Ira Strassman, M.D.
Дети — соль жизни. Единственная проблема в том, что они становятся взрослыми.
Джемма Манджоне
Все дети — художники. Проблема в том, как сохранить художников, когда они вырастают.
Пабло Пикассо
СОДЕРЖАНИЕ ГЛАВЫ
- Основные физиологические показатели
- Нормальная частота дыхания
- Нормальная частота сердечных сокращений
- Нормальное артериальное давление
- Нормальный диурез
- Шкала Апгар
- Оценка интоксикации
- Общий осмотр
- Оценка степени дегидратации/гиповолемии
- Тургор кожи
- Время исчезновения белого пятна
- Компенсированный и декомпенсированный шок
- Голова, уши, глаза, нос и горло
- Роднички
- Выбухание/западение родничков
- Закрытие родничков
- Эпикантус
- Косой разрез глаз
- Хламидийный и гонококковый конъюнктивит
- Окклюзия носослезного протока
- Косоглазие
- Проба попеременного закрывания глаз
- Световой рефлекс роговицы
- Лейкокория
- Аниридия
- Низко расположенные ушные раковины
- Средний отит
- Преаурикулярные слуховые ходы и кожные складки
- Атрезия хоан
- Синдром асимметричного плачущего лица
- Прорезывание зубов
- «Стрептококковое» горло
- Шея
- Нормальные и патологические лимфатические узлы
- Кривошея
- Складчатость шеи
- Сердце
- Цианоз
- Точка максимального сердечного толчка и ее смещение
- Отдельный толчок правого желудочка
- Признаки застойной сердечной недостаточности
- Функциональные шумы
- Стеноз мелких ветвей легочной артерии
- Шум Стилла
- Венозный шум (шум «волчка»)
- Шум над сонной артерией
- Шум над легочной артерией
- Признаки врожденного порока сердца
- Дефект межжелудочковой перегородки
- Дефект межпредсердной перегородки
- Открытый артериальный проток
- Отсроченная или ослабленная пульсация бедренной артерии
- Легкие
- Признаки нарушения дыхания
- Хламидийная пневмония
- Коклюш
- Причины крепитации
- Причины свистящего дыхания
- Причины стридора
- Живот
- Пальпируемая «олива»
- Рвота с желчью
- Панкреатит
- Аппендицит
- Половые органы
- Галакторея
- Паховые грыжи
- Прямая
- Косая
- Водянка яичка
- Гипоспадия и эписпадия Хорда
- Крипторхизм
- Фимоз и парафимоз
- Стадии полового развития по
- Тэннеру
- Конечности
- Пробы Ортолани и Барлоу
- Угол походки
- Полидактилия и синдактилия
- Болезнь Осгуда-Шлаттера
- Сколиоз
- Косолапость
- Кожа
- Токсическая эритема
- Транзиторный пустулезный меланоз новорожденных
- Себорейный дерматит у новорожденного
- Экзема
- Земляничная гемангиома
- Винно-красная гемангиома
- Монгольское пятно
- Туберозный склероз
- Ветряная оспа
- Псориаз
- Розовый лишай
- Неврология
- Рефлекс Бабинского
- Рефлекс Моро и другие виды двигательного автоматизма
- Симптом Говерса
ТРАДИЦИОННЫЕ ПРЕДСТАВЛЕНИЯ
Педиатрическое обследование является важной и уникальной областью физикальной диагностики. Обследование юных больных фактически отличается от обследования взрослых и значительно варьирует в зависимости от возраста ребенка. В этой главе представлены лишь отдельные результаты физикального обследования детей и их посистемный обзор. Мы приводим не только основные патологические, но и соответствующие им нормальные показатели. Предпочтение отдано наиболее распространенным и важным признакам, а также диагностическим приемам.
ОСНОВНЫЕ ФИЗИОЛОГИЧЕСКИЕ ПОКАЗАТЕЛИ
1. Какова нормальная частота дыхания у ребенка?
Как и другие основные физиологические показатели у детей, частота дыхания зависит от возраста.
- Нормальная частота дыхания у ребенка в первые часы жизни может изменяться в диапазоне 20-80/мин и в среднем составляет 30-40 /мин.
- В более старшем возрасте частота дыхания снижается до 20-30/мин.
- У подростков частота дыхания снижается до уровня здорового взрослого человека (12-20/мин).
В норме новорожденный ребенок почти полностью дышит диафрагмой. Часто наблюдается нерегулярное и поверхностное дыхание. Действительно, у недоношенных детей часто встречается периодическое (возрастающе-убывающее) дыхание, которое сменяется периодами апноэ продолжительностью до 10-15 сек. У доношенных детей периодическое дыхание встречается реже, хотя также является вариантом нормы. С другой стороны, апноэ продолжительностью до 20 сек и более или паузы в дыхании, сопровождающиеся бледностью, цианозом или брадикардией, всегда следует рассматривать как патологическое состояние (апноэ новорожденных).
2. Какова нормальная частота сердечных сокращений у ребенка?
Каждая возрастная группа имеет свои верхние и нижние нормативы частоты сердечных сокращений:
- 0-3 мес. 80 —205 ударов/мин
- 3-24 мес. 75—190 ударов/мин
- 2-10 лет 60—140 ударов/мин
- старше 10 лет 50—100 ударов/мин
Стойкая тахикардия неясного генеза часто указывает на застойнуюй сердечную недостаточность (см. ниже). У новорожденного ребенка частоту сердечных сокращений можно определить по количеству пульсовых толчков переднего родничка.
3. Какова нормальная величина систолического давления у ребенка?
Нижняя граница нормального систолического давления ребенка приблизительно рассчитывается по формуле:
70 мм рт.ст. + (2 х возраст в годах)
Артериальное давление определяется ударным объемом сердца и общим сосудистым сопротивлением. При снижении ударного объема сердца дети могут поддерживать нормальный уровень артериального давления путем вазоконстрикции и повышения частоты сердечных сокращений. При недостаточности этих компенсаторных механизмов развивается гипотония. Таким образом, падение артериального давления является поздним признаком сердечно-сосудистой декомпенсации.
4. С какого возраста артериальное давление может оцениваться аускультативно?
Артериальное давление можно оценивать аускультативно у детей старше 3-4 лет.
5. Каковы нормальные показатели диуреза у ребенка?
Нормальные показатели диуреза зависят от веса ребенка. У взрослых нормальный диурез составляет 400-600 мл/сут; при анурии выделяется менее 50 мл мочи в сутки, а при олигурии — от 50 до 400 мл мочи в сутки. У детей под анурией понимают полное отсутствие мочи или выделение — 0,5 мл мочи/кг/сут, а под олигурией — выделение 0,5-1 мл мочи/кг/сут. Таким образом, нормальный диурез у детей составляет более 1 мл мочи/кг/сут.
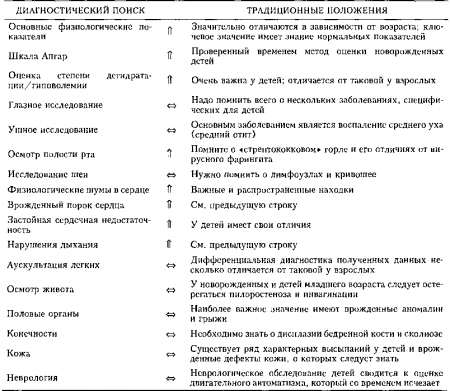
6. Что такое шкала Апгар?
Шкала Апгар была предложена Вирджинией Апгар (анестезиологом из Нью-Джерси) для клинической оценки новорожденных детей. Ее часто запоминают по первым буквам слов.
- А = Appearance — внешний вид (цвет кожных покровов)
- Р = Pulse — частота пульса
- G = Grimace — рефлекторная раздражимость (реакция на введение носового катетера, которая может выражаться гримасой)
- А = Activity — двигательная активность
- R = Respiration — дыхание
Оценка по шкале Апгар проводится на первой минуте после рождения ребенка и затем повторно через 5 минут. Если новорожденный ребенок находится в тяжелом состоянии, оценка по шкале Апгар проводится еще раз через 10 минут. Максимальная оценка составляет 10 баллов. У большинства детей она не достигает этого уровня, поскольку они теряют баллы из-за цвета кожных покровов. Таким образом, 8 и больше баллов по шкале Апгар обычно указывают на нормальное функционирование дыхательной и сердечно-сосудистой систем и успешный переход к постнатальной жизни. Напротив, оценка в 3-4 балла на 1-й минуте свидетельствует о выраженном угнетении этих систем и необходимости реанимационных мероприятий. Оценка в 5 или 6 баллов указывает на легкое угнетение центральной нервной системы.
Клиническая оценка новорожденных по шкале Апгар
Определяется путем введения мягкого носового катетера.
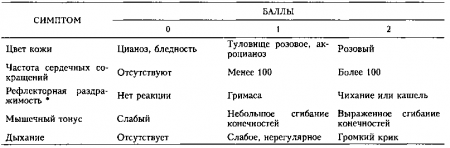
7. Как определить острое заболевание у ребенка младшего возраста?
Оценка степени интоксикации у ребенка младшего возраста при повышении температуры очень важна и обычно проводится по шкале наблюдения острых заболеваний (ШНОЗ). Она состоит из 6 пунктов, каждый из которых оценивается по 3-ступенчатой шкале (1 балл — норма, 3 балла — умеренное расстройство, 5 баллов — тяжелое расстройство). Диапазон оценок составляет — от 6 баллов (оптимальное состояние) до 30 баллов (выраженная интоксикация). Оценка выше 10 баллов обычно указывает на наличие острого заболевания у ребенка.
ОБЩИЙ ОСМОТР
8. Какое значение имеет сухость слизистых оболочек?
Шкала наблюдения острых заболеваний
Приводится с изменениями из: Willms J.L., Schneiderman Н., Algranati P.S.: Physical Diagnosis. Baltimore, Williams & Wilkins, 1994
Сухие слизистые оболочки означают раннюю стадию дегидратации. Ряд физикальных признаков позволяют заподозрить наличие дегидратации у детей. Число этих признаков возрастает с увеличением тяжести состояния.
- Дегидратация легкой степени вызывает тахикардию и сухость слизистых оболочек.
- Умеренная дегидратация также сопровождается западением глазных яблок, родничка и отсутствием слез.
- Тяжелая дегидратация обычно проявляется холодной, сухой и покрытой пятнами кожей; снижением тургора кожи; увеличением времени исчезновения белого пятна и, наконец, гипотензией.
9. Как оценить тургор кожи у ребенка?
Для этого соберите кожу на животе ребенка в складку, подтяните ее вверх по отношению к поверхности живота и резко отпустите. Тургор кожи выражается степенью ее эластичности и способностью расправиться до первоначального положения. Поэтому сохранение кожной складки над поверхностью живота является важным признаком значительной дегидратации. Однако этот признак может отсутствовать при ожирении или гипернатриемии, поскольку тургор кожи отражает не только степень гидратации (включая электролитный баланс), но и степень упитанности. Точнее говоря, тургор кожи зависит от толщины подкожной жировой клетчатки.
На заметку. Оценка тургора кожи имеет значение для определения не только степени гидратации, но и степени упитанности.
10. На что указывает недостаточное развитие подкожной жировой клетчатки?
На нарушение питания. Ребенок, который хорошо питается, имеет хороший запас подкожного жира. Последний легко пальпируется при осмотре конечностей и живота. С другой стороны, при плохом питании ребенок выглядит как «кожа и кости», что указывает на уменьшение подкожного жирового слоя.
11. Каковы общие признаки шока у детей?
Общие внешние признаки зависят от конечной степени повреждения органов. Диагностике шока может помочь несложная оценка клинического состояния трех органов: (1) кожи, (2) почек и (3) головного мозга.
- Пятнистость кожи, или долгое сохранение белого пятна (> 2 сек), является признаком шока.
- Сниженный диурез также является признаком шока. Из-за неадекватной перфузии почки не могут вырабатывать мочу.
- Сонливость ребенка — еще один симптом шока, указывающий на недостаточное кровоснабжение головного мозга.
12. Как оценить время исчезновения белого пятна?
Большим и указательным пальцами сожмите кончик пальца ребенка, пока он не побелеет, а затем быстро отпустите. Время (в секундах), которое потребуется для восстановления прежнего цвета пальца, и есть время исчезновения белого пятна.
13. В чем разница между компенсированным и декомпенсированным шоком?
Под шоком понимают недостаточность кровоснабжения для удовлетворения метаболических потребностей органов. Поэтому при компенсированном шоке организм ребенка еще способен поддерживать нормальный уровень артериального давления. Если этот гемодинамический дисбаланс не удается быстро скорригиро-вать, развивается декомпенсированный шок, или нестабильность сердечно-сосудистой системы, при которой артериальное давление не может поддерживаться на нормальном уровне. Декомпенсированный шок — это угрожающее жизни состояние, которое при отсутствии срочных лечебных мероприятий ведет к сердечно-легочной недостаточности.
ГОЛОВА, ГЛАЗА, УШИ, НОС И ГОРЛО
14. Когда закрывается передний родничок?
Передний родничок (от франц. fontanel — родник) может увеличиваться после рождения. Но к 6-месячному возрасту родничок должен начать уменьшаться в размере и к 9-18 месяцам должен полностью закрыться.
15. Когда закрывается задний родничок?
Задний родничок часто закрывается уже к моменту рождения ребенка. Однако обычно он закрывается в возрасте 2-4 месяцев.
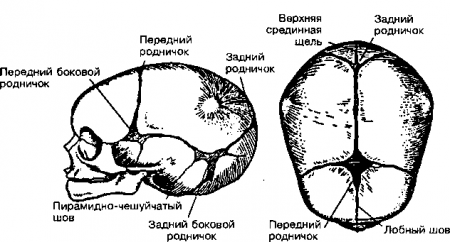
Рис. 21.1. Череп ребенка при рождении с изображением основных швов и родничков. Не показано наложение костей черепа друг на друга, которое иногда наблюдается при рождении. (Приводится с разрешения из: Silverman F.N., Kuhn J.P. (eds): Calfey’s Pediatric X-Ray Diagnosis, 9th ed. St. Louis, Mosby, 1993, p.5)
16. Когда происходит сращение швов черепа?
Не раньше чем в юности. До этого времени они представляют собой податливую фиброзную ткань. Если один шов или более срастаются преждевременно (краниосиностоз), может произойти деформация головы и повреждение головного мозга.
17. Каково значение выбухающего или запавшего родничка?
Нормальный родничок у сидящего ребенка мягкий и слегка западающий (вогнутый). Выбухание родничка указывает на повышение внутричерепного давления, а западение родничка является важным признаком дегидратации.
18. Что такое эпикантус?
Это небольшая кожная складка, прикрывающая медиальный угол глаза. При сочетании с другими аномалиями развития (см. ниже) эпикантус укрепляет подозрение на синдром Дауна.
19. Как определяют скошенность глазной щели?
Проведите воображаемую линию через медиальный и латеральный углы глазной щели. Если эта линия отклоняется вверх на латеральном конце, то глаза имеют монголоидный разрез. Напротив, если линия отклоняется на латеральном конце вниз, то глаза имеют антимонголоидный разрез. Эти признаки могут быть связаны с этнической принадлежностью ребенка или являются признаками синдрома Дауна.
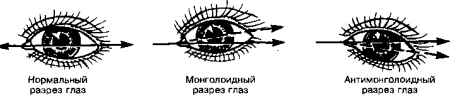
Рис. 21.2. Приводится с изменениями из: Willms J.L., Schneiderman Н., Algranati P.S.: Physical Diagnosis. Baltimore, Williams & Wilkins, 1994
20. Где расположена конъюнктива?
Конъюнктива располагается вокруг склеры (конъюнктива глазного яблока) и, загибаясь назад, переходит на внутреннюю поверхность век (конъюнктива век).
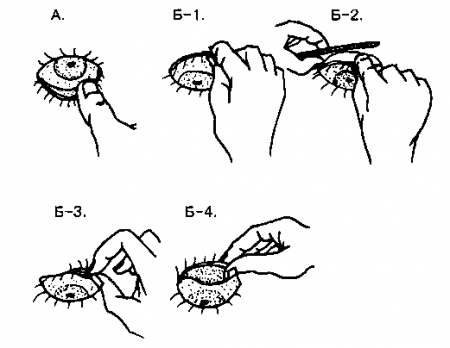
Рис. 21.3. А. Можно легко вывернуть нижнее веко, надавив большим или указательным пальцем на лежащие ниже мягкие ткани и оттянув веко вниз. Б. Выворот верхнего века. Попросите больного смотреть вниз. (1) Большим и указательным пальцами правой руки захватите ресницы верхнего века и оттяните веко от глазного яблока; (2) поместите аппликатор вдоль складки между верхним краем хряща века и прилежащими мягкими тканями; (3) быстро заверните (загните) веко над аппликатором так, чтобы хрящ века вывернулся и его верхний край был обращен вниз; (4) для удержания века в этом положении, замените пальцы правой руки на соответствующие пальцы левой. (Приводится с разрешения из: DeGowin R.: DeGowin and DeGowin’s Diagnostic Examination, 6th ed. New York, McGraw-Hill, 1994).
Следует внимательно исследовать обе части конъюнктивы. Это нетрудно сделать при выворачивании верхних и нижних век. Данный прием имеет существенное значение для выявления повреждений конъюнктивы и обнаружения (удаления) инородных тел.
21. Каков механизм развития хламидийного конъюнктивита?
В США конъюнктивит, вызванный Chlamydia trachomatis (от греч. trachoma — грубый, жесткий, шероховатый,), является заболеванием, которое в основном передается половым путем. Новорожденные дети инфицируются во время родов. Хламидийный конъюнктивит (трахома) проявляется на 5-14 сут жизни ребенка типичными признаками: гиперемией конъюнктивы век и глазных яблок наряду с негнойным отделяемым. Однако в большинстве стран трахома является эндемическим заболеванием, поражающим не только детей, но и взрослых. Эта форма хламидийного конъюнктивита (часто называемая контагиозным гранулярным конъюнктивитом или египетской офтальмией) остается наиболее распростаненной причиной слепоты (которую можно предупредить) в ряде стран Северной Африки, в пограничных с Сахарой регионах, на Ближнем Востоке и в Азии. В этих странах заболевание передается не половым путем, а непосредственно «из глаза в глаз» — при контакте через руки, полотенца и т.д., а также переносится мухами. Первые клинические признаки характеризуются гипертрофией конъюнктивы с образованием мелких сероватых или желтоватых полупрозрачных гранул на конъюнктиве верхних век, которые представляют собой небольшие лимфоидные фолликулы. По мере прогрессирования воспаления происходит рубцевание конъюнктивы, которое вызывает ретракцию и искривление век с загибом ресниц внутрь (заворот века, энтропион). Эта инверсия ресниц (с царапанием роговицы) в конечном итоге вызывает стирание роговицы и слепоту.
22. Как происходит заражение гонококковым конъюнктивитом?
Во время родов. Обычно заболевание проявляется на 2-5 сутки жизни ребенка гиперемией конъюнктивы век и глазных яблок, густым гнойным отделяемым и отеком век. Гонококковый конъюнктивит вызывает эрозию роговицы и даже перфорацию глазного яблока, поэтому необходимо его быстрое и интенсивное лечение.
23. В чем заключается профилактика гонококкового конъюнктивита в родильном зале?
В глаза новорожденного закапывают 1% раствор нитрата серебра. Однако эта процедура может вызвать химический конъюнктивит. В связи с побочным действием нитрата серебра во многих клиниках используют антибактериальные мази (например, 0,5% эритромициновую мазь). Мази столь же эффективны, что и нитрат серебра, но не имеют раздражающих побочных эффектов. Поскольку антибактериальные мази могут также предупредить развитие трахомы, их применение стало стандартной профилактикой конъюнктивита у новорожденных детей.
24. Что означает слизистое отделяемое из глаз ребенка при отсутствии признаков конъюнктивита?
Слизистое отделяемое указывает на окклюзию носослезного (слезного) протока. Это явление довольно часто встречается у новорожденных детей спустя несколько недель после рождения и связано с несовпадением начала слезообразования (приблизительно на 2-3 месяце жизни) и полного открытия носослезного протока, которое наступает на 5-7 месяце жизни. Обычно эта окклюзия спонтанно разрешается на первом году жизни. Таким образом, слезы и слезные корки в глазах ребенка в возрасте до 1 года нужно просто вытирать чистой влажной тканью. С другой стороны, если слезотечение сохраняется у ребенка старше 1 года, его следует направить к офтальмологу для зондирования канала и исключения его окклюзии. Клиническое значение имеет также массаж слезного мешка (повторяющиеся поглаживания боковой части носа сверху вниз). Появление гнойного или слизистого отделяемого после массажа подтверждает диагноз окклюзии слезного протока.
На заметку. Окклюзия слезного протока не сопровождается покраснением конъюнктивы. Следовательно, покраснение глаз указывает на развитие конъюнктивита.
25. Что такое проба попеременного закрывания глаз?
Это простой способ определения продуктивности зрения каждым глазом и, следовательно, хороший способ оценки косоглазия. Он заключается в следующем: в то время как взгляд ребенка фиксирован на отдаленном объекте, врач поочередно закрывает ему каждый глаз и внимательно наблюдает за движениями открытого глаза. У более старших детей закрывать глаза можно с помощью большого пальца (быстро перемещая его перед глазами ребенка). Движения открытого глаза показывают, что он возвращается из положения конвергенции или дивергенции и, следовательно, ребенок страдает косоглазием. Наоборот, отсутствие движений открытого глаза исключает косоглазие. Преходящее косоглазие нередко встречается у новорожденных и детей раннего возраста, но обычно исчезает к 3-месячному возрасту. Напротив, стойкое косоглазие всегда является признаком патологии.
26. Что такое световой рефлекс роговицы?
Это другой скрининг-тест на косоглазие. Его можно проводить у детей старше 3-4 месяцев. Он заключается в обнаружении асимметричного отражения света, падающего на роговицу. При псевдокосоглазии (см. главу 4) свет отражается симметрично.
27. Что подразумевается под лейкокорией?
Это отсутствие нормального красного рефлекса. Термин дейкокория означает «белый зрачок» или, точнее, белый зрачковый рефлекс (см. главу 4). При осмотре зрачков офтальмоскопом с нулевыми диоптриями с расстояния 25-30 см в норме наблюдается красный рефлекс, который указывает на отсутствие серьезных препятствий на пути света между роговицей и сетчаткой. Отсутствие красного рефлекса (когда зрачок выглядит белым) является признаком лейкокории и предполагает наличие одного из следующих заболеваний: ретипобластому, катаракту, ретинопатию недоношенных или отслойку сетчатки. Все больные с лейкокорией должны направляться к офтальмологу.
28. Что такое аниридия? С какими новообразованиями она связана?
Врожденная аниридия (отсутствие радужной оболочки) и гипоплазия радужной оболочки часто связаны с опухолью Вильмса (нефробластома у детей, описанная в 1899 г. немецким хирургом Максом Вильмсом). Поэтому таким детям необходимо проводить периодические обследования брюшной полости, включая УЗИ органов брюшной полости. Аниридия наследуется по аутосомно-доминантному типу и связана со специфической делецией 11-ой хромосомы.
29. Как определить низкое расположение ушных раковин?
Проведите воображаемую горизонтальную линию от медиальных углов глаз до ушей. В норме от 1/10 до 1/5 общей длины уха должны располагаться выше этой линии. Если это не так, то уши считаются низко расположенными (посаженными). Этот важный признак часто связан с патологией почек и слуха. Поэтому метод определения посадки ушей имеет очень важное значение и может применяться у детей любого возраста.
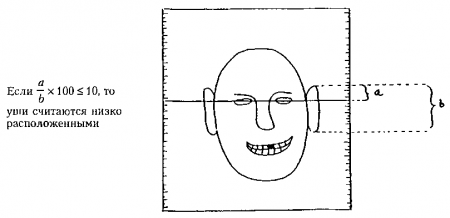
Рис. 21.4. Приводится с разрешения из: Markel Н., Oski J., Oski F,, McMillan J.: The Portable Pediatrician. Philadelphia, Hanley & Belfus, 1992
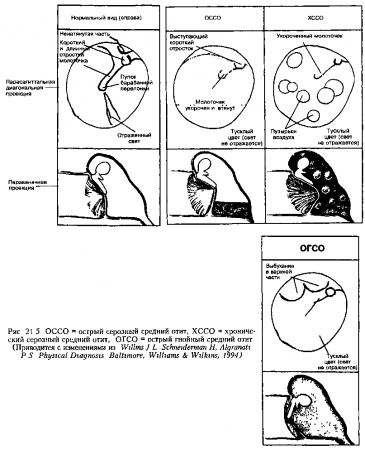
30. Каковы типичные физикальные признаки среднего отита?
Средний отит — инфекционное заболевание среднего уха. В диагностике среднего отита решающее значение имеет отоскопия. Дети с воспалением среднего уха могут выглядеть внешне здоровыми. Типичные патологические изменения барабанной перепонки (БП), которые можно увидеть во время отоскопии, представлены ниже во временной последовательности:
- На повышение кровотока в БП указывает ее покраснеиие и полнокровие сосудов.
- Утолщение БП определяется по отсутствию светового конуса, который обычно виден на здоровой мембране. Из-за отсутствия этого конуса свет от БП отражается диффузно.
- Косточки среднего уха не визуализируются. Утолщение БП и потеря ее прозрачности, а также наличие жидкости в полости среднего уха, делают визуализацию слуховых косточек невозможной. Это состояние называется потерей ориентиров.
- Поскольку полость среднего уха часто заполнена серозной или гнойной жидкостью, инсуффляция воздуха в направлении БП вызывает ее слабую подвижность (или БП остается полностью неподвижной). За БП может также наблюдаться уровень жидкости и воздушные пузыри. Эти признаки особенно часто встречаются при серозном среднем отите, для которого характерно наличие жидкости в полости среднего уха без признаков воспаления (см. рис. 21.5).
31. Каков эмбриогенез преаурикулярных слуховых ходов и кожных складок?
Ушная раковина и козелок формируются путем слияния первой и второй бронхиальных дуг. Неправильное слияния этих дуг приводит к образованию преаурикулярных слуховых ходов и кожных складок. Аномалии такого рода могут быть одиночными проявлениями нарушенного эмбриогенеза или сочетаться с другими аномалиями лица и ушей. Кожные складки на ушах или вблизи них могут встречаться также у здоровых детей.
32. Почему обструкция носовых ходов вызывает острое нарушение дыхания у новорожденных детей?
Поскольку новорожденные дети дышат преимущественно через нос, для обеспечения у них нормального дыхания необходима проходимость носовых ходов. Обструкция носовых ходов приводит к расстройству дыхания. Так, двусторонняя атрезия хоан проявляется нарушением дыхания в первые часы жизни. Чтобы подтвердить обструкцию носовых ходов при отсутствии визуальных признаков дыхания через нос, попытайтесь провести назальный катетер № 5 или № 8 через каждую ноздрю в заднюю носоглотку.
33. Что такое синдром асимметричного плачущего лица?
При этом синдроме одна сторона рта ребенка не опускается во время плача, что указывает на отсутствие мышцы, опускающей угол рта. Обычно этот дефект сочетается с поражением сердца и других органов.
34. В каком возрасте у ребенка прорезаюся зубы?
Нормальные сроки прорезания зубов широко варьируют. Как правило, первыми прорезаются два нижних центральных резца (в возрасте 5-12 мес). Все молочные или младенческие зубы должны прорезаться к концу третьего года жизни и выпасть к 12-13 годам.
35. В каком возрасте у детей имеется риск развития «стрептококкового горла»?
В 2 года или старше. Самая высокая заболеваемость отмечается в возрасте 6 — 8 лет. Стрептококковый фарингит до 2 лет встречается редко (лишь в нескольких процентах случаев). Чаще всего «стрептококковое горло» наблюдается с декабря по май, достигая пиковых показателей в марте.
36. Как определить синусит у ребенка?
Во многом так же, как и у взрослого. Поскольку придаточные пазухи носа развиваются в различные сроки, у маленьких детей они могут быть неполностью сформированы После окончания формирования придаточных пазух маленькие дети подвержены синуситам так же, как дети старшего возраста и взрослые Поэтому и соответствующие исследования у детей не отличаются от таковых у взрослых.
Исследование у ребенка старшего возраста или подростка начинают с ноздрей Врачу следует пользоваться ручным отоскопом с коротким широким зеркалом При осмотре слизистой носа обращают внимание на ее цвет, отечность, наличие секрета и/или полипов и состояние носовой перегородки Искривление носовой перегородки и полипы могут способствовать обструкции носовых ходов и рецидивам синуситов.
Гнойные выделения из среднего носового хода очень подозрительны в отношении гайморита (воспаления гайморовой или верхнечелюстной пазухи)
Пальпация позволяет выявить болезненность в области синусов и выполняется над верхнечелюстными и лобными пазухами (пазухи решетчатой и клиновидной костей нельзя адекватно оценить при физикальном обследовании). Следует постучать по зубам верхней челюсти, поскольку в 5-10% случаев верхнечелюстной синусит развивается вторично к инфекции корней зубов ( в этом случае легкое постукивание по молярам вызовет боль). Наконец, следует подумать о трансиллюминации верхнечелюстных синусов. Но для проведения этого исследования необходима темная комната, соответствующий инструментарий и хорошая техника. Результаты физикального исследования синусов у различных врачей часто не совпадают. Единственным исключением является болезненность в области синусов. По сравнению с рентгенологическими стандартами точность физикального обследования, включая трансиллюминацию, совершенно недостаточна. Например, было обнаружено, что болезненность в области синусов у взрослых людей имеет низкую чувствительность и специфичность (по данным двух разных исследований — 48-50% и 62-65% соответственно). У детей синусит может протекать незаметно, хотя ему часто сопутствует средний отит. В действительности изменение барабанной перепонки у детей имеет диагностическую чувтвительность 68% и является наиболее частым физикальным признаком синусита. Напротив, температура при синусите у детей редко превышает 38,3 градусов. Чувствительность этого признака составляет 12-21%.
37. Каковы классические физикальиые признаки «стрептококкового горла»?
После 2-5 дней инкубационного периода резко повышается температура, боль в горле и дисфагия. К физикальным признакам «стрептококкового горла» также относятся покраснение глотки с экссудацией миндалин и болезненность шейных лимфатических узлов. Иногда наблюдаются петехии на небе и «земляничный» язык (красноватый язык с резко выделяющимися сосочками). Отдельные штаммы стрептококков выделяют токсин, вызывающий красную, типа наждачной бумаги, скарлатинную сыпь.
ШЕЯ
38. При каком размере лимфатический узел считается увеличенным?
Это зависит от его расположения. Фактически, у здоровых детей могут пальпироваться небольшие (размером с горошину), мягкие, безболезненные лимфоузлы в шейной, затылочной, паховой и подмышечной областях. Такие лимфоузлы обычно называются «дробинками» (поскольку они напоминают крупную дробь) и считаются вариантом нормы. Обычно они являются следствием вирусной инфекции и со временем исчезают. Лимфаденонатия на передней поверхности шеи обычно является отражением инфекции верхних дыхательных путей и передней части полости рта. Напротив, лимфаденопатия на задней поверхности шеи обычно указывает на средний отит и раздражение кожи на волосистой части головы. Лимфоузлы-«дробинки» должны быть меньше 1 см. Но на шее нормальные лимфоузлы могут приближаться к 2 см.
39. Пальпируются ли надключичные лимфоузлы у здоровых детей в раннем возрасте?
Нет. Пальпируемые надключичные лимфоузлы всегда являются признаком патологии. Пальпируемый правый надключичный узел часто связан с лимфомой средостения, а левый надключичный узел указывает на злокачественные новообразования в брюшной полости (см. главу 18). Наличие эпитрохлеарного узла при отсутствии инфекции верхней конечности также считается патологией.
40. Каковы признаки инфицированности лимфатического узла?
Это увеличение в размере, болезненность, повышение температуры кожи и эритема над лимфоузлом. У ребенка может развиться и общая гипертермия. Инфицированные лимфоузлы должны быть легкоподвижны.
41. Каковы признаки малигнизации лимфатических узлов?
Лимфатические узлы — плотные (по консистенции напоминают резину), безболезненные и спаяны с окружающими тканями. Эти признаки характерны для болезни Ходжкина и лимфосаркомы.
42. Что такое кривошея?
Это аномальное положение головы и шеи, при котором голова отклонена в одну сторону, а подбородок в другую. Это состояние связано с различными причинами, которые можно разделить на врожденные и приобретенные.
Врожденная мышечная кривошея — наиболее частая форма кривошеи в неонатальном периоде. Вызвана контрактурой и укорочением грудиноключично-сосцевидной мышцы. При физикалыюм обследовании мышца уплотнена, безболезненна и сокращена до такой степени, что напоминает объемное образование. К другим формам врожденной кривошеи обычно относятся патологические изменения шейных позвонков.
Приобретенная кривошея часто обусловлена желудочно-пищеводным реф-люксом. К другим причинам приобретенной кривошеи относятся:
- косоглазие (наклон головы для предотвращения двоения в глазах);
- опухоли задней черепной ямки (при этом голова склоняется в пораженную сторону);
- заглоточный абсцесс;
- шейный лимфаденит;
- остеоидная — остеома шейных позвонков;
- эозинофильная гранулема с вовлечением шейных позвонков и
- подвывих атланто-аксиального сустава.
43. Что такое пароксизмальная кривошея?
Это рецидивирующая форма кривошеи, причина которой неизвестна. Может наблюдаться у новорожденных детей и обычно имеет благоприятное течение.
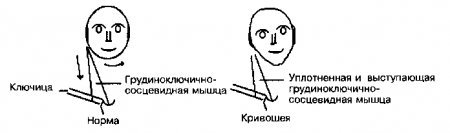
Рис. 21.6. Приводится с разрешения из: Mehta A.J.: Common Musculoskeletal Problems. Philadelphia, Hanley & Belfus, 1997
44. Что такое складчатая шея?
Это очень широкая шея из-за наличия латеральных кожных складок, которые тянутся от ключицы до головы (pterygium colli). Обычно характерна для синдрома Тернера, но может встречаться и при других врожденных аномалиях (см. главу 7).
СЕРДЦЕ
45. Что означает цианоз у ребенка?
Цианоз может быть признаком врожденного порока сердца со сбросом (шунтированием) крови из правых отделов сердца в левые. Такое шунтирование может возникать в местах врожденных дефектов межпредсердной или межжелу-дочковой перегородки, если имеется препятствие выбросу крови из правого желудочка (например, при стенозе легочной артерии) или при легочной гипертензии у детей с дефектами перегородок или открытым артериальным протоком (синдром Эйзенменгера).
46. Чем отличается расположение верхушечного толчка (ВТ) у детей младшего возраста и взрослых?
Положение ВТ у детей младшего возраста и взрослых неодинаково. При пальпации грудной клетки здорового взрослого человека ВТ обычно определяется по левой среднеключичной линии в пятом межреберье. У здорового ребенка ВТ приходится на четвертое межреберье по среднеключичной линии. Следовательно, обнаружение ВТ у ребенка в пятом межреберье указывает на латеральное смещение и патологический верхушечный толчок.
47. Что означает латеральное смещение ВТ?
Расширение левого желудочка.
48. Где следует пальпировать толчок правого желудочка у маленьких детей?
Нигде. При пальпации ниже мечевидного отростка грудины (зона проекции правого желудочка на грудную клетку) у здорового ребенка сердечный толчок не определяется. Появление сердечного толчка в этой зоне указывает на отдельный толчок правого желудочка, что является патологическим признаком.
49. Что означает наличие отдельного толчка правого желудочка?
Расширение правого желудочка.
50. Каковы четыре кардинальных признака застойной сердечной недостаточности у маленьких детей?
- Тахикардия.
- Тахипноэ с поверхностным дыханием и надключичными, межреберными и подреберными втяжениями.
- Кардиомегалия.
- Гепатомегалия.
Такие симптомы, как периферические отеки, крепитация и хрипы в легких (которые характерны для застойной сердечной недостаточности у взрослых) у детей появляются гораздо позже. К тому же у детей бывает трудно обнаружить набухание подкожных шейных вен. Фактически, застойная сердечная недостаточность у ребенка часто распознается на основании тахикардии, повышенной возбудимости, профузного потоотделения (особенно при кормлении) и задержке развития.
На заметку. Стойкая тахикардия (с частотой сердечных сокращений > 200/мин) у новорожденного ребенка или тахикардия > 150/мин у ребенка в возрасте около 1 года должна обратить на себя пристальное внимание.
51. Что такое функциональный шум?
Функциональный шум не связан с какими-либо анатомическими дефектами или серьезными сердечными заболеваниями. Почти все функциональные шумы у детей бывают систолическими. Единственным исключением является венозный шум, который слышен постоянно. Поэтому появление диастолического шума должно расцениваться как патологический признак, пока не будет доказано обратное.
52. Как звучит шум при функциональном сужении мелких ветвей легочных артерий (СМВЛА)?
СМВЛА вызывает мягкий, короткий и «дующий» шум в середине систолы, который обусловлен кровотоком < 2/6 и не связан с анатомической обструкцией. Фактически, шум связан с изогнутостью легочных артерий у маленьких детей, что приводит к возникновению турбулентности. Шум при СМВЛА является наиболее распространенным функциональным шумом у новорожденных и обычно лучше всего выслушивается над легочными артериями (у правого и левого края грудины, с проведением на спину и в подмышечную ямку). Несомненно, ключевым моментом диагностики является выслушивание шума как с правой, так и с левой стороны грудной клетки (поскольку возникает в мелких ветвях легочных артериях). Шум при СМВЛА обычно исчезает к 3-месячному возрасту.
53. Какие функциональные шумы выслушиваются у детей дошкольного возраста?
Их много. Фактически, дошкольный возраст — это период наиболее частого появления функциональных шумов (см. главу 12). Наиболее распространенными примерами являются следующие.
- Шум Стилла — низкочастотный ранний систолический шум изгнания, который лучше всего выслушивается на середине расстояния между левым нижним краем грудины и верхушкой сердца. В классическом варианте он громче в положении на спине. Несомненно, отличительным признаком шума Стилла является его стихание и даже исчезновение, когда ребенок встает. Шум Стилла имеет музыкальное или вибрирующее звучание (в отличие от жесткого звучания патологических шумов) и редко встречается до 2-летнего возраста.
- Шум волчка — непрерывный венозный шум (выслушивается как во время систолы, так и во время диастолы) над правой ключичной зоной (а иногда и над левой подключичной зоной). Он связан с потоком крови по крупным венам шеи и прекращается при повороте головы в противоположную (по отношению к месту выслушивания) сторону или после прижатия внутренней яремной вены на стороне шума.
- Каротидный шум — систолический шум изгнания, выслушиваемый над сонными артериями. В классическом варианте он становится мягче при перемещении стетоскопа вниз по направлению к аорте и легочной артерии.
54. Какой функциональный шум встречается у детей школьного возраста?
Шум легочного потока.
55. По каким признакам можно заподозрить врожденный порок сердца у новорожденного?
Стойкий шум (который не является шумом при СМВЛА), центральный цианоз, бледность, снижение или отсутствие пульсации периферических артерий, нарушение дыхания, затруднения при кормлении и задержка развития. Любой из перечисленных симптомов должен вызывать подозрение на наличие врожденного порока сердца.
56. Какой врожденный порок сердца встречается наиболее часто?
Дефект межжелудочковой перегородки (ДМЖП).
57. Когда начинают выслушиваться шумы при ДМЖП?
Иногда сразу после рождения, но чаще в возрасте нескольких недель, когда сопротивление легочных сосудов падает и сброс слева направо увеличивается.
58. Каковы характеристики шума при ДМЖП?
Это грубый систолический (часто пансистолический) шум, который больше связан с регургитацией, чем с изгнанием крови. Фактически, шум часто начинается с первым сердечным тоном (S1) и заканчивается со вторым тоном (S2), практически заглушая их. Лучше всего шум при ДМЖП выслушивается по левому краю — нижней или средней части грудины. Его интенсивность обратно пропорциональна размеру дефекта (при малых дефектах шум громче, и наоборот). Большие дефекты могут сопровождаться диастолическим дрожанием, которое связано с большим количеством шунтируемой крови из левого желудочка.
59. Каковы характеристики шума при дефекте межпредсердной перегородки (ДМПП)?
Сброс крови через ДМПП не вызывает шума, поскольку градиент давления между двумя предсердиями обычно слишком мал для возникновения достаточной турбулентности и возникновения шума (это не относится к сочетанию ДМПП и ДМЖП). Таким образом, шум у детей с ДМПП (мягкий систолический шум, который лучше всего выслушивается над левым верхним краем грудины) вызван повышенным кровотоком через легочную артерию. В свою очередь, этот повышенный кровоток связан со сбросом крови слева направо на ранних стадиях ДМПП. Отличительным аускультативным признаком является стойкое расщепление второго тона, которое сохраняется в положении стоя.
60. Каковы характеристики шума при открытом артериальном протоке?
Это ромбовидный, систолодиастолический, непрерывный, машинный шум, который описывается, как шум «поезда в тоннеле». Он выслушивается не только во время систолы, но также хорошо слышен после второго сердечного тона в диастолу. Термин машинный по характеру относится к механическому, а непрерывный означает — продолжительность в течение систолы и диастолы без перерыва. Шум открытого артериального протока лучше всего выслушивается спереди над левым верхним краем грудины и сзади над межлопаточной областью слева.
61. Какое значение имеет снижение или задержка пульсации над бедренной артерией по отношению к пульсации плечевой или лучевой артерий?
Этот симптом указывает на коарктацию аорты, т.е. на сужение аорты в любой точке, начиная от восходящей ее части (но обычно до или после от-хождения магистральных сосудов от дуги аорты). Дальнейшая клиническая оценка заключается в измерении артериального давления на всех четырех конечностях, при котором определяется более высокое давление в сосудах верхних конечностей по сравнению с сосудами нижних конечностей. Наличие такой разницы обычно имеет патогномоничное значение. В норме систолическое давление на руках должно быть ниже (на 10-20 мм рт. ст.), чем на ногах.
ЛЕГКИЕ
62. Каковы признаки нарушения дыхания у ребенка?
Во многом такие же, как и у взрослого человека: тахипноэ, экспираторная одышка, раздувание крыльев носа и появление надключичных, межреберных и подреберных втяжений.
63. Как характеризуется классический кашель при хламидийной пневмонии?
Из-за присущих ему особенностей этот устойчивый и сухой кашель часто называют «стаккато» (от италь. staccato — отдельный, обособленный). В музыкальной терминологии «стаккато» означает отрывистые и не связанные между собой звуки, во многом напоминающие кашель у больных с хламидийной пневмонией.
64. Как новорожденные дети заражаются хламидиями?
Обычно заражение происходит во время родов при прохождении через инфицированные родовые пути. Хламидии метут вызывать конъюнктивит и носительство в носоглотке с последующим инфицированием нижних дыхательных путей. Конъюнктивит обычно проявляется на 5—14 сут жизни, тогда как пневмония развивается в возрасте 1—4 мес.
65. Чем характеризуется классический кашель при коклюше у детей раннего возраста?
Классический кашель при коклюше характеризуется приступами кашля, прерываемого глубокими, шумными вдохами. Типичный «коклюшный кашель» развивается только у детей старше 1 года. У более маленьких детей из-за недостаточности виутригрудного давления тииичный звук не образуется. Таким образом, классический кашель при коклюше у ребенка первого года жизни характеризуется серией покашливаний без промежуточных вдохов. Обычно его называют пароксизмальным кашлем.
66. Что вызывает крепитацию у детей?
Большинство тех же состояний, которые вызывают крепитацию у взрослых. Дополнительным фактором является бронхиолит, который значительно чаще встречается в педиатрической практике, чем у взрослых людей. Другими причинами крепитации у детей служат пневмония, отек легкого, туберкулез и бронхоэктазы. Крепитация может выслушиваться также у здорового ребенка, но должна исчезать после нескольких глубоких вдохов (см. главу 14).
67. Что вызывает свистящие сухие хрипы у детей?
Обычно бронхиальная астма, но, как гласит старая поговорка: «Не все то астма, что свистит». Причинами свистящих сухих хрипов у детей являются инородные тела (особенно, если они застревают в дыхательных путях), вирусная пневмония, бронхиолит, муковисцидоз, желудочно-пищеводный рефлюкс с аспираций и без нее, сосудистые петли /застойная сердечная недостаточность, объемные образования в средостении со сдавлением нижних дыхательных путей, бронхолегочная дисплазия и трахеопищеводная фистула. Свистящие хрипы можно слышать как на вдохе, так и на выдохе. Обычно они громче на выдохе, когда дыхательные пути сужаются. Свистящие хрипы никогда не бывают только инспираторными (инспираторное дыхание называется стридором).
68. Что вызывает стридор у детей?
Обычно инородные тела (дети любят совать в рот что попало), но и любые другие причины, вызывающие обструкцию верхних дыхательных путей. Примерами могут служить воспаления, инфекции, врожденные аномалии и даже опухолевые процессы. Часто таким состоянием является круп (на шотландском языке kropan означает «громко кричать»). Это воспаление верхних дыхательных путей, весьма распространенное у детей. Оно характеризуется различной степенью воспаления надгортанника, ларингитом и трахеобронхитом, которые проявляются затрудненным, шумным дыханием и хриплым кашлем. Вирусные инфекции ответственны за 85% случаев крупа и являются наиболее частой причиной крупа у детей до 3 лет. В связи с расширением вакцинации частота заболеваемости крупом, вызванным Hemophilus influenzae типа В значительно снизилась. Другими причинами стридора у детей являются трахеобронхит с отеком и спазмом гортани, апноэ во время сна вследствие гипертрофии миндалин и в прошлом дифтерия. У детей стридор нередко связан с пороками развития. Примерами их могут служить аномалии дуги аорты и ее ветвей, а также врожденная фиброэластическая мембрана гортани.