Клинически каллезная язва проявляется длительным течением заболевания. Боли при этом приобретают более упорный характер и становятся более интенсивными. Они возникают после приема не только острой, но и мало раздражающей слизистую оболочку пищи, не исчезают после рвоты.
Рентгенологически такая язва характеризуется большими, чем при обычной язве, размерами ниши, а главное — более высоким краевым валом. При динамическом наблюдении за такой язвой отмечается стойкое постоянство рентгенологических признаков. Такие язвы обычно локализуются в субкардиальном и антральном отделах желудка.
Каллезные язвы опасны перерождением их в злокачественную опухоль. При гастродуоденоскопии нередко бывает трудно определить характер патоморфологических изменений тканей. Поэтому для уточнения диагноза необходима биопсия.
Консервативное лечение при каллезной язве не показано.
Пенетрация язвы — это медленно, исподволь и постепенно развивающееся разрушение стенки желудка или двенадцатиперстной кишки, заканчивающееся полным нарушением целостности ее с переходом воспалительного процесса на соседние органы, которыми прикрывается дефект в стенке желудка или двенадцатиперстной кишки. Чаще всего пенетрируют язвы, располагающиеся на задней стенке желудка или двенадцатиперстной кишки. Обычно язва пенетрирует в поджелудочную железу, печеночно-двенадцатиперстную связку, печеночно-желудочную связку, малый сальник и в печень.
При пенетрирующей язве общее состояние больного более тяжелое. Выявляются клинические признаки, свойственные перивисцериту и осумкованной перфорации: интенсивные, нередко постоянного характера боли и повышение температуры тела. На боли, свойственные язвенному процессу, наслаиваются болевые ощущения, характерные для органа, вовлеченного в патологический процесс. Нередко эти боли доминируют над язвенными болями. В анализе крови отмечается увеличение СОЭ, появляется лейкоцитоз с нейтрофильным сдвигом формулы.
При рентгенологическом исследовании определяется больших размеров язвенная ниша, состоящая из трех слоев — бария, жидкости и газа, вокруг которой обнаруживается инфильтрат. Обращает на себя внимание выраженная гиперсекреция желудка с нарушением его моторной функции.
Пенетрирующие язвы требуют хирургического лечения.
Перерождение язвы в рак (малигнизация). Перерождаются в рак обычно язвы желудка. Особенно неблагоприятны в этом плане язвы большой кривизны и препилорического отдела желудка. В литературе описываются лишь единичные случаи перерождения в рак дуоденальных язв.
Малигнизации подвержены каллезные язвы у больных старше 40 лет. Язва диаметром более 1,5 см должна рассматриваться как потенциально злокачественная.
Критерием перехода язвы в рак должна быть совокупность признаков, которые делают предположение о злокачественности процесса более вероятным. С.С.Юдин подчеркивал, что чем больше язва, чем глубже ниша, чем старше больной, чем ниже кислотность желудочного сока, тем более вероятна возможность перерождения такой язвы в рак. Важным указанием на возможность малигнизации язвы служит изменение характера болей, которое обычно заключается в исчезновении их периодичности и в появлении постоянных тупого характера болей. В некоторых случаях боли полностью исчезают. Неэффективность 4-6-недельного курса консервативной терапии должна вызвать подозрение на малигнизацию язвы.
Большую помощь в диагностике малигнизации язвы оказывает эндоскопическое исследование желудка. Обнаружение в желудке язвы неправильной, полигональной формы с неровными краями, имеющими ярко-красный цвет, в сочетании с бледным цветом прилежащей к язве слизистой оболочки, с неровным, бугристым дном заставляет думать о перерождении язвы в рак. Гистологическое исследование кусочка ткани, взятой из краев язвы при эндоскопическом исследовании, позволяет точно установить характер патоморфологических изменений в очаге поражения. Всякое подозрение на наличие малигнизирующейся язвы является показанием к радикальной операции.
Прободение язвы — одно из самых грозных осложнений язвенной болезни. По данным литературы, частота прободений среди всех больных язвенной болезнью колеблется от 3 до 30%. Чаще (в 55% случаев) прободение возникает у больных с язвой двенадцатиперстной кишки.
При перфоративной язве содержимое желудка или двенадцатиперстной кишки через отверстие в стенке органа в 85% случаев вытекает в свободную брюшную полость, что способствует развитию перитонита и при несвоевременном лечении больного приводит к летальному исходу. В 6,5% наблюдений при перфорации стенки желудка или двенадцатиперстной кишки содержимое этих органов вытекает в осумкованные пространства брюшной полости (в сумку малого сальника, правый латеральный канал), а в 8,5% случаев перфоративное отверстие оказывается прикрытым соседним органом (чаще большим сальником), что предотвращает вытекание содержимого желудка или двенадцатиперстной кишки в брюшную полость.
Диагноз прободения стенки желудка или двенадцатиперстной кишки основывается на клинических и рентгенологических данных. Все признаки прободной язвы Mondor (1937) разделил на две группы: главные симптомы — боль, напряжение мышц передней брюшной стенки, предшествующие желудочные расстройства и побочные симптомы, которые он делил на функциональные, физические и общие признаки.
Боль является первым признаком перфорации язвы. Для нее характерна внезапность появления и настолько выраженная интенсивность, что ее сравнивают с болью «от удара кинжалом». Боль вначале локализуется в эпигастральной области, а затем быстро распространяется по всему животу. Иногда боль иррадиирует в надключичную область или область лопатки (справа — если перфорационное отверстие располагается в пилородуоденальном отделе, слева — если оно находится в теле или своде желудка). Если перфорирует язва, расположенная на задней стенке желудка или двенадцатиперстной кишки, содержимое этих органов попадает в забрюшинную клетчатку или в сальниковую сумку и боль имеет меньшую интенсивность.
Напряжение мышц брюшной стенки является первым симптомом, обнаруживаемым при исследовании больного. Он определяется при пальпации брюшной стенки, а иногда и отчетливо виден. «Как правило, живот бывает плоским, сокращенным, нередко сморщенным и не участвует в дыхательных движениях» (Mondor). Напряжение мышц бывает настолько выраженным, что живот называют «деревянным» или «доскообразным».
Язвенный анамнез, как правило, удается выявить при расспросе больного. Однако в некоторых случаях никаких признаков желудочного заболевания из анамнеза установить не удается — «немые язвы». По данным литературы, «немые язвы» встречаются в 2-37% случаев (С.С.Юдин). Среди функциональных признаков Mondor выделяет: рвоту, задержку стула и газов, сильную жажду.
Рвота при прободной язве бывает ранней и поздней. Ранняя рвота наступает сразу после перфорации и носит рефлекторный характер. Поздняя рвота появляется в стадии перитонита вследствие пареза кишечника. Крайне редко при перфорации язвы наблюдается кровавая рвота. Задержка стула и газов часто совпадает с началом заболевания и наступает до развития перитонита. Однако иногда этот симптом отмечается только при наличии перитонита. Сильная жажда, по мнению многих авторов, является частым признаком перфорации язвы.
Физические признаки обнаруживаются при осмотре, пальпации, перкуссии и аускультации. Больные с прободной язвой, как правило, принимают вынужденное коленнолоктевое положение, избегают лишних движений, имеют страдальческое выражение лица, кожные покровы их бледны.
При пальпации живота определяется мышечная защита различной степени выраженности и гиперестезия кожи. В тех случаях, когда нет выраженной «доскообразной» брюшной стенки, всегда выявляется симптом Щеткина — Blumberg.
При перкуссии брюшной стенки удается определить наличие свободной жидкости и газа в брюшной полости. Большое значение имеет симптом исчезновения печеночной тупости, который встречается у 86% больных с прободной язвой.
Аускультативные симптомы для диагностики перфоративной язвы широкого распространения не получили. Ректальное исследование больного выявляет наличие болезненности передней стенки прямой кишки (симптом Kulenkampff), указывающее на раздражение брюшины малого таза (дугласова пространства). К общим симптомам относятся изменение состояния пульса, дыхания, температуры.
В клинической картине перфоративной язвы при попадании содержимого желудка или двенадцатипёрстной кишки в свободную брюшную полость в зависимости от времени, истекшего с момента прободения, различают три периода.
- Первый период (до 6 ч с момента пробуждения) характеризуется резкой выраженностью всех перечисленных выше признаков и определяется как первичный шок. Пульс чаще замедлен (раздражение блуждающего нерва артериальное давление несколько снижено, дыхание поверхностное, учащенное.
- Второй период (от 6 до 12 ч с момента пробуждения — период мнимого благополучия) проявляется постепенным сглаживанием симптомов заболевания, улучшением общего самочувствия больного, часто появлением эйфории. Это объясняется следствием паралича окончаний чувствительных нервов брюшины. Пульс учащен, брюшная стенка становится менее ригидной, дыхание более свободным. Экссудат, образовавшийся в брюшной полости, локализуется в правой подвздошной области, в полости малого таза. Боли смещаются в правую подвздошную область, что нередко является причиной диагностических ошибок (диагностируется острый аппендицит). На фоне кажущегося улучшения развивается перитонит.
- Третий период (после 12 ч после прободения — период ясной клинической картины разлитого перитонита)- Общее состояние больного резко ухудшается, черты лица заостряются, боль распространяется по всему животу, появляется неукротимая рвота, задержка стула и газов, язык становится сухим, живот вздутым, перистальтика кишечника отсутствует, пульс до 110-140 ударов в минуту, артериальное давление снижается, температура тела повышается до 38°.
При прикрытой перфорации стенки желудка или кишки (perforatio tecta), описанной впервые в 1912 г. А.Шницлером, содержимое органа в свободную брюшную) полость в большом количестве не поступает. Поэтому клиническая картина имеет два периода:
- первый, когда содержимое органа начинает поступать в брюшную полость, характеризуется типичной картиной перфорации язвы;
- второй, когда перфорационное отверстие прикрывается, проявляется быстрым стиханием клинических симптомов, что обусловлено прекращением поступления содержимого органа в свободную брюшную полость. При этом исчезают боли в животе, улучшается общее состояние больного, уменьшается напряжение мышц передней брюшной стенки. Однако пальпация эпигастральной области вызывает боль, здесь определяется симптом Щеткина — Blumberg, остается повышенной температура тела.
Прикрытая перфорация в 8,5-15% случаях может закончиться самостоятельным излечением. Однако чаще происходит разрушение защитного барьера и развивается разлитой перитонит.
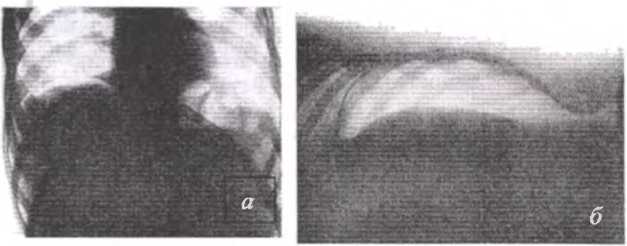
Рис. 33. Рентгенограммы при пневмоперитонеуме: а — газ пол правым куполом диафрагмы (положение больного стоя); б — газ между краем реберной дуги и печенью (положение больного лежа)
Диагностике перфорации стенки желудка или двенадцатиперстной кишки помогает обзорная рентгенография брюшной полости, которая выявляет наличие свободного газа в ней (рис.33). Этот газ при вертикальном положении больного скапливается в поддиафрагмальном пространстве в виде серповидной полоски. При наличии пневмоперитонеума и соответствующей клинической картине диагноз прободной язвы становится бесспорным. Однако отсутствие пневмоперитонеума не всегда говорит об отсутствии перфорации. Наличие свободного газа в брюшной полости при перфорации стенки желудка или двенадцатиперстной кишки встречается в 47-80% наблюдений (Н.Е.Дудко, С.С.Юдин).