Печень — один из основных органов, обеспечивающих гомеостаз организма путем участия в реализации большинства его метаболических процессов.
К ее наиболее значительным функциям относятся обмен веществ, участие в пищеварении, дезинтоксикация токсичных веществ, поступающих из желудочно-кишечного тракта, а также попадающих в организм извне, участие в процессе кроветворения и реакциях системы иммунобиологического надзора.
Печень участвует в обмене:
- белков — гепатоциты синтезируют все альбумины, Уз а-глобулинов, половину 0=В-глобулинов;
- липидов и липопротеинов — в гепатоцитах образуются липопротеины низкой и высокой плотности, холестерин и кетоновые тела;
- углеводов — в клетках печени протекают гликогенолиз, гликогенез, глюконеогенез;
- витаминов А, группы В, С, D, К, РР, фолиевой кислоты;
- минеральных веществ — железа, меди, хрома и др.;
- желчных кислот.
Участие печени в пищеварении осуществляется путем образования желчных кислот, способствующих эмульгации, расщеплению и всасыванию жиров, витаминов A, D, Е, К, а также активации липаз.
ПАТОЛОГИЯ ПЕЧЕНИ
Патология печени наиболее ярко проявляется в развитии печеночной недостаточности и желтухи, которые являются исходом или осложнением многих болезней печени.
Печеночная недостаточность — состояние, характеризующееся стойким снижением или полным выпадением одной или нескольких функций печени, что приводит к нарушению жизнедеятельности организма.
По течению различают:
- острую печеночную недостаточность, развивающуюся в течение нескольких часов или суток;
- хроническую печеночную недостаточность, которая формируется в течение нескольких месяцев или лет.
Причины развития недостаточности печени:
- дистрофии печени различного генеза;
- гепатиты — воспаление печени, вызванное вирусами, микробами, токсинами;
- циррозы печени — хронически протекающие патологические процессы в печени, характеризующиеся прогрессирующим повреждением и гибелью гепатоцитов и развитием соединительной ткани, замещающей паренхиму;
- паразитарные поражения, например альвеококкоз, эхинококкоз и т. п.;
- опухоли печени;
- нарушения кровообращения в печени, особенно сопровождающиеся развитием портальной гипертензии — стойкого повышения кровяного давления в сосудах системы воротной вены выше 6 мм рт. ст.
Проявления печеночной недостаточности:
- расстройства обмена веществ — белков, липидов, углеводов, витаминов, минеральных веществ;
- нарушение функций печени — дезинтоксикационной, антимикробной, кроветворной, желчеобразования и желчевыделения.
- Финалом прогрессирующей печеночной недостаточности является печеночная кома, которая характеризуется:
- утратой сознания;
- подавлением или значительным снижением выраженности рефлексов;
- расстройствами жизнедеятельности организма, включая нарушения дыхания и кровообращения.
Желтуха — синдром, характеризующийся избыточным содержанием билирубина в крови и интерстициальной жидкости, в связи с чем происходит желтушное окрашивание кожи, склер, слизистых оболочек и мочи. Многие формы патологии печени сопровождаются желтухой.
Виды желтух: печеночная (или паренхиматозная): надпеченочная, или гемолитическая; и подпеченочная.
Печеночная, или паренхиматозная желтуха может быть вызвана первичным повреждением гепатоцитов инфекционными агентами (вирусами, бактериями, плазмодиями и др.) или гепато-токсическими факторами (например, высокими дозами этанола, токсинами грибов, гепатотропными ядами и т. п.), а также циррозом печени. Возникающие некротические изменения ткани печени сопровождаются расстройством желчеобразования и желчевыведения, а также признаками печеночной недостаточности. При этом желчь из разрушенных гепатоцитов и желчных капилляров попадает в кровь через кровеносные и лимфатические капилляры.
Надпеченочная или гемолитическая желтуха обусловлена повышенным поступлением в плазму крови неконъюгированного билирубина. Это наблюдается при значительном внутри- или внесосудистом гемолизе, при гемолитических анемиях, гемолизе эритроцитов и их предшественников в костном мозге, при образовании избытка непрямого билирубина в обширных гематомах.
Основные проявления гемолитической желтухи: анемия, билирубинемия. гемоглобинурия и билирубинурия, увеличение в крови уровня непрямого билирубина, признаки печеночной недостаточности.
Подпеченочная желтуха. Ее причиной является стойкое нарушение выведения желчи по желчным капиллярам при внутрипеченочном холестазе, по внутрипеченочным, пузырному или общему желчным протокам, при обтурации желчевыводящих путей камнями и опухолями, а также при сдавлении желчных путей извне, например опухолью головки поджелудочной железы или большого дуоденального сосочка, Рубцовыми изменениями ткани вокруг желчевыводящих путей, увеличенными лимфатическими узлами и т. п.
Основные проявления подпеченочной желтухи: желтушное окрашивание склер, кожи и слизистых оболочек, зуд кожи, что обусловлено раздражением нервных окончаний желчными кислотами, билирубинурия, развитие ахолии (отсутствие желчи в кишечном тракте, обесцвечивание кала). Ахолия обусловливает нарушение полостного и мембранного пищеварения, дисбактериоз, кишечную аутоинфекцию и интоксикацию в результате отсутствия бактерицидного действия желчи.
БОЛЕЗНИ ПЕЧЕНИ
Болезни печени разнообразны, однако их можно объединить в несколько групп в зависимости от этиологии и характера морфологических изменений — гепатозы, гепатиты, циррозы и опухоли.
Гепатозы — группа заболеваний печени, в основе которых лежат дистрофические и некротические изменения ее паренхимы. Гепатозы могут протекать остро и хронически.
Острые гепатозы.
Массивный прогрессирующий некроз печени, клинически характеризуется синдромом печеночной недостаточности.
Причиной заболевания являются экзогенные токсические воздействия (отравления гепатотропными ядами, некоторыми грибами, недоброкачественной пищей, химическими веществами) и эндогенные токсические влияния — токсикоз беременных, тиреотоксикоз и др. При этом токсичные вещества непосредственно воздействуют на гепатоциты, в основном центральных отделов долек.
Морфогенез болезни характеризуется прогрессирующим некрозом паренхимы, обычно заканчивающимся развитием печеночной недостаточности. Заболевание протекает в течение 3 нед. и проходит стадии желтой и красной атрофии печени.
- Стадия желтой атрофии печени. Вначале печень несколько увеличивается в объеме, становится дряблой и приобретает ярко-желтую окраску из-за скопления в гепатоцитах липидов и билирубина, затем развивается некроз ткани и к концу 2-й недели печень начинает уменьшаться в размерах.
- Стадия красной атрофии печени. Некротический детрит рассасывается макрофагами, а строма печени спадается. При этом синусоиды переполнены кровью. Печень резко уменьшается в размерах, становится дряблой и красной. Это происходит к концу 3-й недели болезни.
Осложнения.
По мере развития заболевания возникают паренхиматозная желтуха, множественные кровоизлияния в коже, слизистых и серозных оболочках, тяжелые дистрофические и некротические изменения в почках, поджелудочной железе, сердце, нервной системе.
Исходы.
Больные умирают от прогрессирующей печеночной или почечно-печеночной недостаточности (гепаторенальный синдром). Если больные выживают, то процесс может приобрести затяжное течение, на месте некротизированной ткани развивается рубцовая соединительная ткань — формируется постнекротический цирроз печени.
Хронические гепатозы.
В этой группе болезней печени наиболее часто развивается жировой гепатоз.
Жировой гепатоз характеризуется выраженной жировой дистрофией и некрозом гепатоцитов. а также хроническим течением.
Причины — интоксикация, в том числе алкогольная, гипоксия, особенно при хроническом венозном застое, связанном с сердечно-сосудистой недостаточностью, кахексия различного генеза.
Исходы.
Вбольшинстве случаев гепатозы обратимы при прекращении интоксикации или гипоксии. При длительном действии повреждающих факторов возможно развитие цирроза печени.
Гепатиты — группа воспалительных заболеваний печени, которые характеризуются дистрофическими и некротическими изменениями гепатоцитов и воспалительной инфильтрацией стромы органа.
По течению выделяют острый и хронический гепатит.
Острый гепатит может быть экссудативным и продуктивным. Наиболее часто развивается серозный экссудативный гепатит, например при тиреотоксикозе. Экссудат пропитывает строму печени и диффузно инфильтрирует портальные тракты. Может развиваться и гнойный абсцедирующий гепатит (пилефлебитические абсцессы). Острый продуктивный гепатит характеризуется лимфогистиоцитарной и нейтрофильной инфильтрацией портальных трактов, дистрофией и некробиозом гепатоцитов и пролиферацией звездчатых эндотелиоцитов (клеток Купфера). Острые гепатиты, как правило, заканчиваются благополучно, ткань печени регенерирует, однако при некоторых вирусных гепатитах возможна хронизация заболевания.
Хронический гепатит обычно развивается как исход острого. При этом печень увеличена в размерах, плотная, на разрезе имеет пестрый вид. Для хронического гепатита характерны диффузная воспалительная инфильтрация портальных трактов, вакуольная или жировая дистрофия гепатоцитов, возможен прогрессирующий очаговый некроз ткани печени и нарастающий склероз органа.
По современной классификации различают:
- хронический неактивный гепатит, при котором воспаление не выходит за пределы портальных трактов. В них развивается лимфогистиоцитарная инфильтрация, без выраженного фиброза. Клинически такой гепатит часто течет бессимптомно.
- хронический активный гепатит — воспаление печени, выходящее за пределы портальной зоны, с развитием своеобразного некроза печеночных долек, фиброза и нередко цирроза печени. Печень при этом увеличивается в размерах, на коже появляются сосудистые «звездочки» и развивается достаточно яркая клиническая симптоматика.
Осложнениями хронического гепатита являются печеночная недостаточность и портальная гипертензия.
Виды гепатитов.
Вирусные гепатиты — одно из наиболее распространенных в настоящее время заболеваний печени.
Это связано с общим увеличением вирусных болезней, с широким распространением гемотрансфузий, а также с ростом количества наркоманов, которые, вводя внутривенно наркотики, как правило, используют один и тот же нестерильный шприц.
Этиология.
Вирусный гепатит развивается, когда организм инфицируют гепатотропные вирусы — в подавляющем большинстве случаев это вирусы гепатитов А, В, С, D, Е, F, G и значительно реже другие вирусы, поражающие печень при виремии — цитомегаловирус, вирус герпеса и др. Вирусные гепатиты могут протекать остро, в том числе молниеносно, и хронически.
Вирусный гепатит.
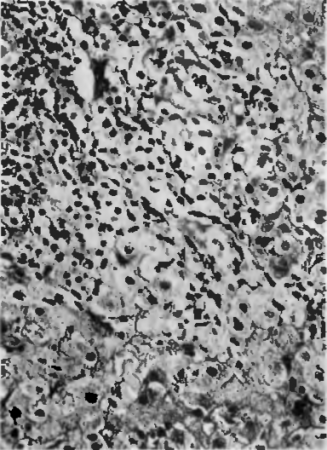
А обычно протекает остро. Заболевание впервые описал крупнейший отечественный терапевт С. П. Боткин, и ранее вирусный гепатит А называли болезнью Боткина. Путь передачи возбудителя — фекально-оральный, т. е. через загрязненные продукты питания, грязные руки. Проникая в организм, вирус попадает в лимфатические узлы кишечника, затем в кровь и с кровью — в печень. В зависимости от реакции иммунной системы развивается или не развивается некроз гепатоцитов. При высокой степени иммунной защиты вирус локализуется в пределах портальных трактов, в клетках печени происходят лишь дистрофические изменения без тяжелых расстройств ее функций и развивается безжелтушная формаболезни. Если вирусу удается достичь гепатоцитов, он вызывает их баллонную дистрофию, некроз и развивается печеночная желтуха(рис. 68). Печень увеличивается в размерах, становится красной из-за гиперемии сосудов и отека стромы. В некротизированных гепатоцитах наблюдается коагуляционный некроз, и такие гепатоциты называются тельцами Каунсильмена. В портальных трактах и синусоидах нарастает лимфогистиоцитарная инфильтрация. Одновременно начинаются процессы регенерации, которые приводят к восстановлению паренхимы печени, но гепатит А может закончиться и циррозом печени. После перенесенного заболевания иногда сохраняется вирусоносительство.
Вирусный гепатит В.
Вирус попадает в организм парентерально, в том числе половым путем, и вызывает как острый, так и хронический гепатит. Основным маркером вируса является HBs-антиген (HBsAg) крови и образующиеся к нему антитела. Гепатит чаще протекает хронически и примерно у 10 % больных заканчивается печеночной недостаточностью. Вирус гепатита В. локализуясь в гепатоцитах, не оказывает на них прямого цитопатического действия, но гепатоциты погибают в результате разрушения их антителами против HBsAg.
Морфологически воспаление проявляется выраженной лимфомакрофагальной инфильтрацией портальных трактов, гидропической ибаллонной дистрофией гепатоцитов с появлением гепатоцитов в состоянии гиалиново-капельной дистрофии.
Вирусный гепатит С вызывает соответствующий вирус, также попадающий в организм преимущественно с кровью и являющийся причиной около 90 % посттрансфузионньх гепатитов. Характеризуется выраженной лимфомоноцитарной и плазмоклеточной инфильтрацией портальных трактов с образованием лимфоидных фолликулов, наличием своеобразных некрозов гепатоцитов, связанных с действием антител, гидропической и жировой дистрофией гепатоцитов и поражением внутрипеченочных желчных протоков. У большинства больных развивается хронический гепатит, а у трети из них — цирроз печени.
Вирусный гепатит D. Вирус гепатита D проникает в организм главным образом парентерально, однако для развития гепатита необходимо его сочетание с вирусом гепатита В, что значительно ухудшает течение процесса, вызывая более тяжелые морфологические изменения. Поэтому гепатит D часто заканчивается развитием цирроза печени и печеночной недостаточности.
Вирусный гепатит Е. Вирус передается фекально-оральным путем и вызывает острый гепатит. Морфологическая картина сходна с гепатитом А, но нет вирусоносительства.
Вирусные гепатиты F и G вызывают вирусы, передающиеся парентерально. Эти гепатиты могут протекать как остро, так и хронически, но лишь в сочетании с вирусами гепатитов В и С. Характерно образование в печени гигантских многоядерных клеток, наличие гидропической дистрофии гепатоцитов и очагов некроза ткани печени.
Алкогольная болезнь печени развивается при многолетней алкогольной интоксикации и складывается из жирового гепатоза, алкогольного гепатита и цирроза печени.
Жировой гепатоз — начальная форма поражения печени, заключающаяся в развитии выраженной жировой дистрофии гепатоцитов.
Печень приобретает желтовато-глинистый цвет и несколько дряблую консистенцию. Функции ее при этом практически не страдают. При прекращении употребления алкоголя все изменения исчезают. При продолжении пьянства в результате длительного действия этанола на сосудистые стенки развивается выраженный склероз сосудов, особенно микроциркуляторного русла, что приводит к прогрессированию гипоксии, метаболическим нарушениям и способствует нарастанию жировой дистрофии гепатоцитов, к которой присоединяется их белковая дистрофия. В далеко зашедших стадиях болезни в печени появляются тельца Мэллори, которые в данном случае носят название алкогольного гиалина. Кроме того, при хронической алкогольной интоксикации нарастает склероз портальных трактов и перисинусоидальных пространств, коллагеновые волокна появляются и вокруг центральных венул.
Алкогольный гепатит развивается у 15% злоупотребляющих алкоголем. Чаще воспаление возникает остро и характеризуется некрозом рассеянных групп гепатоцитов и скоплением вокруг них лейкоцитарных инфильтратов. Алкогольный гепатит развивается, как правило, на фоне выраженной жировой дистрофии гепатоцитов. На месте погибшей ткани печени остаются поля склероза. Вопрос о возможности развития хронического алкогольного гепатита является дискутабельным. Многие исследователи считают, что при длительном злоупотреблении алкоголем с выраженными явлениями склероза и жирового гепатоза возможно развитие воспалительных изменений в печени лишь после так называемого алкогольного эксцесса, т. е. одномоментного употребления значительного количества спиртных напитков, и эти изменения скорее следует рассматривать как острое воспаление на фоне хронического гепатоза.
Алкогольный цирроз печени развивается у 15—20% больных, страдающих алкоголизмом. Характерным признаком процесса является развитие соединительной ткани в центре гепатоцитов — центролобулярный фиброз, а также вокруг групп клеток печени, в результате чего образуются узелки до 5 мм в диаметре — мелкоузловой цирроз. В гепатоцитах обнаруживаются крупнокапельное ожирение, жировые кисты, скопления железа, много телец Мэллори. Алкогольный цирроз осложняется печеночной желтухой и хронической печеночной недостаточностью.
Цирроз печени — хроническое заболевание печени, характеризующееся склерозом и структурной перестройкой ее ткани и изменением в связи с этим формы органа.
Цирроз печени является исходом ряда заболеваний, особенно часто вирусного и алкогольного гепатитов, холангита и холангиолита, а также сердечной недостаточности, сопровождающейся застоем крови в печени.
Признаки цирроза печени:
- дистрофия и некроз гепатоцитов;
- извращенная регенерация;
- диффузный склероз;
- структурная перестройка:
- деформация печени.
Патогенез.
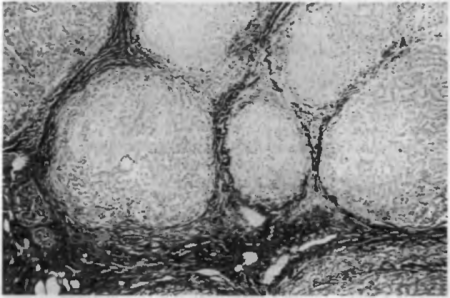
В основе развития цирроза печени лежат необратимая дистрофия и некроз гепатоцитов. Это вызывает усиленную регенерацию в виде гиперплазии сохранившихся гепатоцитов. В результате нарушается дольковое строение печени, образуются ложные дольки и различной величины узлы-регенераты (рис. 69). Вокруг них развивается соединительная ткань, которая прорастает и внутрь узлов-регенератов. В ложных дольках и в узлах-регенератах нарушается кровообращение, так как многие дольки не содержат центральной вены, в синусоидах между гепатоцитами появляется соединительнотканная мембрана. Следствием этого являются нарастающая гипоксия клеток печени в узлах-регенератах, их дистрофия и гибель, а также усиленное разрастание соединительной ткани, что еще больше нарушает микроциркуляцию. Процесс развивается по «замкнутому кругу» с постоянным нарастанием склеротических изменений. Печень становится плотной, бугристой, уменьшается, а иногда увеличивается в размерах. форма ее изменяется.
Виды цирроза печени (рис. 70).
В зависимости от величины узлов выделяют следующие виды цирроза печени:
- мелкоузловой:
- крупноузловой;
- смешанный.
В зависимости от морфогенеза цирроза печени, т. е. динамики развития морфологических изменений, выделяют постнекротический, портальный, билиарный и смешанный цирроз.
Постнекротический цирроз развивается после массивных некротических изменений в печени, связанных с ее токсической дистрофией, вирусным гепатитом и другими причинами, вызывающими некроз ткани. Некротизированная паренхима рассасывается, строма печени спадается, и в этих участках разрастается соединительная ткань в виде грубых рубцов. Печень уменьшается в размерах, на ее поверхности видны глубокие рубцовые западения и крупные узлы-регенераты. Возникает крупноузловая, а иногда смешанная форма цирроза печени (см. ниже).
Портальный цирроз возникает как исход хронической сердечно-сосудистой недостаточности, хронического алкогольного гепатита, расстройств обмена веществ, связанных с неправильным питанием. Течет медленно. Характеризуется тем, что разрастающаяся в портальных трактах и вокруг них соединительная ткань проникает в виде отростков в печеночные дольки, разделяя их на мелкие ложные дольки. Такая монотонная картина во всей печени характеризует мелкоузловой цирроз.
Билиарный цирроз связан с нарушением оттока желчи, причиной которого могут быть сдавление или закупорка внепеченочных желчных путей, инфекционное поражение желчных протоков. При этом развиваются застой желчи и воспаление желчных протоков, могут возникать их разрывы и образование «желчных озер» в ткани печени. Вокруг измененных желчных протоков разрастается соединительная ткань, прорастающая и в печеночные дольки. На периферии долек гепатоциты гибнут. Печень приобретает зеленоватый цвет, увеличена, плотная, гладкая или мелкобугристая. На разрезе видны расширенные желчные протоки, переполненные желчью.
Смешанный цирроз возникает как исход портального цирроза, к которому на каком-то этапе присоединились некротические изменения печени.
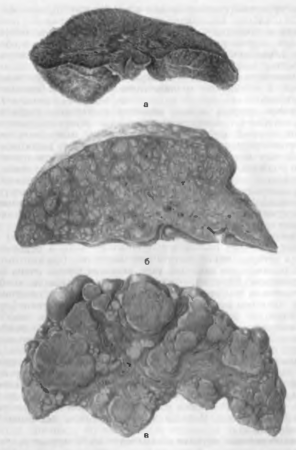
Рис. 70. Цирроз печени. а — мелкоузловой (билиарный), б — мелкоузловой (портальный), в — крупноузловой (постнекротический).
Портальная гипертензия при циррозе печени развивается в связи с перипортальными склеротическими изменениями и склерозом печеночных вен. Это приводит к развитию внепеченочных портокавальных анастомозов, благодаря которым часть крови минует печень и воротная вена разгружается. Появление портокавальных анастомозов характеризуется расширением вен пищевода, желудка, геморроидальных вен и вен передней брюшной стенки. Как следствие портальной гипертонии и нарушений кровообращения в портальной системе в брюшную полость поступает жидкость — развивается асцит. Живот увеличивается в объеме, иногда в брюшной полости скапливается до 7—10 л асцитической жидкости.
Осложнения.
Расширенные вены нередко разрываются, что приводит к массивному кровотечению, от которого больные могут погибнуть.
Исходом цирроза печени является печеночная недостаточность, которая сопровождается желтухой и множественными кровоизлияниями. В почках возможны тяжелые изменения, вплоть до некроза эпителия канальцев, обусловливающего развитие гепаторенального синдрома, который также может стать причиной смерти больных. В цирротически измененной печени может развиться рак.
Опухоли печени в основном развиваются из гепатоцитов и эпителия желчных протоков. Они бывают доброкачественными и злокачественными. Из числа доброкачественных опухолей наиболее часто встречаются аденомы и гемангиомы.
Аденомы развиваются из гепатоцитов (гепатоаденомы) или эпителия желчных протоков (холангиоаденомы), в основном у женщин детородного возраста. Растут медленно, бессимптомно, в виде ограниченного капсулой узла, достигая иногда очень больших размеров. Характеризуются тканевым атипизмом, который заключается в том, что гепатоциты не формируют печеночную дольку. Аденомы могут подвергаться малигнизации, трансформируясь в рак.
Гемангиомы развиваются из венозных сосудов. Это наиболее частые доброкачественные опухоли печени, имеющие вид мелкобугристого, иногда гладкого узла синюшно-красного цвета, достигающего 5—7 см в диаметре. Микроскопически представляет собой кавернозную гемангиому, тканевый атипизм которой заключается в образовании содержащих кровь сосудистых полостей разной величины и формы, со стенками разной толщины на различных участках. Возможен разрыв гемангиомы с внутрибрюшным кровотечением. Изредка малигнизируется, превращаясь в ангиосаркому.
Злокачественные опухоли развиваются из гепатоцитов, эпителия желчных протоков и иногда из мезенхимальных тканей печени. Выделяют гепатоцеллюлярный и холангиоцеллюлярный рак, ангиосаркому.
Гепатоцеллюлярный рак или злокачественная гепатома, развивается из гепатоцитов, обычно на фоне цирроза печени. Мужчины болеют в 2 раза чаще женщин. Характерен инвазивный рост с тенденцией к прорастанию в воротную и полую вены, а также в диафрагму. Выражен клеточный атипизм. клетки имеют различную форму и размеры, содержат атипичные гиперхромные ядра, наблюдаются неправильные митозы. В большинстве случаев клетки опухоли расположены в виде трабекул, но могут образовывать псевдожелезы и секретировать желчь.
Метастазирует гепатоцеллюлярная карцинома в портальные лимфатические узлы, позже появляются гематогенные метастазы в легкие, поджелудочную железу, головной мозг, кости, надпочечники. У больных развиваются слабость, гепатомегалия. боль в правом подреберье, затем нарастают асцит, желтуха, кахексия. Прогноз неблагоприятный.
Холангиоцеллюлярный рак исходит из эпителия желчных протоков. обладает инфильтрирующим ростом, преимущественно по ходу желчных путей, прорастая в ткань печени, что обусловливает развитие желтухи. Микроскопически рак представлен небольшими клетками кубической формы с гиперхромными атипичными ядрами, клетки образуют железистоподобные структуры. В опухоли много стромы. Прогноз неблагоприятный.
Ангиосаркома имеет типичное строение в виде сосудистых лакун разной формы и размеров, выстланных атипичными эндотелиоцитами и перицитами, с множественным тромбозом, очагами некроза ткани опухоли и кровоизлияниями. Характерны обширные гематогенные метастазы. Прогноз неблагоприятный.
БОЛЕЗНИ ЖЕЛЧНОГО ПУЗЫРЯ
Болезни желчного пузыря связаны либо с образованием в нем камней, либо с воспалением его стенок, либо с развитием опухоли.
Камни желчного пузыря нередко образуются как проявление различных метаболических нарушений, в первую очередь минерального обмена. Нередко наличие камней в желчном пузыре не сопровождается клинической симптоматикой. Однако, попадая в пузырный проток, они затрудняют выход желчи из желчного пузыря, что приводит к его водянке. Если камень обтурирует общий желчный проток, то развивается подпеченочная желтуха. Иногда камень является причиной пролежня стенки желчного пузыря с развитием перитонита.
Воспаление желчного пузыря, или холецистит, вызывают различные причины, но очень часто связано с наличием камней в желчном пузыре. Может протекать как остро, так и хронически.
Острый холецистит носит характер серозного, но нередко гнойного (флегмонозный холецистит) и гангренозного. При обтурации пузырного протока камнем развивается эмпиема желчного пузыря. Воспаление может распространяться на желчные протоки с развитием холангита и холангиолита.
Хронический холецистит возникает в исходе острого. При этом в стенке желчного пузыря наряду с умеренно выраженной лимфоидной инфильтрацией наблюдаются атрофия слизистой оболочки, иногда и мышечного слоя, сочетающаяся со склерозом стромы пузыря.
Желчнокаменная болезнь, или калькулезный холецистит, возникает при травме камнем стенки желчного пузыря, в связи с чем в ней появляется воспаление и развивается клиническая симптоматика, что позволяет говорить о болезни. Обычно заболевание протекает хронически с периодическими обострениями. При остром калькулезном холецистите в стенке пузыря развивается серозное, фибринозное, изредка гнойное воспаление. Хронический калькулезный холецистит характеризуется в основном атрофическими и склеротическими изменениями стенки желчного пузыря.
Опухоли желчного пузыря.
Наиболее часто встречается аденома и рак желчного пузыря.
Аденома возникает из эпителия слизистой оболочки. При этом тканевый атипизм проявляется в очаговой пролиферации эпителиальных клеток с образованием желез разной величины и формы, стромы обычно мало.
Рак желчного пузыря наиболее часто развивается на фоне хронического калькулезного холецистита. Гистологически он имеет строение аденокарциномы, локализуется в области шейки или дна желчного пузыря. Прогрессируя, он может распространяться по внутрипеченочным желчным протокам. Метастазирует лимфогенным путем.
БОЛЕЗНИ ПОДЖЕЛУДОЧНОЙ ЖЕЛЕЗЫ
Болезни поджелудочной железы в основном связаны с воспалительными или опухолевыми процессами в ней.
Панкреатит — воспаление поджелудочной железы, может иметь острое или хроническое течение.
Острый панкреатит развивается при отравлении алкоголем, переедании, при нарушении оттока панкреатического сока и др. Морфологически проявляется в появлении очагов некроза, кровоизлияний, отека, иногда очагов нагноения. Если преобладают некротические и геморрагические изменения, что характерно для алкогольного поражения поджелудочной железы, то развивается геморрагический панкреонекроз, который без экстренного хирургического вмешательства заканчивается смертью.
Хронический панкреатит может быть следствием инфекций, интоксикаций, прежде всего алкогольной, болезней желудка, печени, желчного пузыря, может развиваться после острого панкреатита. Преобладают атрофические и склеротические изменения ткани железы в сочетании с регенерацией ацинозных клеток и образованием регенераторных аденом. Склеротические изменения могут вести к стенозу протоков и образованию кист. В склерозированные участки нередко выпадают соли кальция. Железа уменьшается и становится очень плотной. Возможно развитие сахарного диабета.
Рак поджелудочной железы чаще обнаруживается в ее головке, но может возникать и в теле, и в хвосте. Обычно гистологически это аденокарцинома, развивающаяся из эпителия протоков. Растет инфильтрирующим ростом, но в головке железы нередко имеет вид плотного узла, сдавливающего и прорастающего проток поджелудочной железы и общий желчный проток. Это приводит к панкреатиту, холангиту и развитию подпеченочной желтухи. Смерть наступает от истощения, метастазов рака или присоединившейся пневмонии.