К числу важнейших почечных функций относятся:
- мочеобразование и мочевыделение;
- поддержание жизненно важных параметров — кислотно-основного состояния, осмоляльности крови, уровня артериального давления и др.;
- регуляция гемопоэза посредством синтеза эритропоэтинов.
ПАТОЛОГИЯ ПОЧЕК И МОЧЕВЫВОДЯЩИХ ПУТЕЙ
Патологию почек вызывают первичные и вторичные причины.
Первичные, или наследственные, формы патологии обусловлены изменениями генетической информации, что приводит к нарушению синтеза ферментов (ферментопатии), клеточных мембран (мембранопатии), структуры почек. Проявлением врожденной патологии являются, например, поликистоз почек, семейная дисплазия почек, почечный несахарный диабет, аминоацидурия, фосфатурия и др.
Вторичные, или приобретенные, причины: инфекции (бактерии, вирусы, риккетсии), химические (сулема, ртуть), физические (переохлаждение, травма), иммунопатологические факторы.
Этиологические факторы реализуются на преренальном, ренальном и постренальном уровнях:
Преренальные факторы:
- нервно-психические расстройства, состояния, сочетающиеся с сильной болью (рефлекторная болевая анурия);
- эндокринопатии, например, сочетающиеся с избытком или недостатком АДГ, альдостерона, тиреоидных гормонов, инсулина, катехоламинов и т. п.;
- расстройства кровообращения в виде гипотензивных (коллапс, артериальная гипотензия и др.) и гипертензивных состояний.
Ренальные факторы:
- прямое повреждение ткани почек инфекционными возбудителями (например, при пиелонефрите);
- нарушение кровообращения непосредственно в почках, особенно ишемия — при атеросклерозе, тромбозе или тромбоэмболии.
Постренальные факторы, нарушающие отток мочи по мочевыводящим путям, что сопровождается повышением внутрипочечного давления (сдавление или обтурация мочевыводящих путей камнями, опухолями, перегибы мочеточника и т. п.).
Общие механизмы возникновения и развития патологии почек
Нарушения мочеобразования почками являются результатом расстройств процессов фильтрации, реабсорбции и экскреции.
Расстройства фильтрации плазмы крови в клубочках могут быть обусловлены снижением или увеличением объема фильтрации плазмы крови.
Снижение объема фильтрации плазмы крови происходит в результате:
- понижения фильтрационного давления в клубочках при коллапсе, артериальной гипотензии, ишемии почек, задержке мочи в мочеточниках или мочевом пузыре;
- уменьшения площади клубочкового фильтра при некрозе части почки или склерозе клубочков при хронических гломерулонефритах:
- снижения проницаемости мембран клубочков вследствие их склероза, например при сахарном диабете или амилоидозе.
Увеличение объема фильтрации плазмы крови обусловлено:
- повышением фильтрационного давления в клубочках, например под влиянием избытка катехоламинов при феохромоцитоме или ангиотензина при ишемии почек;
- увеличением проницаемости клубочкового фильтра, например при воспалении в клубочках или в строме.
Снижение канальцевой реабсорбции может быть следствием:
- генетических дефектов ряда ферментов эпителия канальцев;
- гиалиново-капельной дистрофии эпителия канальцев.
Нарушение процессов экскреции эпителием канальцев ионов калия, водорода, ряда метаболитов, экзогенных веществ может наблюдаться при гломерулонефритах, пиелонефрите, ишемии почек.
ПРОЯВЛЕНИЯ ПАТОЛОГИИ ПОЧЕК
Изменения показателей диуреза:
- полиурия — выделение за сутки более 2000—2500 мл мочи:
- олигурия — выделение в течение суток менее 500—300 мл мочи;
- анурия — прекращение поступления мочи в мочевой пузырь.
Изменения плотности мочи:
- гиперстенурия — увеличение плотности мочи выше нормы — более 1029—1030;
- гипостенурия — снижение плотности мочи ниже нормы — менее 1009;
- изостенурия — мало меняющаяся в течение суток относительная плотность мочи, что свидетельствует об уменьшении эффективности процесса реабсорбции в канальцах и снижении концентрационной способности почек.
Изменения состав мочи:
- увеличение или уменьшение по сравнению с нормой содержания нормальных компонентов мочи — глюкозы, ионов, воды, азотистых соединений;
- появление в моче отсутствующих в норме компонентов — эритроцитов (ия), лейкоцитов (пиурия), белка (протеинурия), аминокислот (аминоацидурия), осадка солей, цилиндров (слепков канальцев из белка, клеток крови, эпителия канальцев. клеточного детрита).
Общие неврогенные синдромы:
- гиперволемия, например при олигурии;
- гиповолемия, например в результате хронической полиурии;
- азотемия, или уремия, — повышение уровня небелкового азота в крови;
- гипопротеинемия — снижение уровня белка в крови;
- диспротеинемия — нарушение нормального соотношения отдельных фракций белка в крови;
- гиперлипопротеинемия;
- почечная артериальная гипертензия;
- почечные отеки.
Характер отклонений определяется конкретным заболеванием почек и нарушением процессов фильтрации, реабсорбции, экскреции и секреции в них.
Почечная недостаточность — синдром, развивающийся в результате значительного снижения или прекращения выделительной функции почек.
Характеризуется прогрессирующим увеличением содержания в крови продуктов азотистого обмена (азотемией) и нарастающим расстройством жизнедеятельности организма.
Выделяют острую и хроническую почечную недостаточность в зависимости от скорости ее возникновения и дальнейшего развития.
Острая почечная недостаточность (ОПН) развивается в течение нескольких часов или дней и быстро прогрессирует. Это состояние потенциально обратимо, однако нередко ОПН приводит к смерти больных.
Причины ОПН условно разделяют на 3 группы — преренальные, ренальные и постренальные:
- преренальные обусловлены значительным снижением кровотока в почках, например массивной кровопотерей, коллапсом, шоком, тромбозом почечных артерий;
- ренальные связаны с повреждением самих почек, например некротический нефроз, острые гломерулонефриты, васкулиты, пиелонефриты;
- постренальные обусловлены прекращением оттока мочи по мочевыводящим путям за счет обтурации их камнями или сдавления опухолью, перегибом мочеточников.
Патогенез ОПН:
- значительное и быстро нарастающее снижение объема клубочковой фильтрации;
- сужение или обтурация большинства канальцев почек при закрытии их цилиндрами, состоящими из клеточного детрита (в связи с повреждением и гибелью канальцевого эпителия), денатурированного белка при повышении проницаемости клубочкового фильтра;
- подавление функции эпителия канальцев под действием нефротоксических факторов — препаратов фосфора, солей тяжелых металлов, фенолов, соединений мышьяка и др.
Хроническая почечная недостаточность (ХПН) — состояние, развивающееся в результате нарастающей гибели нефронов и характеризующееся прогрессирующим снижением функций почек.
Клиническая симптоматика появляется при снижении числа нефронов до 30 % от нормального уровня. Уменьшение их количества до 10—15 % сопровождается развитием уремии.
Уремия (мочекровие) — синдром, заключающийся в аутоинтоксикации организма продуктами метаболизма, подлежащими удалению с мочой, но задерживающимися в крови и в тканях вследствие почечной недостаточности.
При этом отработанные продукты метаболизма, обладающие токсическими свойствами, начинают выводиться всеми органами, имеющими железы, что приводит к их воспалению — гастриту, энтероколиту, дерматиту, пневмонии, энцефалопатии и тяжелой нарастающей интоксикации, часто заканчивающейся смертью больных.
БОЛЕЗНИ ПОЧЕК
Гломерулопатии — группа заболеваний, при которых страдают преимущественно клубочки почек.
Классификация гломерулопатии
По механизму развития:
- первичные гломерулопатии — самостоятельные заболевания;
- вторичные гломерулопатии — проявления других заболеваний.
По этиологии гломерулопатии могут быть:
- воспалительного характера — гломерулонефриты;
- невоспалительные гломерулопатии наследственного, метаболического, гемодинамического происхождения — нефрозы, нефросклероз, нефропатии.
По течению:
- острые;
- хронические.
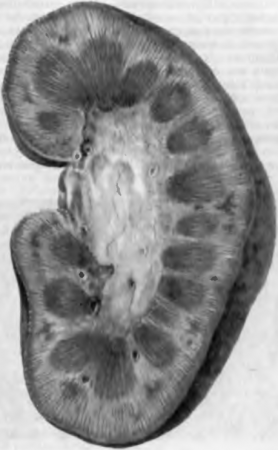
Острый постинфекционный гломерулонефрит.
Причиной болезни являются различные инфекционные возбудители, но наиболее часто — В-гемолитический стрептококк группы А.
Клинически характеризуется внезапным началом с развитием нефритического синдрома, который складывается из гематурии, уменьшения скорости клубочковой фильтрации и олигурии, протеинурии, повышения уровня мочевины и креатинина в крови, артериальной гипертензии и отеков.
Морфология.
Почки увеличены в размерах, с мелким красным крапом на поверхности («большая пестрая почка»), клубочки отечны и увеличены, выражена пролиферация эндотелия вплоть до закрытия просвета клубочковых капилляров, отек и лимфоидная инфильтрация стромы почек (рис. 71).
Исход благоприятный, возникшие изменения подвергаются обратному развитию примерно через 8 нед.
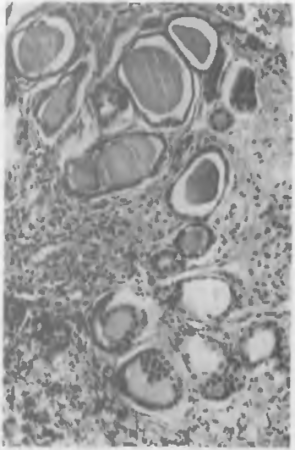
Экстракапиллярный пролиферативный гломерулонефрит.
Этиология в большинстве случаев остается неизвестной, однако часто этот гломерулонефрит развивается при системных заболеваниях, таких как системная красная волчанка, системная склеродермия и др. При этом в базальных мембранах клубочков откладываются иммунные депозиты, состоящие из различных иммунных белков и компонентов комплемента.
Клинически болезнь характеризуется быстрым прогрессированием склероза клубочков почек, злокачественной артериальной гипертензией, протеинурией, нарастающими отеками и олигурией, переходящей в анурию и уремию.
Морфология весьма характерна и заключается в образовании полулуний из клеток в полостях капсул клубочков (рис. 72). Они возникают в результате разрыва стенок капилляров клубочков и выхода в полость капсулы моноцитов, превращающихся в макрофаги, фибрина, иммунных комплексов.
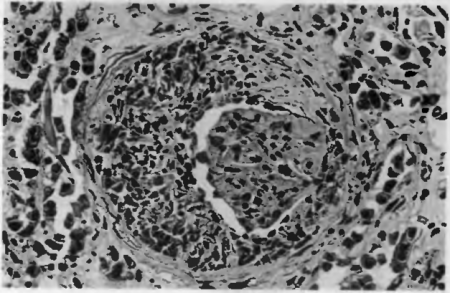
Рис. 72. Экстракапиллярный продуктивный гломерулонефрит. «Полулуние» из пролиферирующих клеток нефротелия капсулы клубочка почки.
К ним добавляются эпителиальные клетки капсул клубочков. В остром периоде почки увеличены в размерах, дряблые, кора широкая, красная, сливается с пирамидами — «большая красная почка». Образовавшиеся полулуния сдавливают капилляры клубочков, в результате чего вначале уменьшается, а затем прекращается образование первичной мочи. По мере прогрессирования заболевания клубочки склерозируются, в строме нарастают отек, лимфоидно-макрофагальная инфильтрация и склероз — развивается нефроцирроз.
Исход неблагоприятный, довольно быстро развивается вторично-сморщенная почка и хроническая почечная недостаточность.
Мезангиокапиллярный гломерулонефрит.
Причина этого аутоиммунного заболевания в большинстве случаев неизвестна. Возможно, что аутоиммунизация связана с инфицированностью вирусами гепатита В и С. В крови больных выявляются аутоантитела, а также циркулирующие иммунные комплексы (ЦИК).
Клинически болезнь начинается остро, но течет хронически, характеризуется снижением скорости клубочковой фильтрации и развитием нефротического синдрома — тяжелой протеинурии, в связи с чем нарастает гипопротеинемия и диспротеинемия, так как почки выделяют в основном альбумины. Из-за гипопротеинемии падает онкотическое давление в плазме крови и развиваются отеки.
Морфология.
Почки плотные, бледные, при длительном течении заболевания постепенно уменьшаются в размерах. В начале заболевания клубочки увеличены, в базальных мембранах капилляров клубочков откладываются иммунные депозиты, что приводит к повреждению и прогрессирующему склерозу этих мембран. Происходит гиперплазия эндотелия с резким сужением или полным закрытием просветов капилляров, увеличивается количество мезангиальных клеток, нарастают макрофагальная инфильтрация и постепенный склероз клубочков.
Исход неблагоприятный, процесс неуклонно прогрессирует и заканчивается нефроциррозом, развивается вторично-сморщенная почка и больные погибают от хронической почечной недостаточности (рис. 73).
Гломерулопатии невоспалительного генеза, такие как амилоидная нефропатия, гломерулопатия при гипертонической болезни и артериальных гипертензиях, при инфаркте почки и т. п. описаны в соответствующих главах учебника.
Тубулоинтерстициальные поражения — группа заболеваний, характеризующихся преимущественным поражением канальцев и интерстициальной ткани почек.
По течению выделяют:
- острый канальцевый некроз;
- острый тубулоинтерстициальный нефрит;
- хронический тубулоинтерстициальный нефрит.
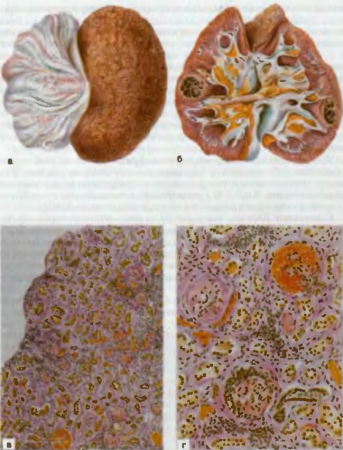
Рис. 73. Хронический гломерулонефрит с исходом в сморщивание почек (вторично-сморщенные почки). а — вид почки с поверхности, б — на разрезе, в, г — микроскопическая картина.
Острый канальцевый некроз — заболевание, наиболее часто приводящее к развитию острой почечной недостаточности.
Этиология заболевания связана с ишемией или с токсическим поражением почек. Ишемия может быть обусловлена резким падением артериального давления в связи с шоком, массивной кровопотерей различного происхождения, а также с обезвоживанием организма и большой потерей электролитов. Токсические поражения почек могут быть вызваны тяжелыми металлами (ртуть, свинец, уран и др.), лекарственными средствами, органическими растворителями типа этиленгликоля, диоксана, укусами ядовитых змей и насекомых, тяжелыми инфекциями (холера, брюшной тиф. сепсис и др.). массивным гемолизом, например при переливании иногруппной крови, миолизом при синдроме длительного сдавления, эндогенными интоксикациями (перитонит, кишечная непроходимость, токсикозы беременных и т. п.).
Клинически быстро развиваются симптомы нарушения функций почек — олигурия, затем анурия, гиперазотемия, протеинурия, гематурия и симптомы уремии — адинамия, тошнота, рвота, заторможенность, одышка вследствие нарастающего отека легких, уремическая кома.
Морфологически почки увеличены, набухшие, капсула снимается легко. Широкая бледно-серая кора резко отграничена от полнокровных темно-красных пирамид, в слизистой оболочке лоханок имеются множественные кровоизлияния. Микроскопические изменения зависят от стадии процесса (рис. 74):
- шоковая стадия — венозное полнокровие пирамид и ишемия коры, капилляры клубочков спавшиеся: в эпителии канальцев отмечается выраженная белковая и жировая дистрофия, в просветах — цилиндры, в интерстиции — отек и лимфостаз;
- олиго-анурическая стадия характеризуется некрозом эпителия канальцев, разрывом их базальных мембран (тубулорексис), лейкоцитарной инфильтрацией, кровоизлияниями, отеком интерстиция. Если указанные изменения нарастают, функции почек прекращаются, наступают анурия, острая почечная недостаточность и уремия;
- стадия восстановления диуреза развивается при благоприятном течении заболевания. Клубочки становятся полнокровными, воспалительная инфильтрация и отек интерстиция уменьшаются, эпителий канальцев регенерирует.
Исходы зависят от причины, вызвавшей острый канальцевый некроз. Смерть 60 % больных наступает от уремической комы. При благоприятном исходе у 90 % выживших больных функция почек полностью восстанавливается в течение 6 мес. Однако иногда через много лет развивается нефросклероз с исходом в хроническую почечную недостаточность.
Острый тубулоинтерстициальный нефрит — заболевание, для которого характерно острое иммунное воспаление.
Этиология весьма разнообразна — от токсических факторов (реакция на антибиотики, сульфаниламиды и другие лекарства) и инфекционных возбудителей до генетических дефектов и наследственного характера заболевания. Однако в любом случае основную роль играют иммунопатологические механизмы, и при этом обнаруживаются антитела к базальным мембранам канальцев или отложения в нихиммунных комплексов.
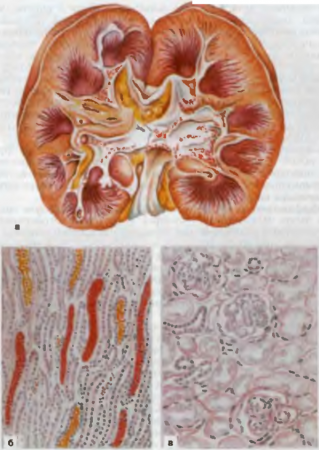
Рис. 74. Некротический нефроз. а — корковое вещество желтого цвета, интермедиарная зона и пирамиды резко полнокровны; б — полнокровие и отек пирамид; в — некроз эпителия почечных канальцев.
Клинически заболевание обычно проявляется реакцией гиперчувствительности с развитием высокой лихорадки, гематурией, умеренной протеинурией, нередко с кожной сыпью.
Морфология.
Почки увеличены в размерах, отечны, в межуточной ткани обнаруживаются отек и лимфоплазмоцитарная инфильтрация с небольшим количеством нейтрофилов. Затем в процесс быстро вовлекаются канальцы, эпителий которых некротизируется, слущивается в просветы с образованием цилиндров. В базальных мембранах канальцев имеются отложения иммунных комплексов.
Исходы зависят от причины заболевания и длительности ее воздействия. Например, лекарственный тубулоинтерстициальный нефрит может закончиться благополучно после отмены препарата, но возможно и развитие острой почечной недостаточности.
Хронический интерстициальный нефрит иногда развивается в исходе острого, но обычно является самостоятельным первичным заболеванием.
Причиной болезни могут быть бактериальные инфекции, обтурация мочевыводящих путей, нефропатия, вызванная некоторыми анальгетиками, радиационные повреждения и др.
Морфология: прогрессирующий диффузный интерстициальный фиброз с атрофией канальцев почек и клеточной, в основном лимфоцитарной, инфильтрацией.
Исходом является нефросклероз, выраженный в различной степени. При тяжелом склеротическом поражении почек возможно развитие хронической почечной недостаточности.
Пиелонефрит — заболевание, характеризующееся воспалением в почечной лоханке, чашечках и строме почки. Бывает одно- идвусторонним.
По течению выделяют острый и хронический пиелонефрит.
Острый пиелонефрит.
Его этиология связана в первую очередь с различной инфекцией — кишечной палочкой, протеем, стрептококком и др. Имеют значение также снижение реактивности организма, вызванное, например, переохлаждением, и местные факторы в виде нарушения оттока мочи, например в связи с гиперплазией предстательной железы у мужчин или опущением матки у женщин.
Патогенез пиелонефрита в значительной степени определяется путями проникновения инфекции в почки. Выделяют следующие пути:
- восходящий (урогенный), который может быть вызван наличием возбудителей инфекции в моче, дискинезией мочеточников, затруднением оттока мочи и др.;
- гематогенный — при инфекционных заболеваниях, сопровождающихся бактериемией или виремией;
- лимфогенный — при воспалении толстой кишки и половых органов.
Клинически острый пиелонефрит характеризуется болезненностью в области поясницы, лихорадкой, недомоганием, лейкоцитозом крови и мочи, цилиндрурией.
Морфология. Почка увеличена, полнокровна, капсула ее снимается легко. Лоханка и чашечка расширены, заполнены мутной мочой, слизистая оболочка их тусклая, с кровоизлияниями. В паренхиме почки очаги кровоизлияний чередуются с участками нагноений, что придает ей пестрый вид, под капсулой могут быть мелкие абсцессы. В межуточной ткани всех слоев почки — отек, множественные кровоизлияния, лейкоцитарные инфильтраты с образованием абсцессов, особенно в корковом веществе. Гной и бактерии проникают в канальцы.
Осложнения.
При слиянии мелких абсцессов может образоваться карбункул почки, при прорыве гноя из абсцессов в лоханку развивается пионефроз,при распространении гноя на капсулу почки и паранефральную клетчатку возникают перинефрит и паранефрит.В тяжелых случаях возможны некроз верхушек сосочков пирамид — папиллонекроз, и острая почечная недостаточность. Иногда возникает сепсис, а также метастатическое распространение инфекции и гноя в кости, оболочки головного мозга, эндокард и др.
Исход обычно благоприятный, но при развитии осложнений возможно наступление смерти.
Хронический пиелонефрит обычно является следствием неизлеченного острого пиелонефрита, иногда острая фаза заболевания остается незамеченной. Болезнь чаще развивается в детском возрасте, особенно у девочек.
Клиническая картина заболевания может быть не выражена. Часто основным симптомом обострения хронического пиелонефрита является необъяснимая лихорадка, при одностороннем процессе — тупая постоянная боль в поясничной области на стороне пораженной почки, а также артериальная гипертензия. В анализах крови и мочи — лейкоцитоз. Течение длительное, рецидивирующее.
Морфология характеризуется прогрессирующим воспалением и склерозом чашечно-лоханочной системы. Прогрессирует склероз ткани почки на фоне атрофии канальцев, множественных очагов воспалительной инфильтрации и микроабсцессов. Нарастают склероз и гиалиноз клубочков. Просветы сохранившихся канальцев резко и неравномерно расширены и заполнены веществом, напоминающим коллоид (рис. 75). По строению почка становится похожей на щитовидную железу («щитовидная почка»). Постепенно почки уменьшаются в размерах и деформируются, поверхность их становится крупнобугристой, капсула снимается с трудом, развивается нефроцирроз.
Осложнения заключаются в возможности развития нефрогенной гипертонии; из-за потерь почками кальция и фосфатов возможен вторичный гиперпаратиреоидизм.
Исходы хронического пиелонефрита зависят от длительности его течения, одностороннего или двусторонего воспаления почек, тяжести поражения почечных структур, от особенностей микрофлоры. Полное выздоровление возможно только при раннем и интенсивном лечении. Значительно чаще развиваются вторичносморщенная почка и хроническая почечная недостаточность, заканчивающаяся уремией.
Мочекаменная болезнь, или нефролитиаз. заключается в образовании в мочевых путях камней, формирующихся из составных частей мочи. Заболевание течет хронически, может быть как односторонним, так и двусторонним. Чаще болеют мужчины, преимущественно в возрасте 20—40 лет.
Причины болезни подразделяют на:
- общие — наследственные и приобретенные нарушения минерального обмена и кислотно-щелочного равновесия, преобладание в пище углеводов и белков, недостаток витамина А. нарушения регуляции обмена веществ (например, при гиперпаратиреозе);
- местные — замедление почечного кровотока и застой мочи, воспаление в мочевых путях, тубулопатии (оксалатурия, фосфатурия и т. п.), повышение в моче концентрации солей, изменение ее pH и коллоидного равновесия.
Клиническая картина.
Камни в почках могут длительное время не проявляться клинически, однако они могут повреждать слизистую оболочку лоханки, вызывая ее воспаление. Тогда появляются гематурия и пиурия. Типичны также почечные колики, возникающие при продвижении камней в мочеточник, — резкая боль в пояснице и нарушения мочевыделения. По составу различают камни уратные. оксалатные. фосфатные, холестериновые и др. Механизмы их образования описаны в главе I.
Морфология заболевания зависит от локализации камней, их величины, длительности процесса, наличия инфекции и других факторов. Если камни расположены в лоханке, то она расширяется, отток мочи нарушается, в паренхиме почки развиваются атрофические и склеротические изменения, часто сопровождающиеся ее воспалением. Иногда воспаление распространяется на паранефральную клетчатку — паранефрит. При обтурации камнем просвета мочеточника нарушается отток мочи, она растягивает лоханку ипри длительном течении развивается гидронефроз — атрофия паренхимы почки, которая превращается в большую полость, окруженную склерозированной капсулой и заполненную мочей.
Осложнения: пролежни и перфорация мочеточника, пионефроз, пиелонефрит, уросепсис.
Исход при своевременном оперативном вмешательстве может быть благоприятным, хотя нередко развиваются рецидивы болезни. При двустороннем поражении почек и без хирургического вмешательства заболевание может завершиться развитием хронической почечной недостаточности и уремией. Смерть может наступить иот осложнений.
Опухоли почек, как и других органов и тканей, разделяют на доброкачественные и злокачественные, эпителиальные и мезенхимальные.
Аденома — наиболее часто встречающаяся доброкачественная опухоль почки. Развивается из эпителия канальцев, растет медленно, может достигать размеров самой почки, не дает метастазов.
Гипернефэоидный, или почечно-клеточный, рак — злокачественная опухоль из канальцевого эпителия, самая распространенная злокачественная опухоль почек у взрослых. Мужчины болеют в 2 раза чаще женщин. Факторами риска считают тучность, длительный контакт с асбестом, наследственную кистозную болезнь почек, длительный гемодиализ.
Клиническая картина. В большинстве случаев при развитии почечно-клеточного рака у больных появляются боли в пояснице, гематурия, реже — артериальная гипертензия, пиурия, похудание, гиперкальциемия.
Морфология.
Опухоль имеет вид дольчатого узла, мягкой консистенции, желтого цвета, часто с очагами некрозов и кровоизлияний. Растет инфильтративно, прорастая капсулу почки, лоханку, врастает в почечную вену и по венам может достигать правого предсердия («опухолевые тромбы»). Микроскопически состоит из полигональных опухолевых клеток с многочисленными атипичными митозами. Опухолевые клетки образуют альвеолы и дольки, железистые и сосочковые структуры с небольшим количеством стромы. Опухоль быстро метастазирует в регионарные лимфатические узлы, нередко в противоположную почку. Рано возникают гематогенные метастазы в легкие, кости, печень, надпочечник, головной мозг.
Прогноз.
При отсутствии метастазов 5-летняя выживаемость после лечения составляет 45—70 %. При инвазии в почечную вену и метастазах в регионарные лимфатические узлы 5-летняя выживаемость после лечения снижается до 15—20 %.
Нефробластома (опухоль Вильмса) — злокачественная опухоль почки смешанного строения, состоящая из мезенхимальных и эпителиальных эмбриональных элементов.
В основном опухоль развивается у детей 3—4 лет и составляет около 30 % всех злокачественных новообразований детского возраста, но иногда она возникает и у взрослых. В развитии нефробластомы большое значение придают наследственной предрасположенности.
Клиническая картина.
Опухоль может протекать бессимптомно и обнаруживается случайно при пальпации в виде безболезненного узла. В поздних стадиях заболевания наблюдаются резкое увеличение и асимметрия живота из-за болезненной опухоли, сдавливающей соседние органы. В моче обнаруживаются лейкоциты, отмечаются гематурия и протеинурия.
Морфология.
Опухоль имеет вид узла, окруженного остатками почечной ткани, на разрезе серовато-белого цвета, с очагами свежих и старых кровоизлияний. Микроскопически опухоль очень полиморфна — состоит из атипичных недифференцированных клеток разной формы, эмбрионального характера. В зависимости от преобладания различных вариантов атипичных эмбриональных клеток выделяют высоко-, средне- и низкозлокачественную формы опухоли Вильмса.
Прогноз после оперативного лечения у детей младше 2 лет благоприятнее, чем у больных более старшего возраста. При прорастании опухоли за пределы капсулы почки прогноз неблагоприятным даже после удаления нефробластомы.