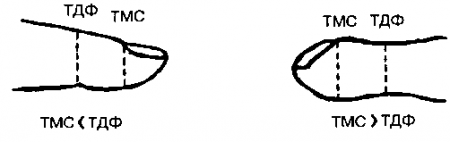Salvatore Mangione, M.D.
В медицине почти всегда требуется начинать с наблюдения за больным и всегда возвращаться к нему, поскольку это — основной способ убедиться в точности диагноза. Наблюдение следует проводить систематически и очень внимательно, не пренебрегая ни одной диагностической пробой, какую только можно провести при физикальном исследовании.
Антуан Б.Дж. Марфан (Antoine B.J. Marfan)
СОДЕРЖАНИЕ ГЛАВЫ
- Кисти и стопы
- Узлы Гебердена
- Узлы Бушар да
- Узлы Хейгарта
- Тофусы
- Симптом Джейнуэя
- Узлы Ослера
- След Пачуко
- Арахнодактилия
- Изменения кисти при булимии
- Изменения кисти при акромегалии
- Изменения пальцев по типу «барабанных палочек» и гипертрофическая остеоартропатия Феномен Рейно
- Контрактура Дюпюитрена
- Периферические артерии
- Проба Аллена
- Периферические вены
- Проба Тренделенбурга
- Исследование варикоза в системе подкожной вены ноги
- Диагностика тромбоза глубоких вен голеней
ТРАДИЦИОННЫЕ ПРЕДСТАВЛЕНИЯ
Хотя обследование конечностей часто проводят в последнюю очередь, оно позволяет выявить немало важных симптомов. Настоящая глава также включает в себя исследование периферических артерий и вен.
КИСТИ И СТОПЫ
1. Что такое узелки Гебердена?
Это безболезненные узелки на дистальных межфаланговых суставах (ДМС). Они могут появляться на одном или на нескольких пальцах, но обычно не затрагивают большой палец. Кожа над узелками не изменена. Узелки плотные, диаметром 2-3 мм, не мешают движению пальца, обычно парные и расположены на латеральной и медиальной дорсальных поверхностях ДМС. Если узелки появляются на проксимальных межфаланговых суставах (ПМС), их часто называют узелками Бушара. Узелки Гебердена и Бушара являются признаками локализованного остеоартрита. Следовательно, они чаще встречаются в пожилом возрасте. У мужчин чаще поражается только один сустав, а у женщин — сразу много суставов (обычно после наступления менопаузы и носят наследственный характер).

Рис. 23.1. Дегенеративные заболевания суставов кисти часто проявляются узелками Гебердена (показаны стрелками). Эти узелки представляют собой остеофиты на ДМС. (Приводится с разрешения из: Сопсаппоп M.J.: Common Hand Problems in Primary Care. Philadelphia, Hanley & Belfus, 1999)
2. Кто такие Гебердеи и Бушар?
Уильям Гебердеи (1710-1801) — английский терапевт, получивший образование в Кембридже и работавший в Лондонском университете. Истовый Христиании, он был также ведущим специалистом по древнееврейскому языку и латыни, которого Сэмуэл Джонсон называл «последним римлянином». В медицине он известен благодаря упомянутым узелкам, а также классическому описанию стенокардии, ветряной оспы и куриной слепоты.
Чарльз Дж. Бушар (1837-1915) был французским терапевтом. Помимо узелков, он впервые описал «сосудистые звездочки» при хронических заболеваниях печени.
3. Что такое узелки Хейгарта?
Они значительно отличаются от узелков Гебердена и Бушара и имеют не дегенеративную, а воспалительную природу. Поэтому они сочетаются с признаками воспаления (например, гиперемией кожи над ними, повышением температуры, утолщением суставной капсулы, наличием жидкости в полости сустава, что частично объясняет веретенообразную форму узлов) и ограничением подвижности в суставе. В отличие от узелков Гебердена, узелки Хейгарта могут быть болезненными как сами по себе, так и от прикосновения. Эти узелки типичны для ревматоидного артрита (РА). Они появляются на средних и проксимальных, а не на дистальных межфаланговых суставах (которые при РА не поражаются), и поэтому скорее напоминают узелки Бушара, чем узелки Гебердена. При РА часто появляются подкожные узелки. Их можно обнаружить на разгибательных поверхностях верхних конечностей (прежде всего на локтях, но также и па пальцах), коленях, лодыжках и затылке. Подкожные узелки встречаются не только при РА, но и при других ревматических заболеваниях (например, системной красной волчанке, ревматической лихорадке, саркоидозе, сифилисе, кольцевидной гранулеме, туберозном ксантоматозе.
4. Кто такой Хейгарт?
Джон Хейгарт (1740-1827) —английский терапевт из города Бата. Окончив Кембриджский университет, занялся эпидемиологией. Это привело его к изучению заболеваний, возникающих в древнем городе Честере (где он также исследовал значение изоляции инфекционных больных и возможность использования вируса оспы для иммунизации). Работа Хейгарта по ревматизму и ревматической лихорадке была опубликована в 1798 году, по его возвращении в Бат.
5. Что такое тофусы?
Это отложения кристаллов мочевой кислоты (по латыни tophus -родниковые известковые отложения, известковый туф). При подагре тофусы могут появляться на ушах, стопах и кистях рук. Расположение тофусов на кистях патогномонично для подагры, хотя их бывает трудно отличить от ревматоидных узелков.
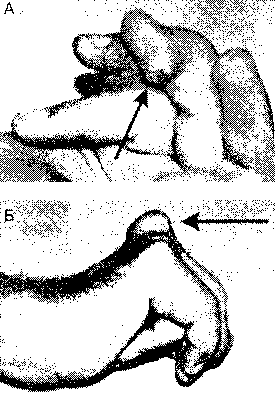
Рис. 23.2. А. Подагрический тофус на ладонной поверхности среднего пальца Споказан стрелкой). У больного тяжелый подагрический артрит с множественными тофусами. Б. Крупный тофус на тыльной стороне пястно-фалангово-го сустава среднего пальца (показан стрелкой). (Приводится с разрешения из: Сопсаппоп M.J.: Common Hand Problems in Primary Care. Philadelphia, Hanley & Belfus, 1999)
6. Что такое симптом Джейнуэя?
Это мелкие, безболезненные эритематозные или геморрагические высыпания на ладонях или стопах. Они, как и узелки Ослера (отечные, болезненные, возвышающиеся на подушечках пальцев, ладонях и стопах образования размером с горошину), обычно наблюдаются при бактериальном эндокардите. Эти два типа поражения часто бывает трудно различить. До появления антибиотиков их наблюдали в 40 — 90% случаях эндокардита; в настоящее время — только в 10 — 23% случаев. Кроме того, они могут появляться при системной красной волчанке; бактериемии без эндокардита; гонококковом сепсисе; марантическом эндокардите. Они обусловлены септической эмболией или асептическом васкулитом.
7. Кто такой Джейнуэй?
Эдвард Г. Джейнуэй (1841-1911) — американский терапевт. Обучался в Остин Флинт, затем переехал вслед за своим наставником в медицинский колледж госпиталя Белльвю в Нью-Йорке, где оказался одним из первых постоянных врачей-консультантов в американской медицине. Итересовался общественной деятельностью и впоследствии стал одним из руководителей системы здравоохранения Нью-Йорка и основателем первой инфекционной больницы на Манхэттене.
8. Что такое след Пачуко?
Это своеобразная «татуировка» (перекрещивающиеся следы от уколов) выше анатомической «табакерки», которая в 70-е годы была распространенным явлением среди внутривенных наркоманов. «Табакерка» — это углубление на лучевой поверхности запястья, которое можно увидеть при полном отведении большого пальца. След Пачуко считался в мире наркоманов идентификационным знаком, хорошо заметным при рукопожатии.
Кстати, Пачуко — это латиноамериканский термин, возможно, произошедший от слова рауисо (от исп. — деревенщина, сельский житель). Этим словом также называли молодых американцев и подростков мексиканского происхождения, особенно носивших яркую одежду и относящихся к окрестным бандам.
9. Как выглядит кисть при акромегалии?
В результате увеличения дистальных участков тела (определяющего признака акромегалии) кисть приобретает лопатообразную форму.
10. Что такое арахнодактилия?
Арахнодактилией называют паукообразный вид пальцев при синдроме Марфана. Это заболевание было впервые описано в 1896 году французским педиатром Антуаном Б. Марфаном у 5-летнего ребенка, а термин «арахнодактилия» был предложен шесть лет спустя Ахаром. Пальцы при этом синдроме длинные и тонкие, напоминающие изогнутые паучьи лапки. Арахнодактилию диагностируют по признаку большого пальца Марфана. Больного просят раскрыть обе ладони и как можно сильнее вытянуть большой палец поперек ладони. Затем больной должен сложить остальные пальцы вокруг большого пальца в кулак. Если большой палец выступает за локтевую часть кулака, тест считается положительным. Этот симптом типичен для синдрома Марфана и его разновидностей, но может также встречаться и при других заболеваниях, сопровождающихся чрезмерной подвижностью суставов (например, при синдроме Элерса-Данло).
11. Кто такой Марфан?
Антуан Б. Марфан (1858-1942) был французским педиатром и сыном провинциального врача. Он внес вклад сразу в несколько областей медицины. В том числе он сделал важное наблюдение, что заражение туберкулезом до 15-летнего возраста обеспечивает необычную устойчивость человека к этой инфекции. Это наблюдение подтолкнуло Кальметта к созданию вакцины Кальметта-Герена (БЦЖ, или BCG). Помимо медицинской и общественной деятельности Марфан увлекался литературой и искусством, с удовольствием посещал концерты и путешествовал по Италии. Особенно ему нравились венецианские художники. В числе прочих он подружился с Эмилем Брока и написал его биографию. Наибольшую часть своего состояния он завещал Обществу защиты детей от туберкулеза, одним из основателей которого он был.
12. Что такое симптом укорочения четвертой пястно-фаланговой кости?
Это укорочение проксимальной фаланги четвертого пальца с вдавлением внутрь. Обычно этот симптом наблюдается при псевдогипопаратиреозе и синдроме Тернера, но встречается также у 10% здоровых людей.
13. Что означает появление костных мозолей и ссадин на тыльной поверхности пальцев?
Это важный симптом в диагностике булимии. Они появляются при трении пальцев о зубы, когда больной пытается вызывать рвоту.
14. Что такое «барабанные палочки»?
Изменения пальцев по типу «барабанных палочек» представляют собой разрастание соединительной ткани дистальных фаланг пальцев рук и ног, особенно на тыльной поверхности пальцев. Этот феномен привлекает врачей со времен его первого описания Гиппократом при эмпиеме. Интерес к нему возрос в девятнадцатом веке, когда немецкий врач Юджин Бамбергер и француз Пьер Мари описали гипертрофическую остеоартропатию (ГОА), часто сочетающуюся с «барабанными палочками». К концу Первой мировой войны оба патологических состояния были уже хорошо известны врачам, в основном как признак хронических инфекций. В настоящее время их чаще всего связывают с развитием опухолей, обычно бронхогенной карциномы. Эта связь настолько сильна, что ГОА часто называют гипертрофической легочной остеоартропатией, но иногда она появляется и без заболеваний легких. Хотя появляется все больше информации по «барабанным палочкам» и ГОА, их патогенез остается слабоизученным и во многом загадочным. Недавно проведенное исследование показало, что даже определение изменений по типу «барабанных палочек» у разных врачей значительно отличаются. Однако, учитывая их связь с весьма серьезными заболеваниями, «барабанные палочки» и ГОА следует признать слишком важными симптомами, чтобы не уметь распознать их.
15. Сопровождаются ли «барабанные палочки» болевыми ощущениями?
Нет. Хотя больные иногда ощущают дискомфорт в пальцах, обычно «барабанные палочки» безболезненны.
16. Изменяются ли по типу «барабанных палочек только пальцы рук?
Нет. Обычно так изменяются пальцы рук и ног, однако возможно и изолированное изменение пальцев как на руках, так и на ногах. Обычно такие селективные изменения наблюдаются при цианотических формах врожденных пороков сердца, при которых ненасыщенная кислородом кровь попадает или только в верхнюю, или только в нижнюю часть тела. В результате цианоз и «барабанные палочки» появляются только на руках или только на ногах. Причинами этих изменений являются: (1) открытый артериальный проток с легочной гипертензией, при котором обратный сброс крови вызывает цианоз на стопах, но не сопровождается цианозом рук; (2) состояние, когда аорта и легочная артерия выходят из правого желудочка. Последнее состояние часто сочетается с дефектом межжелудочковой перегородки, открытым артериальным протоком и легочной гипертензией. В результате оксигенированная кровь из левого желудочка через незаращенную перегородку попадает в легочную артерию, шунтируется через открытый артериальный проток в нисходящую аорту и поступает к нижним конечностям. В то же время неоксигенированная кровь из правого желудочка попадает в восходящую часть аорты и брахиоцефальные сосуды и таким образом достигает верхних конечностей. Поэтому кисти рук оказываются цианотичными, а пальцы деформируются по типу «барабанных палочек», но стопы остаются нормальными (обратный дифференциальный цианоз). Одинаковый симметричный цианоз и «барабанные палочки» на пальцах рук и ног свидетельствует о наличии внутрисердечного шунта справа налево.
17. Какова причина односторонних «барабанных палочек»?
Чаще всего — это аневризма аорты или безымянных /подключичных артерий. Кроме того, односторонние «барабанные палочки» могут появляться при опухоли Панкоста и лимфангите. Изредка причиной такой деформации является наложение артериовенозной фистулы для гемодиализа.
18. Считается ли увеличение выпуклости ногтей особой формой «барабанных палочек»?
Нет. «Барабанными палочками» называют разрастание мягких тканей с подъемом основания ногтя и исчезновением подногтевого угла (см. ниже).
19. Что означает увеличение выпуклости ногтей?
Это отдельный симптом, часто не связанный с «барабанными палочками». Последние диагностируются не по увеличению выпуклости ногтей, а по: 1) исчезновению подногтевого угла; 2) способности ногтя к баллотированию; 3) патологическому соотношению толщины фаланги (см. ниже). Интересно, что увеличение выпуклости ногтей может чаще, чем «барабанные палочки», сочетаться с хроническими, ослабляющими человека заболеваниями. Такие изменения часто встречаются у больных, госпитализированных по поводу рака легкого, туберкулеза легких и ревматоидного артрита. Обычно повышенная выпуклость ногтей развивается гораздо медленнее, чем «барабанные палочки». Фактически, для этого требуется формирование совершенно нового ногтевого валика. Трансформация валика начинается через 1 месяц после возникновения причинного фактора и полностью заканчивается через 6 месяцев. К этому времени формируется полностью новый ноготь, отличающийся патологическим и более выпуклым профилем (деформация по типу «часового стекла»).
20. Каковы диагностические критерии деформации пальцев по типу «барабанных палочек»?
Это зависит от того, изолированы эти изменения или сочетаются с периостозом (см. ниже). «Барабанные палочки без периостоза, знаменитые «пальцы Гиппократа», должны удовлетворять следующим трем критериям:
- Исчезновение угла Ловибонда — угла между основанием ногтя и окружающей его кожей (подногтевой или ногтефаланговый угол). В норме этот угол составляет меньше 180°. При развитии «барабанных палочек» он либо исчезает (прямая линия), либо превышает 180°. Исчезновение угла Ловибонда можно легко установить, приложив к ногтю карандаш. В норме между карандашом и ногтем отчетливо виден просвет. При «барабанных палочках» этого просвета нет, и карандаш полностью прилежит к ногтю.
- Баллотирующие ногти (баллотирование ногтевого ложа) отмечаются при повышенной рыхлости мягких тканей у основания ногтя. В результате ногтевая пластинка приобретает особую упругость при пальпации. Когда нажимают на кожу непосредственно выше ногтя, последний погружается в мягкие ткани и приближается к кости. Когда кожу отпускают, ноготь пружинит назад и наружу (баллотирование ногтевого ложа). Подобное ощущение можно воспроизвести следующим образом:
- Нажмите правым указательным пальцем на кожу вашего левого среднего пальца непосредственно выше ногтя. В норме ногтевая пластинка ощущается как плотная структура, соединенная с костью.
- Повторите прием, но при этом левым большим пальцем оттяните свободный край ногтя среднего пальца книзу. При этом естественная кривизна ногтевой пластинки увеличивается. После этого ногтевая пластинка отходит от кости и при нажатии на кожу может погружаться вниз, а после прекращения давления — распрямляться, словно ноготь находится на эластичной подушке.
- Патологическое соотношение толщины фаланги представляет собой увеличение соотношения толщины дистальной фаланги в области кутикулы (ТДФ) и толщины межфалангового сустава (ТМС). В норме соотношение ТДФ/ТМС составляет в среднем 0,895. При деформации пальцев по типу «барабанных палочек» это соотношение увеличивается до 1,0 и более (т.е. приблизительно на 2,5 стандартных отклонения превышает норму). Соотношение ТДФ/ТМС является высокоспецифическим и чувствительным показателем «барабанных палочек». Например, соотношение, превышающее 1,0, определяется у 85% детей с муковисцидозом и менее чем у 5% детей с хронической бронхиальной астмой.
21. Что такое истинные «барабанные палочки»?
Это один из нескольких терминов, используемых для описания значительно выраженных «барабанных палочек». Разрастание соединительной ткани выходит далеко за пределы ногтевого ложа и охватывает весь палец.

Рис. 23.5. Варианты «барабанных палочек»: (А) в виде клюва попугая; (В) в виде часовых стекол; (С) истинные «барабанные палочки». (Приводится с изменениями из: Hansen-Flaschen JNordberg J.: Clubbing and hypertrophic osteoarthropathy. Clin. Chest. Med. 8: 287-298, 1987)
В зависимости от того, где преимущественно разрастается соединительная ткань, используются различные красочные термины. Например, при деформации пальца в виде «клюва попугая» преимущественно разрастается проксимальная часть дистальной фаланги. При «истинных барабанных палочках» фаланга увеличивается по всей окружности. При деформации по типу «часовых стекол» — разрастается ткань на основании ногтя.
22. Насколько быстро развиваются эти изменения?
Очень быстро. Например, при абсцессе легкого исчезновение ногтефалангового угла и баллотирование ногтевого ложа отмечаются уже через 10 дней после аспирации.
23. Всегда ли баллотирование ногтя указывает на «барабанные палочки*?
Нет. Его также обнаруживают у пожилых людей без «барабанных палочек». Тем ие менее баллотирование остается важным симптомом для диагностики «барабанных палочек».
24. Что такое симптом Шамрота?
Это другой клинический тест, который позволяет подтвердить исчезновение подногтевого угла. Он заключается в исчезновении ромбовидного просвета (который в норме всегда присутствует), когда дистальные фаланги парных пальцев сопоставляются друг с другом. Шамрот отметил этот признак у самого себя во время обострений эндокардита.
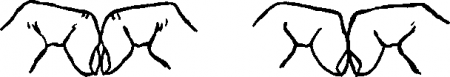
Рис. 23.6. Симптом Шамрота. (Приводится с изменениями из: Hansen-Flaschen J., Nordberg J.: Clubbing and hypertrophic osteoarthropathy. Clin. Chest. Med. 8: 287-298, 1987)
25. Что такое «барабанные палочки» с периостозом?
Это гипертрофическая легочная остеоартропатия (также называемая синдромом Мари-Бамбергера, по имени двух открывших ее врачей) — системное заболевание костей, суставов и мягких тканей, чаще всего связанное с опухолями грудной полости (преимущественно с бронхогенным раком, а также с лимфомами и метастазами опухолей). Она проявляется сочетанием «барабанных палочек» с периостальной пролиферацией костной ткани. Периостоз особенно выражен в трубчатых костях конечностей. Кроме того, ГОА проявляется: 1) симметричными артритонодобными изменениями одного или нескольких суставов (голеностопных, коленных, лучезапястных и локтевых); 2) огрубением подкожных тканей в дистальных отделах рук и ног (а иногда на лице); 3) пейрососудистыми нарушениями в кистях и стонах (хронической эритемой, парестезиями, повышенной потливостью). ГОА часто сочетается с деформацией пальцев по типу «барабанных палочек», но это бывает не всегда. Например, ГОА может наблюдаться ири муковисцидозе, бронхоэктазах, хронической эмпиеме, абсцессах легких (ири всех этих заболеваниях часто развиваются «барабанные палочки»), по редко встречается при фиброзирующем альвеолите (который также часто сопровождается «барабанными палочками»). Таким образом, ГОА обычно существует сама по себе.
26. Сопровождается ли ГОА какими-либо жалобами?
Да. В отличие от простых «барабанных палочек» (которые не болят), ГОА сопровождается ноющими, а иногда и ярко выраженными болями в костях, а также болями при пальпации. Кроме того, кожа в претибиальной области становится блестящей, а во многих случаях утолщается и становится теплой па ощупь. Иногда наблюдаются вегетативные нарушения (потливость, жар, парестезии). Интересно, что все эти нарушения исчезают после оперативного или терапевтического устранения основного заболевания.
27. Как диагностируют ГОА?
Диагноз ГОА ставится не при физикальном исследовании, а по данным костной рентгенографии или сцинтиграфии. Оба метода позволяют выявлять периостоз. При физикальном исследовании можно только заподозрить ГОА, особенно при сочетании «барабанных палочек» и неприятных ощущений в претибиальной области. С другой стороны, «барабанные палочки» диагностируются исключительно клинически.
28. Что такое пахидермопериостоз?
Пахидермопериостоз (от греч. pachys — толстый; derma — кожа; peri — вокруг; osteon — кость; osis — заболевание) — это врожденная и наследственная форма ГОА, которая характеризуется «барабанными палочками» и периостальным разрастанием костной ткани (особенно над дистальными участками трубчатых костей). К другим симптомам пахидермонериостоза относятся огрубение черт лица с утолщением, морщинистостью, маслянистостью кожи лица и лба, а также себорейная гиперплазия с сальными протоками, заполненными серными пробками. В отличие от простой ГОА, при пахидермопериостозе костные боли выражены меньше, а изменения кожи — больше. Этот синдром наследуется по аутосомно-доминантному типу и сильнее выражен у мужчин. Клинически проявляется в подростковом возрасте.
29. Что такое тиреоидная акропахия?
Это состояние, характеризующееся утолщением периферических тканей (от греч. асrо — дистальный и pachys — толстый). Оно развивается в 1% случаев болезни Грейвса и часто сочетается с экзофтальмом и микседемой кистей и стоп. Тиреоидная акропахия, как и ГОА, сочетается с «барабанными палочками» и периостальным разрастанием костной ткани. Однако она преимущественно поражает кисти и стопы, а не трубчатые кости нижних конечностей. Более того, тиреоидная акропахия не поражает суставы и обычно не сопровождается болями.
30. Каковы причины «барабанных палочек»?
Заболевания, часто сопровождающиеся развитием «барабанных палочек»
* обычно сочетаются с гипертрофической остеоартропатией.
(Приводится с разрешения из: Hansen-Flaschen J., Nordberg J.: Clubbing and hypertrophic osteoarthropathy. Clin. Chest. Med. 8: 287-298, 1987)
Во многих случаях «барабанные палочки» являются наследственным семейным заболеванием (особенно у афроамериканцев). Чтобы в будущем избежать ошибочной диагностики, особенно важно вовремя распознать наследственные «барабанные палочки» и зарегистрировать их в медицинской документации. Многие больные не обращают внимания на эту аномалию и не могут вспомнить, когда она появилась. Согласно Сапиру, для врожденных «барабанных палочек» более характерно исчезновение подногтевого угла, чем баллотирование ногтя.
31. Каковы причины асимметрии пульса на лучевых артериях?
Они зависят от возраста больного. У пожилых людей наиболее частой причиной бывает атеросклеротическая окклюзия сосудов или расслоение аорты. У молодых больных — это коарктация аорты. При определенном уровне обструкции ассимметрия и задержка пульса может выявляться только на нижних конечностях. Поэтому так важно определять периферический пульс на всех конечностях, особенно при наличии симптомов атеросклероза или артериальной гипертонии. Асимметрию пульса можно подтвердить, измерив систолическое артериальное давление на обеих руках или на нижних конечностях в сравнении с верхними.
32. Что такое феномен Рейно?
Это повышенная чувствительность кистей и пальцев рук к холоду, приводящая к спазму артерий и преходящей ишемии. При воздействии холода развивается своеобразная трехкомпонентная реакция, которую можно запомнить по цветам французского флага (поскольку Рейно был француз): вначале бледность (белый), затем цианоз (синий), и, наконец, покраснение (красный). Постепенно цвет пальцев возвращается к исходному — розовому. Иногда эта бело-сине-красная последовательность нарушается. У некоторых больных реакция может быть сине-бело-красной или даже одноцветной (только синей или только белой). Во многих случаях отмечается онемение или болезненность пальцев.
33. Каковы причины феномена Рейно?
Спазм артерий вызывает ишемию пальцев, вначале проявляющуюся бледностью, а затем цианозом (вследствие усиленной экстракции кислорода из нециркулирующих эритроцитов). Последняя стадия — покраснение — обусловлена реперфузией после прекращения спазма артерий. Для этой фазы наиболее характерны онемение или болезненность пальцев (немного напоминает ощущение, когда пересидишь ногу).
34. Как можно спровоцировать феномен Рейно?
Поместив кисть руки больного в емкость с ледяной водой.
35. В чем заключается клиническое значение феномена Рейно?
Обычно его появление предшествует некоторым серьезным заболеваниям.
- Заболевания соединительной ткани (системная красная волчанка, смешанное заболевание соединительной ткани, ревматоидный артрит, дерматомиозит, полимиозит, и особенно — прогрессирующая системная склеродермия, которая развивается в 17-28% случаев феномена Рейно).
- Различные заболевания крови (в том числе криоглобулинемия, нолицитемия, моноклональная гаммапатия).
- Заболевания, сопровождающимся сдавлением артерий (например, синдромы грудной мышцы и запястного канала).
- Васкулит и атеросклероз артерий.
- Интоксикация лекарственными препаратами и токсинами.
- Различные заболевания, в том числе гипотиреоз, рефлекторная симпатическая дистрофия, первичная легочная гипертензия, стенокардия Принцметала, болезнь Аддисона, акромегалия, вибрационная болезнь.
Примерно в 20% случаев причину феномена Рейно выявить не удается. В таких случаях диагноз формулируется как болезнь Рейно.
36. Кто такой Рейно?
Морис Рейно (1834-1881) был одним из крупнейших французских терапевтов девятнадцатого века. Сын университетского профессора, он закончил образование в Париже в возрасте 28 лет. В дипломной работе он описал свой знаменитый синдром и сразу же стал знаменитым. Рейно был замечательным клиницистом и преподавателем. Кроме того, он интересовался литературой, историей и искусством. Всю жизнь он добивался места заведующего кафедрой истории медицины в Парижском университете, но умер, не дождавшись исполнения своей мечты. Его вклад в медицину не ограничивается описанием синдрома Рейно. Он также написал книгу «Медицина во времена Мольера» и статью о греческом терапевте Асклении из Битинии — противнике Гиппократа и непревзойденном авторитете своего времени. Среди его пациентов были Цицерон, Красс, Марк Антоний. В 1881 году Рейно написал обращение к Международному медицинскому конгрессу, проходившему в Лондоне, озаглавленное «Скептицизм в медицине. Прошлое и настоящее», но скончался, не успев выступить с ним.
37. Что такое контрактура Дюпюитрена?
Это утолщение сухожилий локтевой стороны ладони, постепенно приводящее к их контрактуре. Контрактура Дюпюитрена характеризуется сгибательной контрактурой преимущественно четвертого и пятого пальцев (большой палец не поражается никогда). Вид кисти руки при контрактуре Дюпюитрена называют также «положением папского благословения». Контрактуру Дюпюитрена встречается при следующих заболеваниях:
- в 18-66% случаев алкогольной гепатопатии (даже в отсутствие цирроза);
- в 13-42% случаев хронического туберкулеза легких;
- в 8-56% случаев леченой эпилепсии;
- у 35% мужчин старше 60 лет, обычно у курильщиков.
В отличие от распространенного мнения, контрактура Дюпюитрена не развивается у рабочих ручного труда и у пивоваров. Кроме того, 31-48% больных с контрактурой Дюпюитрена — алкоголики (при наличии или отсутствии гепатопатии); 10—35% больных страдают язвенной болезнью или холециститом; 6-25% — сахарным диабетом (часто с ретинопатией); 93% — нарушением толерантности к глюкозе; и в 2,5% случаев встречается болезнь Пейрони.
38. Кто такой Дюпюитрен?
Ж. Дюпюитрен (1777-1835) родился всего год спустя после Американской революции, и некоторые ее идеи отразились на его судьбе. Всю жизнь он отличался весьма эксцентричным и ярким характером. Например, он оперировал, надев матерчатые кепку и тапочки. Его не любили за высокомерие, цинизм и мстительность. Незнатного происхождения, Дюпюитрен был приятным и умным ребенком — до того момента, как в возрасте четырех лет был выкраден богатой дамой из Тулузы (впоследствии она вернула его в семью). В подростковом возрасте он переехал в Париж, где в возрасте 24 лет стал прозектором в местной медицинской школе. Эта должность позволила ему работать непосредственно с двумя величайшими медиками того времени, Лаэннеком и Бэйлем. Однако вскоре Лаэннек заметил, что Дюпюитрен больше склонен помогать Бэйлю, и их сотрудничество было немедленно прекращено. В конечном итоге Дюпюитрен перешел в парижский Дом Милосердия, где стал известен как искусный хирург и одаренный лектор. Однако он оставался как всегда несносным человеком. Поэтому его называли «первым из хирургов и последним из людей». Тем не менее он был великим хирургом и не только описал названную его именем контрактуру, но также разработал операцию по ее коррекции. Он также разработал первую классификацию ожогов и стал одним из первых известных пластических хирургов. Дюпюитрен был трудоголиком и обычно принимал в среднем по 10 000 больных в год. Тем не менее он был скуп. Два эти свойства привели к тому, что он разбогател, но не завоевал людских симпатий. Его девизом было: «Не бояться ничего, кроме посредственности». С этим девизом он нашел мало друзей в Париже, но стал весьма известен за пределами Франции.
ПЕРИФЕРИЧЕСКИЕ АРТЕРИИ
39. Что такое проба Аллена? Каково ее значение?
Проба Аллена позволяет клинически оценить проходимость артерий кисти. Точнее, она позволяет исследовать потенциальные возможности кровоснабжения лучевой и локтевой артерий, а также глубокой ладонной дуги. Поэтому ее используют для оценки риска пункции или катетеризации лучевой артерии. Пробу выполняют следующим образом.
- Врач пережимает лучевую артерию обследуемого, прекращая кровоток.
- Обследуемый несколько раз сжимает и разжимает кулак, пока кисть руки не побледнеет.
- Когда больной в конечном итоге разжимает кулак, капилляры со стороны локтевой артерии начинают заполняться кровью, и в течение 5 секунд кисть приобретает нормальный розовый цвет.
- Если циркуляция в капиллярах не восстанавливается (кисть остается бледной после разжатия кулака) или замедляется (на восстановление нормального цвета кисти требуется больше 5 секунд), проба Аллена считается положительной и свидетельствует о снижении кровотока либо по локтевой артерии, либо по глубокой ладонной дуге.
- Затем пробу повторяют на другой руке, сравнивая размеры реперфузии и затраченное на это время.
- Наконец, пробу повторяют еще раз, но теперь пережимают локтевые артерии сначала правой, а затем левой руки.
40. Можно ли провести пробу Аллена, одновременно пережимая локтевую и лучевую артерии?
Это один из вариантов пробы Аллена. Его выполняют следующим образом.
- Пережимают локтевую и лучевую артерии (см. рис. 23.8, А).
- Больного просят несколько раз с силой сжать и разжать кулак, чтобы выдавить из кисти как можно больше крови. Когда ладонь побелеет, обследуемого просят расслабить кулак.
- Прекращают сдавление локтевой артерии и определяют время, необходимое для возвращения нормальной окраски кисти. Это — время восстановления коллатерального кровообращения в системе локтевой артерии (см. рис. 23.8, В).
- Если коллатеральное кровообращение не восстанавливается или замедленно (см. ниже), пунктировать лучевую артерию не следует, а нужно поставить катетер в плечевую артерию. Можно пунктировать лучевую артерию на другой руке (конечно, также после пробы Аллена).
- Пробу можно повторить, прекратив давление на лучевую артерию и измерив время восстановления циркуляции в ее бассейне (рис. 23.8, Б).
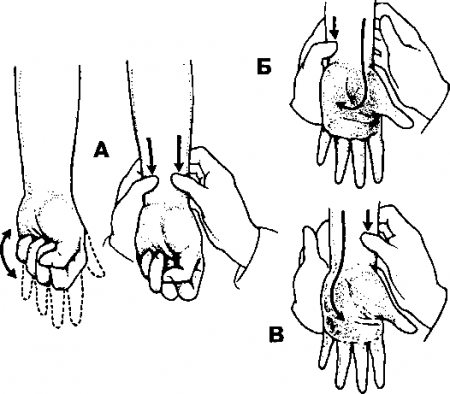
Рис. 23.8. Проба Аллена (Приводится с разрешения из: James Е.С., Corry R.J., Perry J.F.: Principles of Basic Surgical Practice, Philadelphia, Hanley & Belfus, 1987)
41. Как описывают результаты пробы Аллена?
Указывают:
- название и сторону пережимаемой артерии (например, ПР — правая радиальная), а также
- время заполнения капилляров в секундах.
Таким образом, запись ПР5/ПЛЗ означает, что для заполнения капиллярного ложа правой ладони после освобождения правой лучевой (радиальной) артерии требуется 5 секунд, а после освобождения правой локтевой артерии — 3 секунды. Если на восстановление циркуляции уходит более 15 секунд, исследуемую артерию нельзя катетеризировать. В идеале катетеризацию следует выполнить на другой руке.
42. Кто такой Аллен?
Эдгар В. Аллен (1900-1961) был американским терапевтом. Он родился в Небраске, окончил Государственный университет, а затем перешел в клинику Майо, где в 1947 г. стал профессором медицины. Его вкладом в медицину явилось внедрение в клиническую практику кумариновых антикоагулянтов и создание эпохального руководства по заболеванию периферических сосудов.
ПЕРИФЕРИЧЕСКИЕ ВЕНЫ
43. Что такое проба Тренделенбурга?
Это проба для оценки функционирования клапанов вен ног. Ее проводят следующим образом.
- Пациент находится в лежачем положении. Поднимите ему ногу выше уровня сердца, пока вены на ней полностью не спадутся.
- На середину бедра наложите жгут, чтобы предотвратить отток крови по большой подкожной вене.
- Попросите пациента встать и внимательно осмотрите вены на его ногах. В норме большая подкожная вена медленно заполняется от уровня пережатия вниз. Заполнение происходит менее чем за 1 мин, поскольку артериальный приток крови не прекращается, а венозный отток нарушен.
- Через 60 секунд после вставания пациента жгут снимают.
- Внимательно пронаблюдайте как заполняются вены.
44. Как оценивают результаты пробы Тренделенбурга?
- Быстрое заполнение большой подкожной вены до удаления жгута указывает на ее ретроградное заполнение через несостоятельные клапаны перфоративных вен.
- Быстрое заполнение большой подкожной вены после удаления жгута свидетельствует о ее ретроградном заполнении через ее собственные несостоятельные клапаны.
- При артериальной недостаточности возможен ложноотрицательный результат пробы.
Если клапаны подкожной вены несостоятельны, с ее помощью можно оценить внутрибрюшное давление. Другими словами, подкожная вена выполняет по отношению к брюшной полости ту же функцию, что внутренняя яремная вена для правого предсердия. Наблюдение за давлением в брюшной полости осуществляется следующим образом: поднимайте ногу пациента под различными углами и измеряйте уровень столба крови в подкожной вене до и после выполнения приемов, повышающих внутрибрюшное давление (например, покашливания или натуживания).
45. Кто впервые предложил пробу Тренделенбурга?
Впервые эта проба была описана сэром Бенджамином Бродье в 1846 году, почти на 50 лет раньше Тренделенбурга. По этой причине пробу еще называют приемом Тренделенбурга-Бродье.
46. Как проверить наличие перфоративных вен?
Для этого существует еще один прием, разработанный Трепделенбургом. Жгут накладывают на подкожную вену, когда больной спокойно лежит и варикозные вены заполнены кровью. Затем ногу поднимают значительно выше уровня сердца и внимательно наблюдают за варикозными венами. Их постепенное исчезновение свидетельствует о наличии сообщения между подкожной и глубокими венами ноги, о функционировании клапанов перфоративных вен и о проходимости глубоких вен. Наоборот, сохраняющаяся наполненность подкожных вен указывает либо на окклюзию глубоких вен, либо на отсутствие перфоративных вен.
47. Что такое положение Тренделенбурга?
Это положение больного на операционном столе, который наклоняют так, чтобы таз оказался выше уровня головы. Положение Тренделенбурга используют во время и после операций на тазовых органах и по сей день. Кроме того, оно также применяется при шоке, чтобы обеспечить приток крови от ног и органов брюшной полости к грудной клетке и голове. В такой ситуации положение больного часто называют «положением Титаника».
48. Кто такой Тренделенбург?
Фридрих Тренделенбург (1844-1924) был профессором хирургии в Лейпцигском университете. Будучи новатором в хирургии, он разработал способ укладки больного на операционном столе, который до сих пор носит его имя. Однако он экспериментировал и во многих других областях. Например, Тренделенбург предложил операцию по лечению варикозного расширения вей и соответственно упомянутую выше пробу. В 1908 году он попытался провести эмбол-эктомию из легочной артерии. Однако первую успешную эмболэктомию удалось провести только в 1924 году (в год смерти Тренделенбурга) одному из его учеников — Киршеру. К счастью, Тренделенбург дожил до этого дня. Помимо всего, Тренделенбург интересовался историей медицины и написал книгу о хирургии в древней Индии. Кроме пробы на состоятельность венозных клапанов и положения больного на операционном столе, имя Тренделенбурга носят также симптом и патологический признак (см. главу 22).
49. Что такое проба Пертеса?
Еще одно клиническое исследование варикозно расширенных вен, разработанное немецким хирургом Георгом С. Пертесом (известным благодаря заболеванию Кальве—Легга—Пертеса). Это тест на проходимость глубоких вен и состоятельность клапанов подкожной и перфоративпых вен. Он заключается в наложении жгута на середину бедра стоящего пациента, когда вены ног заполнены кровью. Затем больного просят походить в течение 5 мин, и после этого вены осматриваются вновь.
50. Как оценивают результаты пробы Пертеса?
- Если вены ниже уровня жгута после ходьбы спадаются, система глубоких вен проходима для крови, а клапаны перфоративпых вен состоятельны.
- Если вены ниже уровня жгута остались в прежнем состоянии, клапаны как подкожных, так и перфоративпых вен несостоятельны.
- Если вены ниже уровня жгута еще больше наполнились кровью и появилась болезненность в ногах, имеется окклюзия системы глубоких вен, а перфоративные вены несостоятельны.
Проба Пертеса основана на «выдавливании» крови из большой подкожной вены при сокращении мышц. При ходьбе кровь выжимается из подкожной вены в систему перфоративпых вен, а из них — в глубокие вены голеней.
51. Каково значение пальпации для оценки варикозного расширения подкожных вен?
При пальпации можно убедиться в несостоятельности венозных клапанов. Для этого пальцы одной руки прикладываются к расширенной подкожной вене (ниже колена), и одновременно пальцами другой руки постукивают по этой же вене на 30 см краниальнее (над коленом). При несостоятельности клапанов импульс будет передаваться в ретроградном направлении.
52. Каково значение клинического обследования в диагностике тромбоза глубоких вен (ТГВ)?
Физикальное исследование является частью всестороннего изучения заболевания, включая факторы риска, субъективные жалобы и объективные признаки.
53. Каковы факторы риска ТГВ?
Основные факторы риска:
- Прогрессирующие опухоли (проведение соответствующей радикальной или паллиативной терапии в течение последних 6 месяцев).
- Паралич, постельный режим более 3 дней и/или обширные хирургические вмешательства в течение последних 4 недель.
- Локальная болезненность в икрах или бедрах по ходу глубоких вей.
- Отечность икроножных областей или бедер (необходимо измерить).
- Окружность одной голени на 3 см превышает окружность другой голени (измеряют на 10 см ниже бугристости большеберцовой кости).
- Генетическая предрасположенность к ТГВ (более 2 ближайших родственников страдают ТГВ).
Дополнительные факторы риска
- Недавно перенесенная травма (не более 60 дней до появления симптомов ТГВ).
- Рыхлая отечность на пораженной ноге (при нажатии пальцем остается углубление).
- Расширение поверхностных вен (неварикозное) только на пораженной ноге.
- Госпитализация в пределах 6 предыдущих месяцев.
- Эритема.
Сюда ие вошли возраст, продолжительность заболевания, пол, ожирение, наличие варикозно расширенных вен, пальпируемые тяжи и симптом Гоманса.
54. Как оценить факторы риска ТГВ?
Высокая вероятность ТГВ
Не менее 3 основных факторов при отсутствии дополнительных или Не менее 2 основных и не менее 2 дополнительных факторов риска, если другой диагноз исключается.
Низкая вероятность ТГВ
- 1 основной фактор риска и не менее 2 дополнительных при наличии альтернативного диагноза или
- 1 основной фактор риска и не менее 1 дополнительного при отсутствии альтернативного диагноза или
- 0 основных факторов риска и не менее 3 дополнительных при наличии альтернативного диагноза или
- 0 основных факторов риска и не менее 2 дополнительных при отсутствии альтернативного диагноза.
Средняя вероятность ТГВ Все другие сочетания симптомов.
55. Каковы наиболее распространенные симптомы ТГВ?
Обычно подозрение на ТГВ возникает при болях и отечности в ногах.
56. Опишите процедуру физикального обследования больного при подозрении на ТТВ.
- Тщательный осмотр ног в поиске рыхлых отеков, повышения температуры, расширения поверхностных вен, эритемы.
- Определение окружности ног.
- Исследование симптома Гоманса (появление болезненности в икроножных областях после сильного и резкого тыльного сгибания голеностопного сустава при согнутом колене).
Однако все эти симптомы не очень достоверны. Болезненность, отечность, покраснение и положительный симптом Гоманса не позволяют с уверенностью диагностировать ТГВ. Чувствительность физикального обследования составляет 60-88%, а специфичность — 30-72%. Такие симптомы, как рыхлые отеки, повышение температуры, эритема, расширение поверхностных вен не обладают в отношении ТГВ ни чувствительностью, ни специфичностью. Их причинами могут быть травма ноги, флегмона, обструктивная лимфаденопатия, тромбоз поверхностных вен, постфлебитический синдром, киста Бейкера. Это относится и к другим клиническим признакам.