Клиника и основные симптомы острого аппендицита.
В основе клинической картины острого аппендицита лежит развитие воспалительного процесса в стенке червеобразного отростка и ответная реакция тканей организма на это воспаление. Острое воспаление в червеобразном отростке проявляется болью, нарушением функции желудочно-кишечного тракта и температурной реакцией. При этом каждой форме острого воспаления в червеобразном отростке соответствует своя клиническая картина.
Острый аппендицит обычно начинается внезапно, среди полного здоровья. Основной причиной, заставляющей больного обратиться к врачу, является появление боли в животе. Главной особенностью боли, характерной для острого аппендицита, считается ее локализация в правой подвздошной области. Тем не менее, нередко встречаются случаи, когда больной сначала ощущает боль по всему животу или она первоначально локализуется в эпигастральной области. Но где бы ни появлялась боль в начале болезни, она в конечном ее периоде переходит в правую подвздошную область (симптом Kocher).
Вторым характерным признаком боли при остром аппендиците является ее постоянство. Она остается до тех пор, пока сохраняется воспалительный процесс и сохраняется чувствительность нервных окончаний в стенке червеобразного отростка. При стихании воспалительного процесса или разрушении нервных окончаний боль стихает. В последнем случае стихание болевого симптома может быть причиной ошибки диагноза и выбора неверной тактики лечения больного.
Нарушение функции желудочно-кишечного тракта при остром аппендиците проявляется развитием диспепсических расстройств. Эти расстройства непостоянны и могут быть выражены такими симптомами, как тошнота, рвота, нарушение функции кишечника (появление жидкого стула). Как правило, эти симптомы возникают в начале болезни. Наличие их в более позднем периоде заболевания говорит о развитии осложнений острого аппендицита.
Что касается температурной реакции на воспалительный процесс в червеобразном отростке, то она находится в прямой зависимости от степени его развития и от возникновения интоксикации организма больного. В самом начале заболевания температура тела больного может быть нормальной или слегка повышаться (до 37,2-37,5°С). При деструктивных формах аппендицита температура тела может повышаться до 39°С и более.
Общее состояние больного при остром аппендиците также соответствует форме воспалительного процесса. Оно может быть как удовлетворительным, так и достаточно тяжелым, когда возникают серьезные осложнения болезни. При остром аппендиците возможно учащение сердечных сокращений, которое в тяжелых случаях может сопровождаться ухудшением функции сердечно-сосудистой системы.
Общие признаки острого воспалительного процесса в червеобразном отростке проявляются изменением количества лейкоцитов в периферической крови. Однако эти изменения обычно выражены при деструктивных формах воспаления.
Боли в животе, повышение температуры тела больного, изменение количества лейкоцитов в периферической крови свидетельствуют о наличии воспалительного процесса в организме больного, а появление диспепсических расстройств дает основание думать о локализации воспалительного процесса в системе органов пищеварения. Для уточнения локализации очага воспаления хирург должен тщательно обследовать живот больного.
Осмотр живота больного с острым аппендицитом, как правило, не выявляет никаких отклонений от нормы. Форма и размеры его не изменены, брюшная стенка равномерно участвует в акте дыхания. Лишь в случаях развития перитонита отмечается отставание в движении правой половины брюшной стенки.
Обследуя живот больного, можно выявить симптом Кушнеренко — появление или усиление болей в правой подвздошной области при покашливании. Этот симптом встречается у 80,3% больных с острым аппендицитом и обусловлен тем, что очаг воспаления в червеобразном отростке оказывается под действием повышающегося при кашле внутрибрюшного давления.
Обследование живота больного надо начинать с перкуссии брюшной стенки. Как показали наши наблюдения, у 93% больных с острым аппендицитом при перкуссии брюшной стенки боль в правой подвздошной области усиливается или появляется, если в момент осмотра больного она им не ощущается (симптом Раздольского).
Важным методом исследования живота является его пальпация. Ее необходимо начинать с левой подвздошной области и проводить по ходу толстого кишечника в направлении слепой кишки. Нежная поверхностная пальпация живота позволит выявить симптом мышечной защиты в зоне локализации воспалительного процесса. При остром аппендиците мышечная защита определяется в правой подвздошной области. Глубокая пальпация живота больного с острым аппендицитом выявляет наличие локальной болезненности в правой подвздошной области (симптом Mondor). Этот симптом встречается у 100% больных с острым аппендицитом, независимо от формы воспалительного процесса в червеобразном отростке.
Локализацию воспалительного процесса в области купола слепой кишки позволяют установить следующие симптомы.
Симптом Rovsing — появление или усиление болей в правой подвздошной области при толчкообразном надавливании пальцами на левую подвздошную область. Суть данного симптома заключается в том, что в момент надавливания на сигмовидную кишку содержимое толстого кишечника смещается в сторону слепой кишки и оказывает механическое воздействие на очаг воспаления. По нашим данным, этот симптом возникает у 78,8% больных с острым аппендицитом и характерен для деструктивных форм воспаления.
Симптом Ситковского — усиление болей в правой подвздошной области при поворачивании больного на левый бок. Механизм возникновения этого симптома связан со смещением подвижного илеоцекального угла вместе с воспаленным червеобразным отростком и его брыжейкой. Данный симптом выявляется в 55,7% случаев острого аппендицита.
Выявлению воспалительного процесса в правой подвздошной области способствует симптом Воскресенского (симптом скольжения) — рука хирурга скользит по правой половине брюшной стенки от области правого подреберья к правой подвздошной области. При этом отмечается появление или усиление болей в области слепой кишки. Этот симптом удается обнаружить у 56% больных с острым аппендицитом.
Для выявления острого воспалительного процесса в червеобразном отростке в большинстве случаев нет надобности пользоваться всеми перечисленными симптомами, тем более что частота их возникновения различна. Наибольшее значение в клинической практике имеют симптомы Mondor, Кушнеренко, Раздольского и Rovsing.
Клиническая картина при остром аппендиците зависит от ряда факторов (схема 4).
Как видно на схеме 4, клиническая картина острого аппендицита зависит от характера воспалительного процесса (морфологических изменений) в червеобразном отростке. Клиническая практика показывает, что чем больше тканей червеобразного отростка вовлекается в воспалительный процесс, тем более выражен болевой симптом, тем больше симптомов, выявляющих наличие воспалительного процесса в области слепой кишки, удается обнаружить при обследовании брюшной полости.
На клиническую картину острого аппендицита оказывает влияние и место расположения червеобразного отростка относительно слепой кишки и самой брюшной полости. Особенно трудно диагностировать острый аппендицит, когда червеобразный отросток расположен ретроцекально (рис. 18) или когда он смещен в полость малого таза. Трудности в диагностике острого аппендицита возникают при расположении купола слепой кишки в подпеченочном пространстве или в левой подвздошной области.
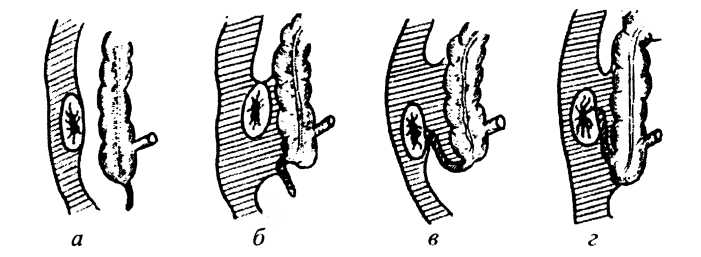
Рис. 18. Схематическое изображение вариантов взаимоотношения между брюшиной, слепой кишкой, восходящей ободочной кишкой, червеобразным отростком и почкой: а — слепая кишка и червеобразный отросток покрыты брюшиной со всех сторон; б — задняя поверхность слепой и восходящей кишки лишена брюшины: в — червеобразный отросток лежит ретроцскально и сзади покрыт брюшиной; г — ретроцекальное и ретроградное расположение червеобразного отростка
Острый воспалительный процесс в червеобразном отростке при его ретроцекальном расположении часто симулирует наличие патологического процесса в мочевыводящей системе справа. В пользу воспалительного процесса в ретроцекально расположенном червеобразном отростке говорит положительный симптом Соре. Для выявления этого симптома необходимо согнуть правую ногу лежащего на спине больного в коленном и тазобедренном суставах и выполнить вращательное движение ноги по оси бедра. Появление болей в правой подвздошной области говорит в пользу острого аппендицита.
Переход воспалительного процесса с червеобразного отростка на забрюшинную клетчатку нередко заставляет больного лежать в вынужденном положении с согнутой в тазобедренном суставе правой ногой, что обусловлено напряжением правой подвздошно-поясничной мышцы. Попытка разогнуть ногу вызывает появление сильных болей в правой нижней половине живота и в правой поясничной области.
Расположение воспаленного червеобразного отростка в полости малого таза симулирует воспалительный процесс в правых придатках матки, а при его расположении в подпеченочном пространстве — воспалительный процесс в желчном пузыре.
Изменению расположения червеобразного отростка способствует и увеличение матки при беременности. Во второй половине беременности происходит смещение купола слепой кишки вверх, что обусловливает перемещение болей из правой подвздошной области в область правого подреберья. Увеличенная матка растягивает мышцы передней брюшной стенки, что нивелирует симптом мышечной защиты и смазывает выраженность симптома Щеткина — Blumberg. Тщательное изучение анамнеза заболевания и обследование больного позволяет провести дифференциальный диагноз и своевременно диагностировать острый аппендицит.
Клиническая картина острого аппендицита зависит и от возраста больного. Известно, что у детей слепая кишка подвижна, а воспалительный процесс в червеобразном отростке развивается более активно, и уже в первые часы заболевания в стенке его появляются очаги деструкции. У лиц пожилого возраста симптомы аппендицита выражены менее остро, чаще сопровождаются задержкой стула, что заставляет думать о колите. Поэтому у лиц пожилого возраста следует более тщательно изучать анамнез заболевания и проводить обследование больного.
