Инфекционные болезни по распространению во всем мире занимают третье место после болезней сердечно-сосудистой системы и опухолей. В различных странах распространены разные инфекции, и на заболеваемость ими большое влияние оказывают социальные условия жизни населения. Чем выше социальный и культурный уровень населения, организация профилактической и лечебной помощи, санитарного просвещения, тем меньше распространенность инфекционных заболеваний и смертность от них.
Инфекционные болезни по существу отражают меняющиеся взаимоотношения между микро- и макроорганизмами. В обычных условиях в разных органах человека и животных живет огромное количество микробов, с которыми установились симбионтные отношения, т. е. такие отношения, когда эти микроорганизмы не только не вызывают заболевания, но и способствуют физиологическим функциям, например функции пищеварения. Больше того, уничтожение таких микробов с помощью лекарств приводит к возникновению тяжелых заболеваний — дисбактериозов. Симбионтные отношения могут складываться по-разному, что находит отражение в классификациях инфекционных болезней.
КЛАССИФИКАЦИЯ ИНФЕКЦИОННЫХ БОЛЕЗНЕЙ
В зависимости от особенностей отношений между человеком и микроорганизмом различают антропонозы. антропозоонозы и биоценозы.
Антропонозы — инфекционные заболевания, свойственные только человеку (например, сыпной тиф).
Антропозоонозы — инфекционные заболевания, которыми болеют и люди, и животные (сибирская язва, бруцеллез и др.).
Биоценозы — инфекции, которые характеризуются тем, что для их возникновения необходим промежуточный хозяин (так, например, возникает заболевание малярией). Поэтому биоценозы могут развиваться лишь в тех местах, в которых они находят промежуточного хозяина.
КЛАССИФИКАЦИЯ ИНФЕКЦИОННЫХ ЗАБОЛЕВАНИЙ В ЗАВИСИМОСТИ ОТ ЭТИОЛОГИИ
Очевидно, что для возникновения инфекционного заболевания необходим определенный возбудитель, поэтому по этиологическому признаку все инфекции можно разделить на:
- вирусные;
- риккетсиозы;
- бактериальные;
- грибковые;
- протозойные;
- паразитарные.
По характеру заражения инфекции могут быть:
- эндогенными, если возбудители постоянно живут в организме и становятся патогенными в результате нарушений симбионтных отношений с хозяином;
- экзогенными, если их возбудители попадают в организм из окружающей среды.
МЕХАНИЗМЫ ПЕРЕДАЧИ ИНФЕКЦИИ
- фекально-оральный (через рот), который характерен для кишечных инфекций;
- воздушно-капельный, приводящий к развитию инфекций дыхательных путей;
- через кровососущих членистоногих передаются «кровяные инфекции»;
- инфекции наружных покровов, клетчатки и мышц тела, при которых возбудитель болезни попадает в организм в результате травм;
- инфекции, возникающие при смешанных механизмах передачи.
КЛАССИФИКАЦИЯ ИНФЕКЦИОННЫХ БОЛЕЗНЕЙ В ЗАВИСИМОСТИ ОТ ОСОБЕННОСТЕЙ АДАПТАЦИИ ВОЗБУДИТЕЛЕЙ К ТКАНЯМ
Эти особенности определяют клинико-морфологические проявления инфекционных болезней, по которым они группируются. Выделяют инфекционные заболевания с преимущественным поражением:
- кожных покровов, слизистых оболочек, клетчатки и мышц:
- дыхательных путей;
- пищеварительного тракта;
- нервной системы;
- сердечно-сосудистой системы;
- системы крови;
- мочеполовых путей.
ОБЩАЯ ХАРАКТЕРИСТИКА ИНФЕКЦИОННЫХ БОЛЕЗНЕЙ
Имеются несколько важных общих положений, характеризующих любое инфекционное заболевание.
Каждая инфекционная болезнь имеет:
- своего специфического возбудителя;
- входные ворота, через которые возбудитель попадает в организм. Они характерны для каждого определенного вида возбудителей;
- первичный аффект — участок ткани в области входных ворот, в котором возбудитель начинает повреждать ткань, что вызывает воспаление;
- лимфангит — воспаление лимфатических сосудов, по которым возбудители, их токсины, остатки распавшейся ткани отводятся от первичного аффекта в регионарный лимфатический узел;
- лимфаденит — воспаление лимфатического узла, регионарного по отношению к первичному аффекту.
Инфекционный комплекс — триада повреждений, которую составляет первичный аффект, лимфангит и лимфаденит. Из инфекционного комплекса инфекция может распространяться:
- лимфогенно;
- гематогенно;
- по тканевым и органным каналам (интраканаликулярно);
- периневрально;
- по контакту.
Генерализации инфекции способствует любой путь, но особенно первые два.
Заразность инфекционных болезней определяется наличием возбудителя и путей передачи инфекции.
Каждая инфекционная болезнь проявляется:
- специфическими местными изменениями, характерными для конкретной болезни, например язвы в толстой кишке при дизентерии, своеобразное воспаление в стенках артериол и капилляров при сыпном тифе;
- общими изменениями, характерными для большинства инфекционных заболеваний и не зависящими от определенного возбудителя — кожными высыпаниями, гиперплазией клеток лимфатических узлов и селезенки, дистрофией паренхиматозных органов и др.
Реактивность и иммунитет при инфекционных болезнях.
Развитие инфекционных болезней, их патогенез и морфогенез, осложнения и исходы зависят не столько от возбудителя, сколько от реактивности макроорганизма. В ответ на проникновение любой инфекции в органах иммунной системы образуются антитела, направленные против антигенов возбудителей. Циркулирующие в крови антимикробные антитела образуют комплекс с антигенами возбудителей и комплементом, в результате чего возбудители уничтожаются, а в организме возникает послеинфекционный гуморальный иммунитет. Вместе с тем проникновение возбудителя вызывает сенсибилизацию организма, которая при повторном появлении инфекта проявляется аллергией. Возникают реакции гиперчувствительности немедленного или замедленного типа, отражающие различное проявление реактивности организма и обусловливающие появление общих изменений при инфекциях.
Общие изменения отражают морфологию аллергии в виде гиперплазии лимфатических узлов и селезенки, увеличения печени, сосудистой реакции в виде васкулитов. фибриноидных некрозов, геморрагии, сыпей и дистрофических изменений паренхиматозных органов. Могут возникать различные осложнения, связанные в значительной степени с морфологическими изменениями в тканях и органах, развивающимися при гиперчувствительности немедленного и замедленного типа. Однако организм может локализовать инфекцию, что и проявляется образованием первичного инфекционного комплекса, появлением местных изменений, характерных для конкретного заболевания и позволяющих отличить его от других инфекционных болезней. Формируется повышенная устойчивость организма к инфекции, отражающая зарождение иммунитета. В дальнейшем на фоне нарастающего иммунитета развиваются репаративные процессы и наступает выздоровление.
Вместе с тем иногда быстро истощаются реактивные свойства организма, при этом приспособительные реакции оказываются недостаточными и организм становится по существу беззащитным. В этих случаях появляются некрозы, нагноения, микробы обнаруживаются в большом количестве во всех тканях, т. е. развиваются осложнения, связанные с резким снижением реактивности организма.
Цикличность течения инфекционных болезней.
Выделяют три периода течения инфекционных болезней: инкубационный, продромальный и период основных проявлений болезни.
Во время инкубационного, или латентного (скрытого), периода возбудитель попадает в организм, проходит в нем определенные циклы своего развития, размножается, в результате чего наступает сенсибилизация организма.
Продромальный период связан с нарастающей аллергией и появлением общих реакций организма, проявляющихся в виде недомогания, слабости, головной боли, отсутствия аппетита, усталости после сна. В этот период определить конкретное заболевание еще нельзя.
Период основных проявлений болезни складывается из трех фаз:
- нарастания симптомов болезни;
- разгара болезни;
- исходов заболевания.
Исходами инфекционных болезней могут быть выздоровление, остаточные явления осложнений болезни, хроническое течение заболевания, бациллоносительство, смерть.
Патоморфоз (изменение панорамы болезней).
За последние 50 лет в большинстве стран мира заметно снизилось количество инфекционных заболеваний. Некоторые из них, например натуральная оспа, полностью ликвидированы во всем мире. Резко снизилась заболеваемость такими болезнями, как полиомиелит, скарлатина, дифтерия и др. Многие инфекционные болезни под влиянием эффективной лекарственной терапии и своевременных мер профилактики стали протекать гораздо благоприятнее, с меньшим количеством осложнений. Вместе с тем на земном шаре сохраняются очаги холеры, чумы, желтой лихорадки, других инфекционных болезней, которые могут периодически давать вспышки, распространяясь внутри страны в виде эпидемий или по всему миру — пандемий. Кроме этого, появились новые, особенно вирусные инфекции, например синдром приобретенного иммунного дефицита (СПИД), ряд своеобразных геморрагических лихорадок и др.
Инфекционных болезней очень много, поэтому приводим описание лишь наиболее часто встречающихся и тяжело протекающих.
ВИРУСНЫЕ БОЛЕЗНИ
Вирусы адаптированы к определенным клеткам организма. Они проникают в них благодаря тому, что имеют на своей поверхности специальные «ферменты проникновения», которые контактируют с рецепторами наружной мембраны определенной клетки. При попадании вируса в клетку покрывающие его белки — капсомеры разрушаются клеточными ферментами и высвобождается вирусная нуклеиновая кислота. Она проникает в клеточные ультраструктуры, в ядро и вызывает изменение белкового обмена клетки и гиперфункцию ее ультраструктур. При этом образуются новые белки, имеющие те особенности, которые придает им вирусная нуклеиновая кислота. Таким образом, вирус «заставляет» клетку работать на себя, обеспечивая собственную репродукцию. Клетка перестает выполнять свою специфическую функцию, в ней нарастает белковая дистрофия, затем она некротизируется, а образовавшиеся в ней вирусы, оказавшись свободными, проникают в другие клетки организма, поражая все большее их количество. Этот общий принцип действия вирусов в зависимости от их специфики может иметь и некоторые особенности. Для вирусных заболеваний характерны все указанные выше общие признаки инфекционных болезней.
Грипп — острое вирусное заболевание, относящееся к группе антропонозов.
Этиология.
Возбудителем болезни является группа вирусов, которые морфологически сходны между собой, но отличаются антигенной структурой и не дают перекрестного иммунитета. Источником заражения является больной человек. Для гриппа характерны массовые эпидемии.
Эпидемиология.
Вирус гриппа передается воздушно-капельным путем, он попадает в клетки эпителия слизистой оболочки верхних дыхательных путей, затем проникает в кровоток — возникает спремия. Токсин вируса оказывает повреждающее действие на сосуды микроциркуляторного русла, повышая их проницаемость. Одновременно вирус гриппа контактирует с иммунной системой, а затем вновь скапливается в клетках эпителия верхних дыхательных путей. Вирусы фагоцитируются нейтрофильными лейкоцитами. но последние их не уничтожают, напротив — вирусы сами угнетают функцию лейкоцитов. Поэтому при гриппе нередко активизируется вторичная инфекция и возникают связанные с ней осложнения.
Патогенез и патологическая анатомия.
По клиническому течению выделяют легкую, средней тяжести и тяжелую формы гриппа.
Легкая форма.
После внедрения вируса в клетки эпителия слизистых оболочек носа, зева, гортани у больных возникает катаральное воспаление верхних дыхательных путей. Оно проявляется гиперемией сосудов слизистых оболочек, усиленным образованием слизи, белковой дистрофией, гибелью и слущиванием клеток мерцательного эпителия, в которых происходит репродукция вируса. Легкая форма гриппа продолжается 5—6 дней и заканчивается выздоровлением.
Грипп средней тяжести характеризуется распространением воспаления на трахею, бронхи, бронхиолы и легкие, причем в слизистых оболочках возникают очаги некроза. В эпителиальных
клетках бронхиального дерева и в клетках альвеолярного эпителия содержатся вирусы гриппа. В легких возникают фокусы бронхопневмонии и очаги ателектаза, которые также подвергаются воспалению и могут стать источником затянувшейся хронической пневмонии. Эта форма гриппа особенно тяжело протекает у маленьких детей, стариков и больных сердечно-сосудистыми заболеваниями. Она может закончиться смертью от сердечной недостаточности.
Тяжелая форма гриппа имеет две разновидности:
- грипп с преобладанием явлений интоксикации организма, которая может быть выражена настолько резко, что больные погибают на 4—6-й день болезни. На вскрытии определяется резкое полнокровие верхних дыхательных путей, бронхов и легких. В обоих легких имеются очаги ателектазов и ацинозной пневмонии. В головном мозге и во внутренних органах обнаруживаются кровоизлияния.
- Грипп с легочными осложнениями развивается при присоединении бактериальной инфекции, чаще стафилококковой. На фоне выраженной интоксикации организма в дыхательных путях возникает фибринозно-геморрагическое воспаление с глубокими некрозами стенки бронхов. Это способствует образованию острых бронхоэктазов. Скопление экссудата в бронхах ведет к развитию ателектазов в легких и очаговой бронхопневмонии. Присоединение бактериальной инфекции нередко приводит к возникновению некрозов и абсцессов в участках пневмонии, кровоизлияний в окружающие ткани. Легкие увеличиваются в объеме, имеют пестрый вид— «большие пестрые легкие «.
Осложнения и исходы.
Интоксикация и поражение сосудистого русла могут явиться причиной осложнений и смерти. Так, в паренхиматозных органах развиваются выраженные дистрофические изменения, причем дистрофия и некробиоз интрамуральных нервных ганглиев сердца могут вызвать его остановку. Стаз, перикапиллярные диапедезные кровоизлияния и гиалиновые тромбы в капиллярах головного мозга становятся причиной его отека, вклинения миндалин мозжечка в большое затылочное отверстие и смерти больных. Иногда развивается энцефалит, от которого также больные умирают.
Аденовирусная инфекция — острое инфекционное заболевание, при котором попадающий в организм ДНК-содержащий аденовирус вызывает воспаление дыхательных путей, лимфоидной ткани зева и глотки. Иногда поражаются кишечник и конъюнктива глаз.
Эпидемиология.
Инфекция передается воздушно-капельным путем. Аденовирусы проникают в ядра клеток эпителия слизистой оболочки, где размножаются. В результате клетки погибают и возникает возможность для генерализации инфекции. Выход вирусов из погибших клеток сопровождается явлениями интоксикации.
Патогенез и патологическая анатомия.
Болезнь протекает в легкой или тяжелой форме.
- При легкой форме обычно развиваются катаральные ринит, ларингит и трахеобронхит, иногда фарингит. Нередко к ним присоединяется острый конъюнктивит. Слизистая оболочка при этом гиперемирована, инфильтрирована серозным экссудатом, в котором видны аденовирусные клетки, т. е. погибшие и слущенные клетки эпителия. Они увеличены в размерах, в крупных ядрах содержатся вирусные, а в цитоплазме — фуксинофильные включения. У маленьких детей аденовирусная инфекция нередко протекает в форме пневмонии.
- Тяжелая форма заболевания развивается при генерализации инфекции. Вирус поражает клетки различных внутренних органов и головного мозга. При этом резко нарастает интоксикация организма и снижается его сопротивляемость. Создается благоприятный фон для присоединения вторичной бактериальной инфекции, вызывающей ангину. отит, синуситы, пневмонию и т. д.. причем нередко катаральный характер воспаления сменяется гнойным.
Исход.
Осложнения аденовирусной инфекции — пневмонии, менингит, миокардит — могут привести к смерти больного.
Полиомиелит — острое вирусное заболевание с преимущественным поражением передних рогов спинного мозга.
Эпидемиология.
Заражение происходит алиментарным путем. Вирус размножается в глоточных миндалинах, пейеровых бляшках, в лимфатических узлах. Затем он проникает в кровь и в дальнейшем фиксируется либо в лимфатическом аппарате пищеварительного тракта (в 99% случаев), либо в двигательных нейронах передних рогов спинного мозга (в 1 % случаев). Там вирус размножается, вызывая тяжелую белковую дистрофию клеток. При их гибели вирус выделяется и поражает другие двигательные нейроны.
Патогенез и патологическая анатомия полиомиелита складываются из нескольких стадий.
Предпаралипическая стадия характеризуется нарушением кровообращения в спинном мозге, дистрофией и некробиозом двигательных нейронов передних рогов спинного мозга и гибелью части из них. Процесс не ограничивается передними рогами спинного мозга, а распространяется на двигательные нейроны продолговатого мозга, ретикулярной формации, среднего мозга, промежуточного мозга и передних центральных извилин. Вместе с тем изменения в этих отделах мозга выражены меньше, чем в спинном мозге.
Паралитическая стадия характеризуется очаговым некрозом вещества спинного мозга, выраженной реакцией глии вокруг погибших нейронов и лейкоцитарной инфильтрацией ткани и оболочек мозга. В этот период у больных полиомиелитом развиваются тяжелые параличи,нередко и дыхательный мускулатуры.
Восстановительная стадия, а затем стадия остаточных явлений развиваются в том случае, если больной не погибает от дыхательной недостаточности. На месте очагов некроза в спинном мозге образуются кисты, а на месте погибших групп нейронов — глиальные рубчики.
При полиомиелите в миндалинах, групповых и солитарных фолликулах, лимфатических узлах отмечается гиперплазия лимфоидных клеток. В легких возникают очаги коллапса и нарушения кровообращения; в сердце — дистрофия кардиомиоцитов и межуточный миокардит; в скелетной мускулатуре, особенно конечностей и дыхательных мышц, — явления нейрогенной атрофии. На фоне изменений в легких развивается пневмония. В связи с повреждением спинного мозга возникают параличи и контрактуры конечностей. В остром периоде больные могут погибнуть от дыхательной недостаточности.
Энцефалит — воспаление головного мозга.
Энцефалит может быть вызван вирусами, риккетсиями, бактериями, паразитами, но может иметь и неинфекционное происхождение.
Весенне-летний клещевой энцефалит имеет наибольшее значение среди различных энцефалитов.
Эпидемиология.
Это биоциноз, вызываемый нейротропным вирусом и передающийся кровососущими клещами от животных-носителей человеку. Входными воротами для нейротропного вируса являются кровеносные сосуды кожи. При укусе клеща вирус попадает в кровь, а затем в паренхиматозные органы и головной мозг. В этих органах он размножается и непрерывно поступает в кровь, контактирует со стенкой сосудов микроциркуляторного русла, обусловливая их повышенную проницаемость. Вместе с плазмой крови вирус выходит из сосудов и вследствие нейротропности поражает нервные клетки мозга.
Клиническая картина.
Энцефалит обычно протекает остро, изредка — хронически. Продромальный период короткий. В периоде разгара развиваются лихорадка до 38°С, глубокая сонливость, иногда доходящая до комы, появляются глазодвигательные расстройства — двоение в глазах, расходящееся косоглазие и другие симптомы. Острый период продолжается от нескольких суток до нескольких недель. В этот период больные могут погибнуть от комы.
Патологическая анатомия.
Макроскопическое изменение мозга при вирусном энцефалите заключается в диффузном или очаговом полнокровии его сосудов, появлении мелких кровоизлияний в сером и белом веществе, некотором его набухании. Более специфична микроскопическая картина энцефалита. Она характеризуется множественными васкулитами сосудов мозга и мягких мозговых оболочек со скоплением вокруг сосудов инфильтратов из лимфоцитов, макрофагов, нейтрофильных лейкоцитов. В нервных клетках возникают дистрофические, некробиотические и некротические процессы, в результате которых клетки погибают в определенных участках мозга либо группами по всей его ткани. Гибель нервных клеток обусловливает пролиферацию глии: вокруг погибших клеток, а также вокруг очагов воспаления сосудов образуются узелки (гранулемы).
Исход.
В ряде случаев энцефалит заканчивается благополучно, часто после выздоровления сохраняются остаточные явления в виде головной боли, периодической рвоты и других симптомов. Нередко после эпидемического энцефалита остаются стойкие параличи мышц плечевого пояса и развивается эпилепсия.
РИККЕТСИОЗЫ
Риккетсиями называют микроорганизмы, занимающие промежуточное положение между вирусами и бактериями. Как и вирусы, риккетсии являются внутриклеточными паразитами. Они внедряются и размножаются в эндотелиоцитах сосудов. Носителями риккетсии являются кровососущие членистоногие (вши, блохи, клещи), а также некоторые дикие и домашние животные. Современная классификация выделяет 10 групп риккетсиозов, однако наибольшее значение в патологии имеет эпидемический сыпной тиф.
Эпидемический сыпной тиф — острое инфекционное заболевание, протекающее с выраженными явлениями интоксикации ЦНС. В начале века оно носило характер эпидемий, в настоящее время встречается в виде спорадических случаев.
Этиология.
Возбудителем эпидемического сыпного тифа является риккетсия Провацека.
Эпидемиология.
Источником инфекции служит больной человек, а переносит риккетсии от больного к здоровому платяная вошь, которая кусает здорового человека, одновременно выделяя зараженные риккетсиями фекалии. При расчесе места укуса фекалии втираются в кожу и риккетсии попадают в кровь, а затем проникают в эндотелий сосудов.
Патогенез.
Токсин риккетсии Провацека оказывает повреждающее действие в первую очередь на нервную систему и сосуды. Инкубационный период продолжается 10—12 дней, после чего появляются продромы и начинается лихорадочный период, или разгар болезни. Он характеризуется повреждением и параличом сосудов микроциркуляторного русла во всех органах, но особенно в головном мозге.
Внедрение риккетсии и размножение их в эндотелии микрососудов обусловливают развитие васкулитов. На коже васкулиты проявляются в виде сыпи, появляющейся на 3—5-й день болезни. Особенно опасны васкулиты, возникающие в ЦНС, в частности в продолговатом мозге. На 2—3-й день заболевания в связи с поражением продолговатого мозга может нарушаться дыхание. Поражение симпатической нервной системы и надпочечников обусловливает падение артериального давления, нарушается функция сердца и может развиться острая сердечная недостаточность. Сочетание васкулитов и расстройств нервной трофики приводит к возникновению пролежней, особенно в участках тела, которые подвергаются даже незначительному давлению — в области лопаток, крестца, пяток. Развиваются некрозы кожи пальцев под кольцами и перстнями, кончика носа, мочки уха.
Патологическая анатолия.
На вскрытии умерших каких-либо характерных для сыпного тифа изменений обнаружить не удается. Вся патологическая анатомия этого заболевания выявляется под микроскопом. Наблюдается воспаление артериол, прекапилляров и капилляров. Происходят набухание, слущивание эндотелия и образование тромбов в сосудах. Постепенно нарастает пролиферация эндотелия и перицитов, вокруг сосудов появляются лимфоциты. В стенке сосудов может развиться фибриноидный некроз, и она разрушается. В итоге возникает сыпнотифозный деструктивно-пролиферативный эндотромбоваскулит, при котором сам сосуд теряет очертания. Эти явления развиваются не на всем протяжении сосуда, а лишь в отдельных его участках, которые приобретают вид узелков — сыпнотифозные гранулемы Попова (по имени автора, впервые их описавшего). Гранулемы Попова обнаруживаются почти во всех органах. В головном мозге образование гранулем Попова, а также описанных выше других изменений микроциркуляции приводит к некрозу нервных клеток, пролиферации нейроглии, а весь комплекс морфологических изменений обозначается как сыпнотифозный энцефалит. В сердце развивается межуточный миокардит. В крупных сосудах появляются очаги некроза эндотелия, что способствует образованию пристеночных тромбов и развитию инфарктов в головном мозге, сетчатке глаз и других органах.
Исход.
У леченых больных исход в большинстве случаев, особенно у детей, благоприятный. Однако смерть при сыпном тифе может наступить от острой сердечно-сосудистой недостаточности.
БОЛЕЗНИ, ВЫЗЫВАЕМЫЕ БАКТЕРИЯМИ
Брюшной тиф — острое инфекционное заболевание, относящееся к группе антропонозов и вызываемое тифозной сальмонеллой.
Эпидемиология. Источником заболевания является больной человек или бациллоноситель, в выделениях которого (кал, моча, пот) содержатся брюшнотифозные бактерии. Заражение происходит при попадании возбудителей с загрязненными, плохо вымытыми продуктами питания в рот, а затем в пищеварительный тракт (фекально-оральный путь заражения).
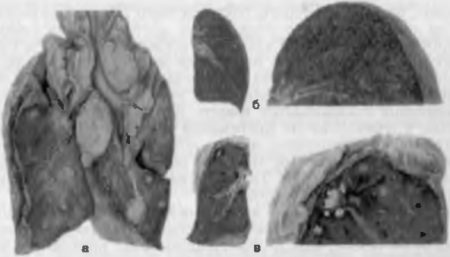
Патогенез и патологическая анатомия. Инкубационный период продолжается около 2 не д. В нижнем отделе тонкой кишки бактерии начинают размножаться, выделяя эндотоксины. Затем по лимфатическим сосудам они поступают в групповые и соли-тарные фолликулы кишки и в регионарные лимфатические узлы. Дальнейшая инкубация сальмонелл обусловливает стадийное развитие брюшного тифа (рис. 78).
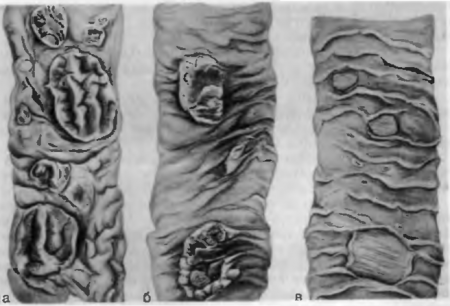
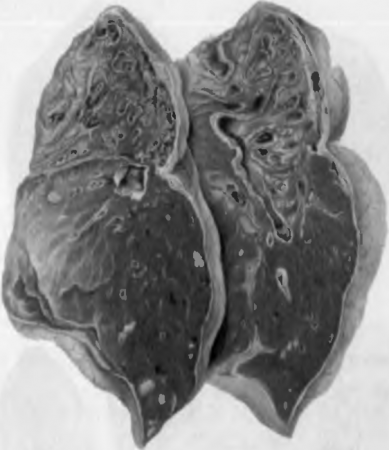
Рис. 78. Брюшной тиф. а — мозговидное набухание групповых и солитарных фолликулов, б — некроз солитарных фолликулов и образование грязных язв, в — чистые язвы.
1-я стадия — стадия мозговидного набухания солитарных фоллипулов — развивается в ответ на первый контакт с возбудителем, на который организм отвечает нормергической реакцией. Они увеличиваются, выступают над поверхностью кишки, в них появляются борозды, напоминающие извилины мозга. Это происходит за счет гиперплазии ретикулярных клеток групповых и солитарных фолликулов, которые вытесняют лимфоциты и фагоцитируют брюшнотифозные палочки. Такие клетки называются брюшнотифозными клетками, они образуют брюшнотифозные гранулемы. Эта стадия продолжается 1 нед. В это время бактерии из лимфатических путей попадают в кровь. Возникает бактериемия. Контакт бактерий с сосудами обусловливает их воспаление и появление на 7—11-й день болезни сыпи — брюшнотифозной экзантемы. С кровью бактерии проникают во все ткани, контактируют с органами иммунной системы, а также вновь попадают в солитарные фолликулы. Это вызывает их сенсибилизацию, нарастание аллергии и начало становления иммунитета. В этот период, т. е. на 2-й неделе заболевания, в крови появляются антитела к брюшнотифозной сальмонелле и ее можно высеять из крови, пота, кала, мочи; больной становится особенно заразен. В желчных путях бактерии усиленно размножаются и с желчью вновь поступают в кишку, в третий раз контактируя с солитарными фолликулами, и развивается вторая стадия.
2-я стадия — стадия некроза солитарных фолликулов. Она развивается на 2-й неделе болезни. Это гиперергическая реакция, являющаяся реакцией сенсибилизированного организма на разрешающее воздействие.
3-я стадия — стадия грязных язв — развивается на 3-й неделе заболевания. В этот период некротизированная ткань начинает частично отторгаться.
4-я стадия — стадия чистых язв — развивается на 4-й неделе и характеризуется полным отторжением некротизированной ткани солитарных фолликулов. Язвы имеют ровные края, дном служит мышечный слой стенки кишки.
5-я стадия — стадия заживления — совпадает с 5-й неделей и характеризуется заживлением язв, причем происходит полное восстановление тканей кишки и солитарных фолликулов.
Циклические проявления болезни, помимо изменений в тонкой кишке, отмечаются и в других органах. В лимфатических узлах брыжейки, так же как и в солитарных фолликулах, происходит гиперплазия ретикулярных клеток и образование брюшнотифозных гранулем. Селезенка резко увеличивается в размерах, нарастает гиперплазия ее красной пульпы, которая на разрезе дает обильный соскоб. В паренхиматозных органах наблюдаются выраженные дистрофические изменения.
Осложнения.
Среди кишечных осложнений наиболее опасны возникающие во 2, 3 и 4-й стадиях болезни кишечные кровотечения, а также прободение язв и развитие разлитого перитонита. Среди других осложнений наибольшее значение имеют очаговая пневмония нижних долей легких, гнойный перихондрит гортани и развитие пролежней у входа в пищевод, восковидный некроз прямых мышц живота, гнойный остеомиелит.
Исход в большинстве случаев благоприятный, больные выздоравливают. Смерть больных наступает, как правило, от осложнений брюшного тифа — кровотечений, перитонита, пневмонии.
Дизентерия, или шигеллез, — острое инфекционное заболевание, характеризующееся поражением толстой кишки. Она вызывается бактериями — шигеллами, единственным резервуаром которых является человек.
Эпидемиология.
Путь передачи фекально-оральный. Возбудители попадают в организм с пищей или водой и размножаются в эпителии слизистой оболочки толстой кишки. Проникая в клетки эпителия, шигеллы становятся недоступными действию лейкоцитов, антител, антибиотиков. В эпителиальных клетках шигеллы размножаются, при этом клетки гибнут, слущиваются в просвет кишки, и шигеллы инфицируют содержимое кишки. Эндотоксин погибших шигелл оказывает повреждающее действие на кровеносные сосуды и нервные ганглии кишки. Внутриэпителиальное существование шигелл и действие их токсина определяют различный характер воспаления кишки в разные стадии дизентерии (рис. 79).
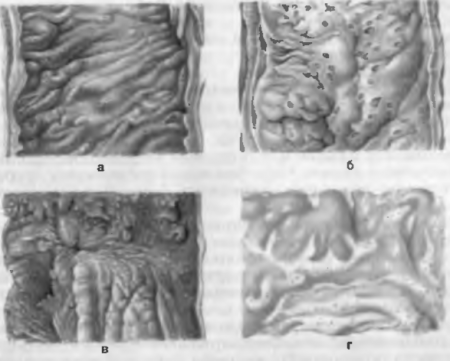
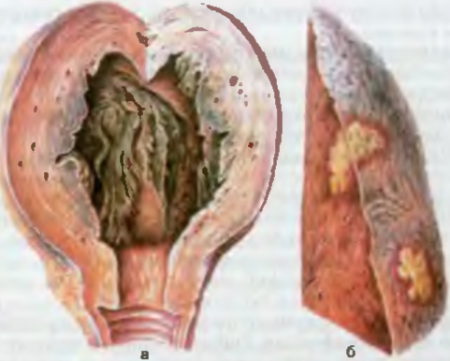
Рис. 79. Изменения толстой кишки при дизентерии. а — катаральный колит: б — фибринозный колит, начало образования язв: в — заживление язв, полипозные разрастания слизистой оболочки; г — рубцовые изменения в кишке.
Патогенез и патологическая анатомия
1-я стадия — катаральный колит, болезни продолжается 2—3 дня, в прямой и сигмовидной кишках развивается катаральное воспаление. Слизистая оболочка гиперемирована, отечна, инфильтрирована лейкоцитами, имеются кровоизлияния, усиленно продуцируется слизь, мышечный слой стенки кишки спазмирован.
2-я стадия — дифтеритический колит, длится 5—10 дней. Воспаление кишки приобретает характер фибринозного, чаще дифтеритического. На слизистой оболочке образуется фибринозная пленка зелено-коричневого цвета. Под микроскопом виден некроз слизистой оболочки и подслизистого слоя, иногда распространяющийся и на мышечный слой стенки кишки. Некротизированная ткань пропитана фибринозным экссудатом, по краям некроза слизистая оболочка инфильтрирована лейкоцитами, имеются кровоизлияния. Тяжелым дистрофическим и некробиотическим изменениям подвергаются нервные сплетения стенки кишки.
3-я стадия — язвенный колит, наступает на 10—12-и день болезни, когда фибринозно-некротическая ткань отторгается. Язвы имеют неправильную форму и различную глубину.
4-я стадия — стадия заживления язв, развивается на 3—4-й неделе заболевания. На их месте образуется грануляционная ткань, на которую из краев язв наползает регенерирующий эпителий. Если язвы были неглубокими и небольшими, возможна полная регенерация стенки кишки. В случае глубоких обширных язв полной регенерации не наступает, в стенке кишки образуются рубцы, суживающие ее просвет.
У детей дизентерия имеет некоторые морфологические особенности, связанные с выраженным развитием лимфатического аппарата прямой и сигмовидной кишок. На фоне катарального воспаления происходит гиперплазия солитарных фолликулов, они увеличиваются в размерах и выступают над поверхностью слизистой оболочки кишки. Затем фолликулы подвергаются некрозу игнойному расплавлению — возникает фолликулярно-язвенный колит.
Общие изменения
при дизентерии проявляются гиперплазией лимфатических узлов и селезенки, жировой дистрофией паренхиматозных органов, некрозом эпителия канальцев почек. В связи с участием толстой кишки в минеральном обмене при дизентерии нередко развиваются его нарушения, что проявляется появлением известковых метастазов.
Хроническая дизентерия развивается в результате очень вялого течения дизентерийного язвенного колита. Язвы заживают плохо, появляются полипозные разрастания слизистой оболочки вблизи язв. Не все инфекционисты рассматривают указанные изменения как хроническую дизентерию, считают их постдизентерийным колитом.
Осложнения при дизентерии связаны с кишечным кровотечением и прободением язв. Если при этом перфоративное отверстие небольшое (микроперфорация), возникает парапроктит, который может дать начало перитониту. При попадании в язвы кишки гнойной флоры развивается флегмона кишки, а иногда гангрена. Встречаются и другие осложнения дизентерии.
Исход благоприятный, однако иногда от осложнений заболевания может наступить смерть.
Холера — острейшее инфекционное заболевание из группы антропонозов, характеризующееся преимущественным поражением тонкой кишки и желудка.
Холера относится к разряду карантинных инфекций.Это чрезвычайно контагиозная болезнь, и заболеваемость ею имеет характер эпидемий и пандемий. Возбудителями холеры являются вибрион азиатской холеры и вибрион Эль-Тор.
Эпидемиология
Резервуаром для возбудителя служит вода, а источником заражения — больной человек. Заражение происходит при употреблении воды, содержащей вибрионы. Последние находят оптимальные условия в тонкой кишке, где размножаются и выделяют экзотоксин (холероген).
Патогенез и патологическая анатомия
1-й период болезни — холерный энтерит развивается под действием экзотоксина. Энтерит носит серозный или серозно-геморрагический характер. Слизистая оболочка кишки гиперемирована, с небольшими, но иногда многочисленными кровоизлияниями. Экзотоксин обусловливает секрецию клетками кишечного эпителия большого количества изотонической жидкости, и при этом она не всасывается обратно из просвета кишки. Клинически у больного неожиданно начинается и не прекращается понос. Содержимое кишечника водянистое, без цвета и запаха, содержит огромное количество вибрионов, имеет вид «рисового отвара», так как в нем плавают мелкие комочки слизи и слущенные эпителиальные клетки.
2-й период болезни — холерный гастроэнтерит развивается к концу первых суток и характеризуется прогрессированием энтерита и присоединением серозно-геморрагического гастрита. У больного развивается неукротимая рвота. С поносом и рвотой больные теряют до 30 л жидкости в сутки, обезвоживаются, наступают сгущение крови и падение сердечной деятельности, понижается температура тела.
3-й период — алгидный, который характеризуется эксикозом (высыханием) больных и понижением температуры их тела. В тонкой кишке сохраняются признаки серозно-геморрагического энтерита, но появляются очаги некроза слизистой оболочки, инфильтрация стенки кишки нейтрофильными лейкоцитами, лимфоцитами, плазматическими клетками. Петли кишки растянуты жидкостью, тяжелые. Серозная оболочка кишечника сухая, с точечными кровоизлияниями, между петлями кишечника имеется прозрачная, тянущаяся слизь. В алгидном периоде обычно наступает смерть больных.
Труп умершего от холеры имеет специфические особенности, определяемые эксикозом. Трупное окоченение наступает быстро, выражено очень сильно и держится несколько дней. Из-за сильного и стойкого сокращения мышц возникает характерная «поза гладиатора». Кожа сухая, морщинистая, на ладонях сморщена («руки прачки»). Все ткани трупа сухие, в венах — густая темная кровь. Селезенка уменьшена в размерах, в миокарде и печени явления паренхиматозной дистрофии, иногда мелкие очаги некроза. В почках — некроз эпителия канальцев главных отделов неф-ронов. чем объясняется иногда развивающаяся у больных холерой острая почечная недостаточность.
Специфические осложнения холеры проявляются холерным тифоидом, когда в ответ на повторное попадание вибрионов в толстой кишке развивается дифтеритическое воспаление. В почках при этом может возникнуть подострый экстракапиллярный гломерулонефрит или некроз эпителия канальцев. Этим объясняется развитие уремии при холерном тифоиде. Постхолерная уремия может быть обусловлена и появлением очагов некроза в корковом веществе почек.
Исход.
Смерть больных наступает в алгидном периоде от обезвоживания, холерной комы, интоксикации, уремии. При своевременном лечении большинство больных, особенно холерой, вызванной вибрионом Эль-Тор, выживают.
Туберкулез — хроническое инфекционное заболевание из группы антропозоонозов, характеризующееся развитием в органах специфического воспаления. Это заболевание не теряет своего значения, так как больные составляют 1 % всего населения Земли, а в современной России заболеваемость приближается к эпидемии. Возбудителем болезни являются микобактерии туберкулеза, открытые Р. Кохом. Различают четыре типа возбудителей туберкулеза, но для человека патогенными являются только два — человеческий и бычий.
Эпидемиология
Микобактерии попадают в организм обычно вместе с вдыхаемым воздухом и проникают в легкие. Значительно реже они оказываются в пищеварительном тракте (при употреблении зараженного молока). Крайне редко заражение происходит через плаценту или поврежденную кожу. Наиболее часто микобактерии попадают в легкие, но при этом далеко не всегда они вызывают заболевание. Нередко микобактерии обусловливают развитие в легком специфического воспаления, но без каких-либо других проявлений болезни. Это состояние называется инфицированностью туберкулезом. Если же имеются клиника болезни и своеобразные морфологические изменения в тканях, можно говорить о заболевании туберкулезом.
Микобактерии, попавшие во внутренние органы, вызывают различные морфологические реакции, связанные с сенсибилизацией организма и становлением иммунитета. Наиболее характерны реакции гиперчувствительности замедленного типа. Различают три основных вида туберкулеза — первичный, гематогенный и вторичный.
Первичный туберкулез развивается в основном у детей при первом попадании микобактерии в организм. В 95 % случаев заражение происходит аэрогенным путем.
Патогенез и патологическая анатотля
С вдыхаемым воздухом возбудитель попадает в III, VIIIили X сегмент легких. В этих сегментах, особенно часто в IIIсегменте правого легкого, возникает небольшой очаг экссудативного воспаления, который быстро подвергается казеозному некрозу, и вокруг него появляются серозный отек и лимфоцитарная инфильтрация. Возникает первичный туберкулезный аффект. Очень быстро специфическое воспаление распространяется на прилежащие к первичному аффекту лимфатические сосуды (лимфангит) и регионарные лимфатические узлы корня легкого, в которых развивается казеозный некроз (лимфаденит). Появляется первичный туберкулезный комплекс. При алиментарном заражении туберкулезный комплекс возникает в кишечнике.
В дальнейшем в зависимости от состояния больного, его реактивности и ряда других факторов течение туберкулеза может быть различным — затухание первичного туберкулеза; прогрессирование первичного туберкулеза с генерализацией процесса; хроническое течение первичного туберкулеза.
При затухании первичного туберкулеза экссудативные явления стихают, вокруг первичного туберкулезного аффекта появляются вал из эпителиоидных и лимфоидных клеток, а затем соединительнотканная капсула. В казеозные некротические массы откладываются соли кальция, и первичный аффект петрифицируется. Такой заживший первичный очаг называется очагом Гона. Лимфатические сосуды и лимфатические узлы также склерозируются, в последних откладывается известь и возникают петрификаты. Однако в очаге Гона на протяжении десятков лет сохраняются микобактерии туберкулеза, и этим поддерживается нестерильный туберкулезный иммунитет. После 40 лет очаги Гона обнаруживаются почти у всех людей. Такое течение первичного туберкулеза следует считать благоприятным.
Формы прогрессирования первичного туберкулеза.
При недостаточной резистентности организма происходит прогрессирование первичного туберкулеза, и этот процесс может протекать в четырех формах.
- Гематогенная генерализация первичного туберкулеза возникает при раннем попадании микобактерии в ток крови из первичного аффекта и диссеминации (распространении) инфекции по организму. При этом в различных органах образуются туберкулезные бугорки от очень мелких, просо-видных, до более крупных диаметром 3—4 мм. Первая форма называется милиарным туберкулезом, вторая — крупноочаговым туберкулезом. При гематогенной генерализации туберкулез может протекать очень бурно с симптоматикой поражения тех органов, куда попали микобактерии туберкулеза. например оболочек мозга, в которых развивается туберкулезный менингит. Нередко эта форма первичного туберкулеза может затихать, но в органах сохраняются очаги отсева туберкулеза, которые при неблагоприятных условиях могут обусловить новую вспышку заболевания.
- Лимфожелезистая генерализация первичного туберкулеза характеризуется вовлечением в процесс бронхиальных, бифуркационных, под- и надключичных лимфатических узлов. в которых развивается специфическое воспаление с казеозным некрозом (рис. 80, а). Особенно тяжело протекает туберкулезный лимфаденит, когда увеличенные лимфатические узлы сдавливают трахею и бронхи, что ведет к развитию ателектазов легких. Нередко процесс с бронхов распространяется на клетчатку средостения и поражает нервные стволы, проходящие в средостении сосуды, иногда в процесс вовлекается пищевод.
- Рост первичного аффекта — наиболее тяжелая форма прогрессирования первичного туберкулеза. При этом специфическое воспаление распространяется на прилежащие к первичному аффекту участки легочной паренхимы, возникает первичная лобарная или тотальная казеозная пневмония.
- Смешанная форма прогрессирования первичного туберкулеза может развиваться как исход всех других форм прогрессирования при снижении защитных сил организма. При этом обнаруживаются казеозная пневмония, расплавление пораженных лимфатических узлов и многочисленные туберкулезные бугорки в обоих легких.
Исходы первичного туберкулеза.
Исходы прогрессирующего первичного туберкулеза зависят от возраста больного, сопротивляемости организма и степени распространенности процесса. У детей эта форма туберкулеза течет особенно тяжело. Смерть больных наступает от генерализации процесса и туберкулезного менингита. При благоприятном течении и применении соответствующих лечебных мероприятий экссудативная воспалительная реакция сменяется продуктивной, очаги туберкулеза склерозируются и петрифицируются.
При хроническом течении первичного туберкулеза первичный аффект инкапсулируется, а процесс течет в лимфожелезистом аппарате волнообразно: вспышки болезни сменяются ремиссиями. В то время как в одних лимфатических узлах процесс затихает, в других он начинается.
Иногда туберкулезный процесс в лимфатических узлах затихает, казеозные массы в них склерозируются и петрифицируются, но прогрессирует первичный аффект. Казеозные массы в нем размягчаются, на их месте образуются полости — первичные легочные каверны.
Гематогенный туберкулез развивается через несколько лет после перенесенного первичного туберкулеза, поэтому он носит еще название послепервичный туберкулез. Он возникает на фоне повышенной чувствительности к туберкулину людей, перенесших первичный туберкулез и сохраняющих иммунитет против туберкулезной микобактерии.
Патогенез и формы гематогенного туберкулеза.
Гематогенный туберкулез возникает из очагов отсева, попавших в различные органы в период первичного туберкулеза или туберкулезной инфицированности. Эти очаги многие годы могут не проявлять себя, а затем под влиянием неблагоприятных факторов и сохранившейся повышенной реактивности в них возникает экссудативная реакция и начинается гематогенный туберкулез. Выделяют три формы гематогенного туберкулеза — генерализованный гематогенный туберкулез; гематогенный туберкулез с преимущественным поражением легких; гематогенный туберкулез с преимущественным поражением внутренних органов.
- Генерализованный гематогенный туберкулез — наиболее тяжелая форма, при которой в большинстве органов появляются туберкулезные бугорки и мелкие некротические очаги. Эту форму еще называют острейший туберкулезный сепсис. В других случаях во всех органах развиваются мелкие просовидные продуктивные бугорки — это острый общий милиарный туберкулез. Иногда возникает крупноочаговый туберкулез, при котором очаги специфического воспаления достигают в диаметре 1 см. При любой форме гематогенного туберкулеза необходимо найти первичный очаг. Обычно это не вполне заживший очаг отсева первичного туберкулеза в легких, костях, кишечнике при зажившем первичном аффекте.
- Гематогенный туберкулез с преимущественным поражением легких развивается в обоих легких и характеризуется наличием множественных мелких белесоватых бугорков. В этом случае говорят о милиарном туберкулезе (рис. 80, б), который может протекать остро и хронически. При остром течении туберкулеза нередко возникает туберкулезный менингит. При хроническом течении этой формы туберкулеза происходит рубцевание бугорков, развиваются эмфизема легких и пневмосклероз, в связи с чем возникает гипертрофия правых отделов сердца. Хронический крупноочаговый гематогенный туберкулез легких (в клинике он называется гематогенно-диссеминированный легочный туберкулез) характеризуется образованием преимущественно продуктивных бугорков, зеркальным поражением обоих легких, развитием округлых каверн в обоих легких и пневмосклероза. При этом имеется внелегочный очаг отсева — в половых органах, костях или лимфатических узлах.
- Гематогенный туберкулез с преимущественным внелегочным поражением развивается в различных органах, но особенно часто в костях и мочеполовой системе. Источником этой формы туберкулеза являются очаги отсева, занесенные в органы в период первичного туберкулеза или туберкулезной инфицированности. Эта форма туберкулеза имеет острое или хроническое течение.
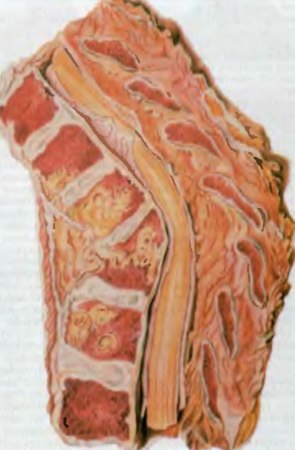
- Туберкулез костей и суставов чаще встречается у детей, обычно поражение возникает в телах позвонков, тазобедренных и коленных суставах. При этом происходит казеозный распад костей, они деформируются, что и лежит в основе образования горба при туберкулезном спондилите (рис. 81), неподвижности суставов при туберкулезном артрите. При этом в процесс вовлекаются окружающие ткани, которые также подвергаются казеозному некрозу. Последние расплавляются, образуются ложные ходы в тканях, которые открываются на коже в виде свищей.
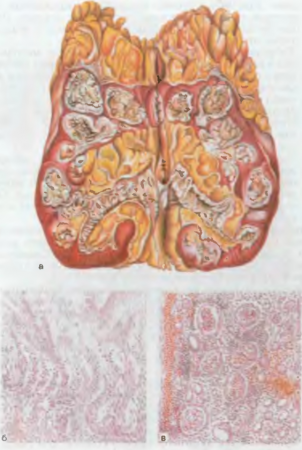
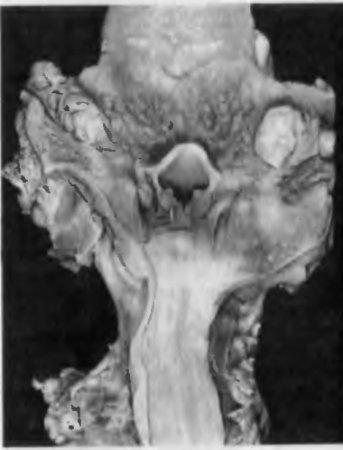
- Туберкулез почек поражает преимущественно молодых людей в период полового созревания. Источником туберкулеза почек служат очаги отсева, которые обнаруживаются в лимфатических узлах, костях, половых органах. Туберкулезные очаги образуются обычно в одной почке и, прогрессируя, разрушают ее ткань. В результате в почке появляются полости, заполненные казеозными массами (рис. 82). Последние могут закрывать просвет мочеточника, что нарушает отток мочи и развивается пионефроз.
- Туберкулез кожи (волчанка), половых органов, эндокринных желез, пищеварительного тракта, нервной системы, серозных оболочек — это различные формы гематогенного туберкулеза с преимущественно внелегочными поражениями. Однако они встречаются в практике реже, чем туберкулез костей и суставов, а также туберкулез почек.
Вторичный туберкулез.
Им болеют взрослые, перенесшие вдетском возрасте первичный туберкулез, при котором возникли очаги отсева в верхушки легких (очаги Симона). Следовательно, вторичный туберкулез — это также послепервичный туберкулез, который характеризуется поражением легких.
Патогенез и формы вторичного туберкулеза.
Распространяется инфекция из очагов туберкулеза по бронхам; при этом с мокротой микробактерии могут попадать в другое легкое и пищеварительный тракт. Поэтому в лимфатических узлах нет специфического воспаления, а их изменения проявляются лишь реактивной гиперплазией лимфоидной ткани, как при любом другом инфекционном заболевании. В патогенезе заболевания возникает несколько форм туберкулеза:
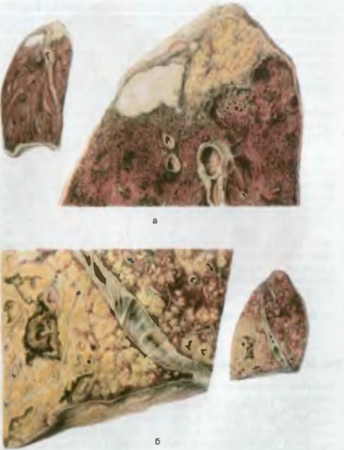
- Острый очаговый туберкулез, или очаг Абрикосова. Очаги отсева первичного туберкулеза располагаются в бронхиолах I и II сегментов, чаще правого легкого. При развитии вторичного туберкулеза в этих бронхиолах развиваются эндобронхит, затем панбронхит и специфическое воспаление распространяется на перибронхиальную легочную ткань, в которой возникает очаг казеозной пневмонии, окруженный эпителиоидными и лимфоидными клетками, — очаг Абрикосова.
- Фиброзно-очаговый туберкулез возникает при благоприятном течении вторичного туберкулеза; в результате очаг Абрикосова склерозируется и может петрифицироваться (рис. 80, в).
- Инфильтративный туберкулез развивается при прогрессировании острого очагового туберкулеза. При этой форме в легком возникают очаги казеозного некроза, вокруг которых развивается неспецифическое перифокальное экссудативное воспаление. Фокусы-инфильтраты могут сливаться между собой, но в участках поражения преобладает неспецифическое серозное воспаление. В случае благоприятного течения экссудат рассасывается, очаги казеозного некроза склерозируется и петрифицируются — вновь возникает фиброзно-очаговый туберкулез.
- Туберкулема развивается в тех случаях, когда перифокальное воспаление рассасывается, а очаг казеозного некроза остается, вокруг него образуется лишь слабо развитая капсула. Туберкулема может достигать 5 см в диаметре, содержит микобактерии и при рентгенологическом исследовании может симулировать опухоль легкого (рис. 83, а). Туберкулему обычно удаляют хирургическим путем.
- Острая казеозная пневмония возникает в тех случаях когда инфильтративный туберкулез прогрессирует. При этом казеозный некроз паренхимы легкого преобладает над перифокальным воспалением (рис. 83, б), а неспецифический серозный экссудат быстро подвергается казеозному некрозу, и площадь казеозной пневмонии постоянно расширяется, занимая иногда долю легкого. Легкое увеличено, плотное, на разрезе имеет желтоватый цвет. Казеозная пневмония возникает у ослабленных больных, часто в терминальном периоде болезни, но в настоящее время встречается редко.
- Острая каверна развивается при другой форме прогрессирования инфильтративного туберкулеза или губеркулемы. В область казеозного некроза попадает бронх, через который отделяются казеозные массы. На их месте и образуется каверна — полость диаметром 2—5 см. Стенку ее составляет уплотненная легочная ткань, поэтому она эластична и легко спадается. При этой форме вторичного туберкулеза резко возрастает опасность обсеменения другого легкого и пищеварительного тракта.
- Фиброзно-кавернозный туберкулез, или хроническая легочная чахотка, развивается в том случае, если острый кавернозный туберкулез принимает хроническое течение и стенки каверн склерозируются.
- Цирротический туберкулез (рис. 84). В стенках каверн постоянно находятся микобактерии. Процесс постепенно по бронхам спускается в нижележащие отделы легких, занимая все новые их участки, а затем распространяется на другое легкое. В пораженных легких интенсивно разрастается рубцовая ткань, образуются многочисленные бронхоэктазы, легкие деформируются.
Осложнения вторичного туберкулеза связаны в основном с кавернами. Из сосудов каверны может возникнуть массивное кровотечение. Прорыв каверны в плевральную полость вызывает пневмоторакс и эмпиему плевры: в связи с длительным течением вторичный туберкулез, как и гематогенный, иногда осложняется амилоидозом.
Исход. Смерть наступает от указанных осложнений, а также от легочно-сердечной недостаточности.
ДЕТСКИЕ ИНФЕКЦИИ
Возбудители инфекционных болезней, поражающие ребенка после его рождения и в течение всего периода детства, вызывают в организме такие же изменения, что и в органах взрослого человека. но при этом имеется ряд особенностей течения и морфологии инфекционного процесса. Основная особенность детских инфекций заключается в том, что большинство из них поражает только детей.
Дифтерия — острое инфекционное заболевание, вызываемое дифтерийной палочкой.
Эпидемиология.
Источником заражения является больной человек или бациллоноситель. Путь передачи в основном воздушно-капельный, но иногда возможна передача возбудителя через различные предметы. Как правило, входными воротами являются верхние дыхательные пути. Дифтерийная палочка выделяет сильный экзотоксин, который всасывается в кровь, поражает сердце инадпочечники, вызывает парез идеструкцию сосудов микроциркуляторного русла. При этом резко повышается их проницаемость, в окружающие ткани поступают фибриноген, превращающийся в фибрин, а также клетки крови, в том числе лейкоциты.
Клиника-морфологические формы:
- дифтерия зева и миндалин;
- дифтерия дыхательных путей.
Патологическая анатомия дифтерии зева и миндалин.
В связи с тем что зев и верхний отдел гортани выстланы многослойным плоским эпителием, здесь развивается дифтеритическое воспаление. Зев и миндалины покрывает плотная белесоватая пленка, под которой ткани некротизированы, пропитаны фибринозным экссудатом с примесью лейкоцитов. Резко выражены отек окружающих тканей, а также интоксикация организма. Она связана с тем, что фибринозная пленка, содержащая микробы, долго не отторгается, что способствует всасыванию экзотоксина. В регионарных лимфатических узлах возникают очаги некроза и кровоизлияний. В сердце развивается токсический межуточный миокардит. Появляется жировая дистрофия кардиомиоцитов, миокард становится дряблым, полости сердца расширяются.
Нередко возникает паренхиматозный неврит с распадом миелина. Поражаются языкоглоточные, блуждающий, симпатический и диафрагмальный нервы. Изменения нервной ткани постепенно нарастают, и через 15—2 мес от начала заболевания может возникнуть паралич мягкого неба, диафрагмы и сердца. В надпочечниках появляются очаговые некрозы и кровоизлияния, в почках — некротический нефроз (см. рис. 75), в селезенке нарастает гиперплазия фолликулов.
Смерть может наступить в начале 2-й недели заболевания от раннего паралича сердцаили через 15—2 мес от позднего паралича сердца.
Патологическая анатомия дифтерии дыхательных путей.
При этой форме развивается крупозное воспаление гортани, трахеи и бронхов (см. рис. 24). Ниже голосовых связок слизистая оболочка дыхательных путей выстлана призматическим и цилиндрическим эпителием, выделяющим много слизи. Поэтому образующаяся здесь фибринозная пленка легко отделяется, экзотоксин почти не всасывается и общие токсические явления выражены слабее. Крупозное воспаление гортани при дифтерии называется истинным крупом. Дифтеритическая пленка легко отторгается и при этом может закупоривать трахею, вследствие чего возникает асфиксия. Воспалительный процесс иногда спускается в мелкие бронхи и бронхиолы, что сопровождается развитием бронхопневмонии и абсцессов легких.
Смерть больных наступает от асфиксии, интоксикации и от указанных осложнений.
Скарлатина — острое инфекционное заболевание, вызываемое р-гемолитическим стрептококком группы А и характеризующееся воспалением зева и типичной сыпью. Обычно болеют дети до 16 лет, иногда — взрослые.
Эпидемиология.
Заражение происходит воздушно-капельным путем от больного скарлатиной. Входными воротами инфекции являются зев и миндалины, где возникает первичный скарлатинозный аффект. В развитии болезни решающее значение имеет повышенная чувствительность человека к стрептококку. Из входных ворот стрептококк проникает в регионарные лимфатические узлы, вызывая лимфангит и лимфаденит, которые в сочетании с первичным аффектом образуют инфекционный комплекс.Из лимфатических путей возбудитель попадает в кровь, происходит его гематогенная диссеминация, сопровождающаяся токсемией, поражением нервной системы и внутренних органов.
Формы скарлатины.
По степени тяжести выделяют:
- легкую форму;
- форму средней тяжести;
- тяжелую форму скарлатины, которая может быть токсической, септической, токсико-септической.
Патогенез.
Течение скарлатины характеризуют два периода.
Первый период болезни занимает 7—9 дней и характеризуется аллергизацией организма, связанной с образованием антитоксических антител при бактериемии. В результате токсемии и распада микробных тел в крови на 3—5-й неделе болезни может возникнуть аутоиммунный процесс, являющийся выражением аллергии, при котором развивается поражение ряда внутренних органов.
Патологическая анатомия.
Первый период скарлатины сопровождается катаральной ангиной с резким полнокровием миндалин зева — «пылающий зев». Она сменяется характерной для скарлатины некротической ангиной, что способствует распространению стрептококков в тканях (рис. 85). Некрозы могут развиваться в мягком небе, глотке, слуховой трубе, а оттуда переходить на среднее ухо; с шейных лимфатических узлов некроз иногда распространяется на клетчатку шеи. При отторжении некро
тических масс образуются язвы. Общие изменения зависят от выраженности интоксикации и при токсической форме болезни проявляются лихорадкой и характерной скарлатинозной сыпью. Сыпь мелкоточечная, ярко-красная, покрывает все тело, за исключением носогубного треугольника. В основе сыпи лежит воспаление сосудов кожи. При этом эпидермис подвергается дистрофическим изменениям и слущивается пластами — пластинчатое шелушение. В паренхиматозных органах и нервной системе в связи с токсемией развиваются тяжелые дистрофические изменения, выражена гиперплазия селезенки и лимфатических узлов.
При септической форме скарлатины, которая особенно ярко проявляется на 2-й неделе болезни, воспаление в области первичного комплекса принимает гнойно-некротический характер. При этом могут возникнуть осложнения типа заглоточного абсцесса, отита, остеомиелита височной кости, флегмоны шеи, иногда с изъязвлением крупных сосудов и смертельным кровотечением. В очень тяжелых случаях развивается токсико-септическая форма, для которой характерна септикопиемия с гнойными метастазами в различные органы.
Второй период скарлатины развивается далеко не всегда, и если развивается, то на 3—5-й неделе. Началом второго периода является катаральная ангина. Основная опасность этого периода — развитие острого гломерулонефрита, который переходит в хронический гломерулонефрит и заканчивается сморщиванием почек. Во втором периоде могут наблюдаться бородавчатый эндокардит, артриты, васкулиты кожи, а следовательно, кожная сыпь.
Смерть может наступить от осложнений болезни, например от уремии, при развитии гломерулонефрита, в то время как в настоящее время в связи с применением эффективных лекарственных средств непосредственно от скарлатины больные почти не умирают.
Менингококковая инфекция — острое инфекционное заболевание, характеризующееся эпидемическими вспышками. Чаще болеют дети до 5 лет.
Эпидемиология.
Возбудителем болезни является менингококк. Заражение происходит воздушно-капельным путем. Возбудитель обнаруживается в мазках из носоглотки и цереброспинальной жидкости. Менингококк очень нестоек и вне живого организма быстро погибает.
Патогенез и патологическая анатомия.
Менингококковая инфекция может протекать в нескольких формах.
- Менингококковый назофарингит характеризуется катаральным воспалением слизистой оболочки с резкой гиперемией сосудов и отеком глотки. Эта форма часто не диагностируется, но больные представляют опасность для окружающих, так как являются источником распространения инфекции.
- Менингококковый менингит развивается тогда, когда менингококк проникает в кровь, преодолев гематоэнцефалический барьер.
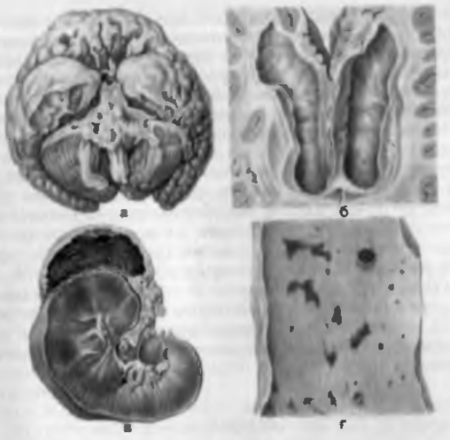
Рис. 86. Менингококковая инфекция. а — гнойный менингит; 6 — расширение желудочков мозга, гнойное пропитывание эпендимы; в — очаг некроза и кровоизлияние в надпочечнике; г — кровоизлияния и некрозы в коже.
Он попадает в мягкие мозговые оболочки, и в них развивается вначале серозное, а затем гнойное воспаление, которое к 5—6-м суткам переходит в гнойно-фибринозное. Экссудат зеленовато-желтого цвета располагается преимущественно на базальной поверхности головного мозга. отсюда переходит на его выпуклую поверхность и в виде «чепчика» покрывает лобные доли полушарий мозга (рис. 86, а). Микроскопически мягкие оболочки и прилежащая к ним ткань мозга инфильтрированы лейкоцитами, сосуды резко полнокровны — развивается менингоэнцефалит. Гнойное воспаление нередко распространяется на эпендиму желудочков мозга (рис. 86, б). С 3-й недели болезни гнойно-фибринозный экссудат частично рассасывается, а частично подвергается организации. При этом зарастают субарахноидальные пространства, отверстия IV желудочка, нарушается циркуляция ликвора и развивается гидроцефалия (см. рис. 32).
Смерть в остром периоде наступает от отека и набухания мозга, менингоэнцефалита, а в позднем — от церебральной кахексии, связанной с атрофией мозга в результате гидроцефалии.
Менингококковый сепсис возникает при изменении реактивности организма. При этом поражаются все сосуды микроциркуляторного русла. Иногда в кровотоке происходит интенсивный распад лейкоцитов, содержащих микробы. Менингококки и освобождающийся гистамин приводят к бактериальному шоку и парезу микроциркуляторного русла. Развивается молниеносная форма менингококкемии. при которой больные погибают через 1—2 сут после начала болезни.
При других вариантах течения менингококковый сепсис характеризуется геморрагической кожной сыпью, поражением суставов и сосудистой оболочки глаз. В надпочечниках развиваются некрозы и кровоизлияния, что приводит к их острой недостаточности (рис. 86, в). В почках иногда возникает некротический нефроз. В коже также развиваются кровоизлияния и некрозы (рис. 86, г).
Смерть больных при этом варианте течения болезни наступает либо от острой надпочечной недостаточности, либо от уремии, связанной с некротическим нефрозом. При длительном течении менингококкемии больные умирают от гнойного менингита исептикопиемии.
СЕПСИС
Сепсис — инфекционное нециклическое заболевание, возникающее в условиях нарушенной реактивности организма при проникновении из местного очага инфекции в кровеносное русло различных микроорганизмов и их токсинов.
Важно подчеркнуть, что это инфекционное заболевание связано именно с нарушенной, а не просто измененной реактивностью организма. На сепсис не распространяются все те закономерности, которые характерны для других инфекций.
Выделяют несколько особенностей, которые принципиально отличают сепсис от других инфекций.
1-я особенность сепсиса — бактериологическая — заключается в следующем:
- не существует какого-то специфического возбудителя сепсиса. Это страдание полиэтиологическое и может быть вызвано практически любыми микроорганизмами или патогенными грибами, что отличает сепсис от всех других инфекций, при которых имеется специфический возбудитель;
- вне зависимости от того, каким возбудителем вызван сепсис, он всегда тенет одинаково — именно как сепсис, т. е. особенность инфекта не накладывает отпечаток на ответ организма при сепсисе;
- сепсис не имеет специфического морфологического субстрата, который возникает при любой другой инфекции;
- сепсис возникает нередко уже после заживленияпервичного очага, в то время как при всех других инфекционных заболеваниях изменения органов и тканей развиваются в течение болезни и исчезают после выздоровления;
- сепсис зависит от предсуществующих болезней и почти всегда появляется в динамике какого-то другого инфекционного заболевания или местного воспалительного процесса.
2-я особенность сепсиса — эпидемиологическая:
- сепсис, в отличие от других инфекционных болезней, не заразен;
- сепсис не удается воспроизвести в экспериментев отличие от других инфекций;
- вне зависимости от формы сепсиса и характера возбудителя клиника заболевания всегда одинакова.
3-я особенность сепсиса — иммунологическая:
- при сепсисе нет выраженного иммунитета и поэтому нет ицикличности течения, в то время как все другие инфекции характеризуются четкой цикличностью течения процесса, связанной с образованием иммунитета;
- из-за отсутствия иммунитета при сепсисе резко затруднена репарация поврежденных тканей, в связи с чем болезнь либо заканчивается смертью, либо выздоровление протекает достаточно долго;
- после излечения от сепсиса не остается иммунитета.
Все эти особенности говорят о том, что для развития сепсиса необходима особая реактивность организма, и поэтому сепсис — это особая форма реагирования макроорганизма на самые разнообразные инфекционные возбудители. Эта особая реактивность отражает своеобразную, необычную аллергию и, следовательно, своеобразную гиперергию, не наблюдающуюся при других инфекционных заболеваниях.
Патогенез сепсиса далеко не всегда понятен. Возможно, что особой реактивностью организм отвечает не на микроб, а на токсины любых микробов. А токсины довольно быстро угнетают иммунную систему. При этом возможно нарушение ее реакции на антигенную стимуляцию, которая вначале запаздывает из-за полома восприятия сигнала об антигенной структуре токсинов, а потом уже оказывается недостаточной в силу угнетения токсинами самой иммунной системы при быстро нарастающей интоксикации.
Формы течения сепсиса:
- молниеносная, при которой смерть наступает в течение первых суток болезни;
- острая, которая длится до 3 сут;
- хроническая, которая может длиться годами.
Клинико-морфологические особенности.
Общие изменения при сепсисе складываются из 3 основных морфологических процессов — воспалительных, дистрофических и гиперпластических, причем последние развиваются в органах иммуногенеза. Все они отражают как высокую интоксикацию, так и своеобразную гиперергическую реакцию, развивающуюся при сепсисе.
Местные изменения — это очаг гнойного воспаления. который является аналогом первичного аффекта, возникающего при других инфекциях;
- лимфангит и регионарный лимфаденит, как правило, гнойного характера;
- септический гнойный тромбофлебит, который при гнойном расплавлении тромба обусловливает бактериальную эмболию и тромбоэмболию с развитием во внутренних органах абсцессов и инфарктов и тем самым — гематогенную генерализацию инфекции;
- входные ворота, где в большинстве случаев локализуется септический очаг.
Виды сепсиса в зависимости от входных ворот:
- терапевтический, или параинфекционный сепсис, который развивается в ходе или после других инфекций или неинфекционных болезней;
- хирургический, или раневой (в том числе послеоперационный) сепсис, когда входными воротами является рана, особенно после удаления гнойного очага. К этой группе относят и своеобразный ожоговый сепсис;
- маточный или гинекологический сепсис, источник которого находится в матке или в ее придатках;
- пупочный сепсис, при котором источник сепсиса локализуется в области культи пуповины;
- тонзиллогенный сепсис, при котором септический очаг располагается в миндалинах;
- одонтогенный сепсис, связанный с кариесом зубов, особенно осложняющимся флегмоной;
- отогенный сепсис, возникающий при остром или хроническом гнойном отите;
- урогенный сепсис, при котором септический очаг располагается в почках или в мочевых путях;
- криптогенный сепсис, который характеризуется клиникой и морфологией сепсиса, но при этом ни его источник, ни входные ворота неизвестны.
Клинико-морфологические формы сепсиса.
Взависимости от выраженности и своеобразия аллергии, соотношения местных и общих изменений, наличия или отсутствия гноя, а также длительности течения заболевания выделяют:
- септицемию;
- септикопиемию;
- бактериальный (септический) эндокардит;
- хронический сепсис.
Септицемия — форма сепсиса, при которой нет специфической морфологической картины, нет гноя и септических гнойных метастазов, но чрезвычайно ярко выражена гиперергическая реакция организма.
Характерно молниеносное или острое течение, в большинстве случаев больные умирают через 1—3 сут, и отчасти поэтому не успевают развиться отчетливые морфологические изменения. Обычно имеется септический очаг, хотя иногда его не удается обнаружить, и тогда говорят о криптогенном сепсисе.
Патологическая анатомия септицемии в первую очередь отражает сильнейшую интоксикацию и гиперергию и складывается из микроциркуляторных нарушений, иммунологических реакций гиперчувствительности и дистрофических изменений. Наблюдается гемолиз эритроцитов, обычно выражен геморрагический синдром, обусловленный васкулитами с фибриноидным некрозом стенок сосудов, межуточное воспаление различных органов, гипотония. У умерших от септицемии на вскрытии часто обнаруживаются ДВС-синдром. шоковые почки с ишемизированной корой и гиперемированным мозговым веществом, шоковые легкие со сливающимися множественными кровоизлияниями, в печени наблюдаются очаги лобулярного некроза и холестаз, в паренхиматозных органах — жировая дистрофия.
Септикопиемия — форма сепсиса, которая рассматривается как генерализованная инфекция.
Она характеризуется наличием в области входных ворот септического очага в виде локального гнойного воспаления, сопровождающегося гнойными лимфангитом и лимфаденитом, а также гнойным тромбофлебитом с метастазированием гноя, что обусловливает генерализацию процесса (рис. 87, а, б). Вместе с тем микробы определяются лишь в 1/4 посевов крови. Наиболее часто септикопиемия развивается после криминального аборта, оперативных вмешательств, осложнившихся нагноением, при других заболеваниях, характеризующихся наличием гнойного очага. Септикопиемия — это также необычная аллергия. но выраженная не столь бурно, как при септицемии.
Клиническая картина в основном обусловлена изменениями, связанными с гнойными метастазами, с развитием абсцессов и «септических» инфарктов в разных органах — в почках (эмболический гнойный нефрит), печени, в костном мозге (гнойный остеомиелит), легких (нагноившиеся инфаркты) и др. Может развиваться острый септический полипозно-язвенный эндокардит с наличием гноя на эндокарде клапанов сердца. Характерна спленомегалия. при которой масса селезенки достигает 500— 600 г. Такая большая селезенка с напряженной капсулой, дающая на разрезе обильный соскоб пульпы, называется септической селезенкой (рис. 87, в). Умеренная гиперплазия и выраженная миелоидная метаплазия отмечаются и в лимфатических узлах, развивается гиперплазия костного мозга плоских и трубчатых костей.
Осложнения септикопиемии — эмпиема плевры, гнойный перитонит, гнойный паранефрит. Острый септический полипозно-язвенный эндокардит становится причиной тромбоэмболического синдрома с развитием инфарктов в различных органах.
Септический (бактериальный) эндокардит — форма сепсиса, при которой входными воротами служит клапанный аппарат сердца и септический очаг локализуется на створках сердечных клапанов.
Примерно в 70 % случаев этой форме сепсиса предшествует ревматическое поражение клапанов сердца, а в 5 % наблюдений первичный септический очаг локализуется на створках клапанов, уже измененных в результате атеросклероза или других неревматических заболеваний, в том числе врожденных пороков сердца. Однако в 25 % наблюдений септический бактериальный эндокардит развивается на интактных клапанах. Эта форма эндокардита называется болезнью Черногубова.
Выделяют факторы риска бактериального эндокардита. Среди них сенсибилизация лекарствами, различные вмешательства на сердце и сосудах (внутрисосудистые и внутрисердечные катетеры, искусственные клапаны и т. п.), а также хронические наркомании, токсикомании и хроническая алкогольная интоксикация. Выраженность аллергической реакции в первую очередь определяет и формы течения септического эндокардита:
- острую, текущую около 2 нед и встречающуюся редко;
- подострую, которая может длиться до 3 мес и встречается значительно чаще, чем острая форма;
- хроническую, длящуюся месяцами и годами. Эту форму нередко называют затяжным септическим эндокардитом, а также sepsis lenta; она является преобладающей формой септического эндокардита.
Патогенез и морфогенез.
Локализация поражения клапанов при бактериальном септическом эндокардите достаточно характерна и обычно отличается от ревматических пороков сердца. В 40 % случаев поражается митральный клапан, в 30 % — аортальный, в 20 % наблюдений страдает трехстворчатый клапан, ив 10 % имеет место сочетанное поражение аортального и митрального клапанов.
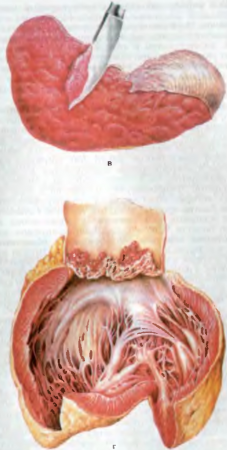
Рис. 87. Продолжение. в — септическая селезенка, обильный соскоб пульпы; г — полипозно-язвенный эндокардит аортального клапана при бактериальном септическом эндокардите.
Механизмы развития процесса связаны с образованием циркулирующих иммунных комплексов из антигенов возбудителей, антител к ним и комплемента. Их циркуляция обусловливает развитие реакций гиперчувствительности с достаточно характерной морфологией в виде тетрады повреждений — клапанного эндокардита, воспаления сосудов, поражения почек и селезенки, к которым добавляются изменения, обусловленные тромбоэмболическим синдромом.
Патологическая анатомия бактериального септического эндокардита, как и при других инфекциях, складывается из местных и общих изменений. Местные изменения развиваются в септическом очаге, т. е. на створках клапанов сердца. Здесь наблюдаются колонии микробов и возникают очаги некроза, которые быстро изъязвляются, вокруг них возникает лимфогистиоцитарная и макрофагальная инфильтрация, но без нейтрофильных лейкоцитов. На язвенных дефектах клапанов образуются массивные тромботические наложения в виде полипов (рис. 87, г), которые легко крошатся, нередко обызвествляются и довольно быстро организуются, что усугубляет существующие изменения клапанов или приводят к образованию пороков сердца при болезни Черногубова. Прогрессирующие язвенные дефекты створок клапанов сопровождаются образованием их аневризм, а нередко и перфорацией створки. Иногда происходит отрыв створки клапана с развитием острой сердечной недостаточности. Тромботические наложения на клапанах сердца являются источником развития тромбоэмболического синдрома. При этом в разных органах образуются инфаркты, однако, несмотря на наличие в тромбоэмболах гноеродной инфекции, эти инфаркты не нагнаиваются.
Общие изменения заключаются в поражении сосудистой системы, в основном микроциркуляторного русла, характеризуются развитием васкулитов и геморрагического синдрома — множественных петехиальных кровоизлияний в коже и подкожной клетчатке. в слизистых и серозных оболочках, в конъюнктиве глаз. В почках развивается иммунокомплексный диффузный гломерулонефрит, нередко сочетающийся с инфарктами почек и рубцами после них. Селезенка резко увеличена в размере, капсула ее напряжена, при разрезе пульпа малинового цвета, дает обильный соскоб (септическая селезенка), часто в ней обнаруживаются инфаркты и рубцы после них. Циркулирующие иммунные комплексы нередко оседают на синовиальных оболочках, способствуя развитию артритов. Характерным признаком септического эндокардита являются также утолщения ногтевых фаланг пальцев рук — «барабанные палочки «. В паренхиматозных органах развиваются жировая и белковая дистрофии.
Затяжной септический эндокардит следует считать хрониосепсисом, хотя имеется точка зрения, что хрониосепсис — это так называемая гнойно-резорбтивная лихорадка, которая характеризуется наличием незаживающего гнойного очага. Однако в настоящее время большинство специалистов считают, что это другая болезнь, хотя и похожая на хронически текущий сепсис.