КРАСНУХА
Краснуха относится к так называемым детским инфекциям. Долгие годы это заболевание не привлекало внимания акушеров-гинекологов. В 1942 г. из Австралии поступило сообщение Greeg о том, что вирус краснухи может вызвать врожденные уродства плода. Дальнейшие наблюдения во всем мире, особенно в период эпидемических вспышек заболевания, подтвердили эти данные.
С 1972 г. употребляется единый термин «краснуха» взамен неоправданных названий «коревая краснуха» и «скарлатинозная краснуха».
Вирус краснухи нестоек во внешней среде, распространяется воздушно-капельным путем. Для заражения требуется длительный тесный контакт, однократного общения недостаточно. Этим краснуха отличается от кори, ветряной оспы, эпидемического паротита. Инкубационный период продолжается 15—21 день. Через носоглотку по лимфатическим сосудам вирус распространяется по всему организму.
У детей заболевание протекает легко и начинается остро с появления сыпи. У взрослых высыпанию предшествуют продромальные явления в течение 1—3 дней. В этот период возникают недомогание, головная боль, адинамия, а также озноб, миалгии, бессонница, насморк, першение и боль в горле, светобоязнь, слюнотечение. Это затрудняет правильное распознавание и изоляцию взрослых больных. Сыпь при краснухе бледно-розовая, мелкопятнистая, не возвышается над поверхностью кожи. Элементы размером 2—5 мм, круглой или овальной формы; у взрослых сыпь обильная, нередко сливающаяся в эритематозные поля, как это бывает при скарлатине. Сыпь появляется на лице и быстро распространяется по всему телу. Особенно много элементов сыпи на спине, ягодицах, разгибательных поверхностях рук и ног. На ладонях и подошвах сыпи не бывает. Через 1—3 дня она внезапно исчезает, не оставляет пигментации и шелушения.
У взрослых заболевание протекает значительно тяжелее, чем у детей, с выраженной общей реакцией, катаром верхних дыхательных путей, конъюнктивитом, мышечными болями. Среднетяжелое и тяжелое течение наблюдается у половины заболевших взрослых, у детей только в 4%. В отличие от детей у взрослых нередко наблюдается значительная лихорадка, достигающая 38°С и продолжающаяся от 1 до 11 дней. В подавляющем большинстве случаев характерным и ранним симптомом краснухи у взрослых является системное увеличение лимфоузлов, особенно затылочных и заднешейных. Лимфаденит появляется на 5—10 дней раньше сыпи и сохраняется в течение 2 и более недель после высыпания
Наряду с типичной клинической картиной болезни, примерно с той же частотой встречаются бессимптомные, стертые формы краснухи, затрудняющие диагностику, но способные привести к тем же осложнениям, что и клинически выраженные формы, в том числе к внутриутробному поражению плода.
У детей краснуха, как правило, протекает без осложнений. У взрослых заболевание довольно часто вызывает серьезные осложнения. Самым частым из них является поражение суставов. Артралгии и артриты встречаются у 1/3 всех заболевших взрослых, особенно у женщин и девочек-подростков Чаще всею страдают мелкие суставы кистей рук, коленные и локтевые суставы Самое тяжелое, хотя и довольно редкое осложнение краснухи, — энцефалит. Возникает он у женщин через несколько дней после появления сыпи. Тяжелые неврологические явления отмечаются в 60% случаев, смертельные исходы — у 15—50% заболевших. Иногда краснуха сопровождается тромбоцитопенической пурпурой.
В анализах крови при краснухе наиболее типично обнаружение плазматических клеток, количество которых может достигать 15—20%. Наличие этих клеток наряду с гиперплазией лимфоидной ткани может служить достоверным признаком краснухи. Краснуху необходимо дифференцировать от других инфекционных и неинфекционных заболеваний, сопровождающихся сыпью. Это особенно важно во время беременности.
Корь имеет более короткий инкубационный период (9— 10 дней), при ней более выражены интоксикация и катаральные явления. Высыпанию при кори предшествуют в течение 2—3 дней высокая лихорадка, «лающий» кашель, конъюнктивит, общая интоксикация. На слизистой оболочке рта &а 1—2 дня до появления сыпи можно обнаружить пятна Филатова—Коплика. Для кори типична этапность высыпания: в первые сутки—на лице, шее и груди; во вторые — на туловище и руках; на третьи — на ногах. Сыпь при кори крупная, ярко-красная, розеолезная, с неровными контурами, особенно густая на лице. Сыпь исчезает в том же порядке, что и появляется, оставляя после себя пигментацию, которая сохраняется в течение 3—5 дней.
Скарлатину от краснухи отличают четко отграниченная яркая гиперемия слизистой оболочки мягкого неба, ангина, мелкоточечная сыпь на гиперемированной основе. Сыпь появляется на сгибательных поверхностях рук и ног, в подмышечных и паховых областях, в нижней части живота. Типичны бледный носогубной треугольник и белый дермографизм.
Нелегко дифференцировать краснуху и инфекционный мононуклеоз, при котором наблюдаются более распространенный лимфаденит, болезненность лимфоузлов при пальпации, эфемерность сыпи (смена одних элементов другими) и наличие гепаюлиенального синдрома, который никогда не бывает при краснухе.
От краснухи следует отличать аллергическую сыпь, в частности медикаментозную Аллергическая сыпь чаще располагается очагами, не бывает диффузной, сопровождается зудом кожи, исчезает под влиянием антигистаминных средств.
В нашей стране, как и за рубежом, исследовано состояние иммунитета к краснухе среди взрослого населения, в частности определено количество неиммунных к краснухе женщин дето родного возраста. По данным О. Г. Анджапаридзе и Г. И Червонского (1975), количество восприимчивых к краснухе беременных женщин, которым грозит непосредственная опасность заражения, колеблется от 3 до 8%, в некоторых районах страны достигает 11 —15%. Следовательно, опасность проявления тератогенного действия краснухи в СССР существует, как и в других странах.
Вирус краснухи проявляет исключительный тропизм к молодой эмбриональной ткани плода, с чем связана эмбриопатия при этом заболевании Поражение плода вирусом краснухи многообразно. Выделяют «классический синдром врожденной краснухи», который включает триаду наиболее типичных аномалий развития, катаракту, пороки сердца и глухоту. Кроме «классического», существует «расширенный» синдром краснухи, в который, помимо трех названных пороков, входит множество других аномалий развития, характерных для этой инфекции: микроцефалия, увеличенный родничок, поражение головного мозга, глаукома, расщепление неба, интерстициальная пневмония, гепатит, поражение вестибулярного аппарата, пороки развития скелета, поражение трубчатых костей, гепатоспленомегалия, пороки развития мочеполовых органов.
Среди неонатальных проявлений краснухи наиболее характерна тромбоцитопеническая пурпура, которая сохраняется в течение 2 нед—3 мес Типичны гепатиты с желтухой, гемолитическая анемия с ретикулоцитозом и деформированными эритроцитами, незаращение переднего родничка с плеоцитозом спинномозговой жидкости, интерстициальная пневмония, поражение трубчатых костей, выявляемое при рентгенологическом исследовании и заключающееся в чередовании участков уплотнения и разрежения кости. Из пороков сердца самым частым является незаращение артериального (боталлова) протока, нередко в сочетании со стенозом легочной артерии. Встречаются также стеноз аорты, коарктация аорты, дефект межжелудочковой и межпредсердной перегородок, транспозиция крупных сосудов. Пороки «синего» типа при краснухе встречаются редко.
Наиболее типичное поражение глаз — катаракта — результат прямого действия вируса краснухи, который может персистировать в хрусталике несколько лет. Катаракта может отсутствовать при рождении и появиться в периоде новорожденности. Глаукома встречается в 10 раз реже катаракты и нередко в дальнейшем прогрессирует. Кроме того, при врожденной краснухе могут быть выявлены пигментная ретинопатия, помутнение роговицы, миопия, недоразвитие век.
Самым частым дефектом при врожденной краснухе является глухота, нередко сочетающаяся с вестибулопатией — дефектом кортиева органа.
Поражения нервной системы не всегда диагностируются при рождении, между тем они очень серьезны и проявляются в двигательных нарушениях (судороги, параличи), в снижении интеллекта (от небольшого отставания до идиотии), микроцефалии, гидроцефалии.
Дети с врожденной краснухой часто рождаются с малой массой тела и ростом и в дальнейшем отстают в физическом развитии.
Помимо наиболее типичных аномалий развития, входящих в «расширенный синдром краснухи», встречаются более редкие поражения, такие как незарастающие роднички, «волчья пасть», атрезия слуховых проходов, spina bifida, sternum bifidum, крипторхизм, гипоспадия, гидроцеле, двухдолевые почки, двурогая матка, пилоростеноз, облитерация желчных ходов, дерма-тоглифии, пигментные пятна и т. д. Для краснухи характерно сочетание нескольких пороков развития.
У детей, рожденных матерями, имевшими контакт с больными краснухой, врожденные аномалии развития находят в 0,6% случаев.
Чем меньше срок беременности, при котором женщины болеют краснухой, тем чаще проявляется тератогенное действие вируса. Наиболее опасен I триместр беременности, но и во II и даже в III триместре возможно рождение больных детей. Частота поражения зависит, кроме того, от биологических свойств вируса. Тератогенная опасность краснухи в первый месяц беременности составляет 35—50%, во 2-й месяц — 25%, в 3-й — 7—10% [Flamm, 1959] О. Г. Анджапаридзе и Г И. Червонский (1975) полагают, что в первые 3 мес беременности опасность приближается к 100%. Позже тератогенное влияние вируса встречается значительно реже: на 4-м месяце—у 1,4— 5,7% беременных, на 5-м и позже — лишь у 0,4—1,7%. Однако описаны случаи поражения плода между 16-й и 20-й неделями беременности По данным некоторых авторов, заболевание женщины краснухой за 6—12 мес до зачатия может в ряде случаев привести к внутриутробному поражению плода.
Неблагоприятное влияние краснухи на плод проявляется не только тератогенным действием. Краснушная инфекция в ранний период беременности в 10—40% случаев может привести к спонтанным абортам, в 20%—к мертворождениям; 10—25% детей, рожденных живыми, умирают в неонатальном периоде
[Канторович Р. А. и Володина Н. И., 1978]. Частота мертворож-даемости составляет 7,2% при заболевании женщины в 1 триместре беременности, 4,6%—при заболевании во II триместре и 1,7%—в III триместре [Николов 3. и Гетев Г., 1983]. Пост-натальная смертность обусловлена пороками сердца, сепсисом и общим недоразвитием.
3. Николов и Г. Гетев (1983) приводят следующие данные об осложнениях, возникающих у плода, при заболевании матери краснухой в различные сроки беременности:
Заболевание женщины краснухой в I триместре при достоверном подтверждении клиническими, эпидемиологическими и лабораторными данными является абсолютным показанием для прерывания беременности. При контакте беременной женщины с больным краснухой необходимо проведение срочного (в течение максимум 10—12 дней после контакта) серологического обследования. При серонегативной реакции требуются тщательное клиническое наблюдение и повторное серологическое обследование через 10—20 дней с целью выявления бессимптомной инфекции. Назначение γ-глобулина не рекомендуется, особенно при отсутствии возможности проведения серологического контроля. γ-Глобулин, введенный сразу после контакта с инфекцией или даже до него, не предотвращает вирусемии и тератогенного действия краснухи.
У подавляющего большинства лиц, переболевших краснухой, формируется стойкий иммунитет. Однако 0,3—4,2% людей болеют краснухой повторно.
Краснуха обычно не требует никакого лечения, кроме постельного режима. Только при осложнениях возникает потребность в лечении. При артралгиях назначают анальгетики и местное тепло. Менингоэнцефалит возникает редко, но в этих случаях нужны срочная госпитализация в инфекционную больницу и комплексное лечение противовоспалительными, дезинтоксикационными, противосудорожными, дегидратационными и другими средствами. Женщинам, переболевшим краснухой, можно рекомендовать беременность не раньше, чем через 6 мес после выздоровления.
Вирусный гепатит является острым инфекционным заболеванием с преимущественным поражением ретикулоэндотелиальной системы пищеварительного тракта, печени. Характеризуется интоксикацией, часто протекает с желтухой. Вирусный гепатит, по данным различных авторов, встречается у беременных довольно редко, в среднем у 0,77 на 1000 (0,12—20).
По рекомендации ВОЗ, под термином «вирусный гепатит» объединяют два заболевания, каждое из которых имело много названий: гепатит А (болезнь Боткина, инфекционный гепатит, катаральная желтуха и др.) и гепатит В (сывороточный гепатит, шприцевая желтуха и др.). Кроме того, существует вирусный гепатит «ни А, ни В», пока недостаточно изученный.
Гепатитом А чаще болеют в осенне-зимний период, заражение происходит фекально-оральным путем, инкубационный период длится 20—40 дней. Начало болезни часто острое, обычно температура повышается до 39°С и более, вирус (антиген) в крови выявляется в течение нескольких дней, в моче его не находят, в кале определяют в первые 3 нед. Содержание транс-аминаз в крови увеличено в течение 1—3 нед; профилактика γ-глобулином эффективна.
Гепатитом В болеют в течение всего года, заражение происходит парентеральным путем, инкубационный период длится 60—180 дней. Начало болезни обычно постепенное, повышение температуры тела наблюдается не часто; обнаруживается австралийский антиген, вирус (антиген) в крови выявляется в течение нескольких месяцев в моче и кале. Увеличение трансаминаз в крови определяется в течение 26 нед и более; профилактика γ-глобулином неэффективна.
Источником инфекции является только человек — больной или вирусоноситель. Особенно опасны больные безжелтушными и стертыми формами болезни, поскольку они составляют большинство больных гепатитом А. Гепатит А относится к кишечным инфекциям, передается через зараженные фекалиями воду и пищу, а также при непосредственном контакте с больным. Нередко вирус переносят мухи. Лица, переболевшие гепатитом А, остаются восприимчивыми к гепатиту В и наоборот. При гепатите В вирус находится в крови в течение всего инкубационного и острого периодов болезни. Возможны вирусоносительство до 5 лет и передача в этот период вируса плоду даже при отсутствии клинических и морфологических (биоптат печени) признаков гепатита у матери. При гепатите В передача вируса происходит путем использования плохо простерилизованных инструментов или при переливании крови.
При гепатите В существует постинфекционный иммунитет слабой напряженности. При гепатите А новорожденные получают антитела от переболевших матерей, и иммунитет у них сохраняется до 1 года. У взрослых, переболевших в детстве гепатитом А, сохраняется пожизненный иммунитет.
Острый гепатит протекает циклически.
Выделяют 4 периода:
- инкубационный;
- продромальный (преджелтушный);
- желтушный;
- реконвалесценции.
Гепатит В течет тяжелее, хотя клинические признаки такие же, как у гепатита А.
Продромальный период длится 1—2 нед и проявляется диспепсическим синдромом и лихорадкой. Могут наблюдаться катаральные явления, артралгии, астеновегетативные признаки. В крови—незначительная лейкопения, палочкоядерный сдвиг, умеренная эозинофилия и лимфоцитоз. К концу продромального периода появляются гипербилирубинемия (прямая реакция), уробилинурия, изменяются осадочные пробы печени (сулемовая, тимоловая). В преджелтушном периоде у 2—9% беременных происходят спонтанные или преждевременные роды.
Желтушный период длится около 1 мес. Желтуха нарастает быстро, выделяется темно-коричневая моча, содержащая желчные пигменты, кал обесцвечен Больных беспокоит зуд кожи; он является частым, но не обязательным признаком болезни. Печень увеличена, болезненна; однако она пальпируется только у 2/3 беременных, особенно во второй половине беременности в связи с высоким стоянием диафрагмы. У 17—35% больных беременных увеличены селезенка и лимфоузлы. Отмечаются брадикардия, артериальная гипотония, особенно при более тяжелых формах болезни. Наблюдаются нарушения деятельности кишечника, нервной системы (угнетенное состояние, раздражительность, эйфория; при тяжелых состояниях — сонливость или психомоторное возбуждение), лейкопения с нейтропенией, эозинофилией, моноцитозом и лимфоцитозом, замедляется СОЭ. У беременных гепатит может протекать с анемией, лейкоцитозом, нейтрофилезом с палочкоядерным сдвигом, повышенной СОЭ. Отчетливо выражены гипербилирубинемия за счет прямой фракции, билирубинурия, снижение концентрации стеркобилина в кале. Определяются гипопротеинемия, увеличение γ и α2-глобулинов в крови, повышение активности щелочной фосфатазы, гиперхолестеринемия, уменьшение α-липопротеидов, снижение содержания протромбина, фибриногена, изменения во всех фазах свертывания крови. Резче, чем у небеременных, изменена активность изоферментов альдолазы, аминотрансферазы, повышен показатель тимоловой пробы.
Периоду реконвалесценции свойственно обратное развитие симптомов — восстановление аппетита, ослабление желтухи, сокращение размеров печени, нормализация функциональных сдвигов. Этот период продолжается 1—2 нед, но может затянуться до 2—3 мес.
Выделяют легкое, среднетяжелое и тяжелое течение заболевания, на долю последнего среди беременных больных приходится 12—32,6% случаев [Закиров И, 3., 1973]. Вирусный гепатит В по сравнению с вирусным гепатитом А отличается большей продолжительностью и тяжестью течения всех стадий болезни, включая преджелтушную и стадию реконвалесценции Гепатит А у беременных протекает преимущественно в среднетяжелой (у 57%) и легкой форме и не оказывает существенною влияния на течение и исход беременности. Гепатит В характеризуется более тяжелым течением. Среднетяжелые формы отмечаются у 84,8%, тяжелые— у 11,4% больных. У 10,3% больных гепатит В оказывает неблагоприятное влияние на течение и исход беременности [Фарбер Н А, Мартынов К. А, 1983, Фарбер Н. А, 1986]. И. Р. Дробинский (1972) указывает, что сывороточный гепатит среди больных беременных составляет 83,6%.
Основными признаками тяжелой формы являются поражение центральной нервной системы, резко выраженная желтуха, геморрагические явления, в том числе маточные кровотечения; печень имеет малые размеры или быстро уменьшается, селезенка не увеличена Стойкая брадикардия сменяется тахикардией Резко увеличен уровень аминотрансферазы (более 600 ед), альдолазы (более 35 ед.); имеют место высокое содержание α2— и γ-глобулинов, низкий уровень холестерина (2,3—0,8 ммоль/л), протромбина (40—50%), снижен показатель сулемовой пробы (до 1,2—0,7 мл). Примерно у 4—10% больных тяжелая форма вирусного гепатита может закончиться острым массивным некрозом печени и развитием злокачественного варианта болезни При злокачественном течении вирусного гепатита возможно развитие прекоматозного состояния и комы, у 3,8% больных, по данным И.3. Закирова (1973), развивается атрофия печени со смертельным исходом. Летальность у беременных в 3 и более раз выше, чем у небеременных По сводным данным В. Е Рычнева (1980), летальность среди беременных, больных вирусным гепатитом, колеблется от 2—4 до 15—20% в период эпидемий. Большая часть тяжелых форм и все летальные случаи приходятся на последний триместр беременности. В более благоприятных случаях возможно полное выздоровление, но чаще исходом тяжелой формы вирусного гепатита является хронический гепатит или цирроз печени.
К неблагоприятным факторам, отягощающим течение болезни, относятся запоздалая диагностика вирусного гепатита, поздняя госпитализация, тяжелый физический труд, психоэмоциональные переживания, лекарственная непереносимость, оперативные вмешательства (включая кесарево сечение), беременность в последние месяцы.
Безжелтушная форма вирусного гепатита характеризуется меньшей выраженностью клинической симптоматики, вялостью, недомоганием, общей слабостью, понижением аппетита, тошнотой, рвотой, болями в животе. Отсутствует гипербилирубинемия, увеличение уровня ферментов, частично нарушен пигментный обмен (потемнение мочи, особенно в конце продромального периода, кратковременное обесцвечивание кала). Безжелтушные формы встречаются почти столь же часто, как и желтушные (40%).
Субклиническая (латентная) форма не сопровождается клиническими проявлениями, но удается обнаружить ферментативные и реже другие лабораторные сдвиги. Обычно эта форма выявляется среди лиц, находившихся в контакте с заболевшими желтушной формой.
Безжелтушные и латентные формы имеют большое эпидемиологическое значение. Их исходы не отличаются от клинически выраженного вирусного гепатита.
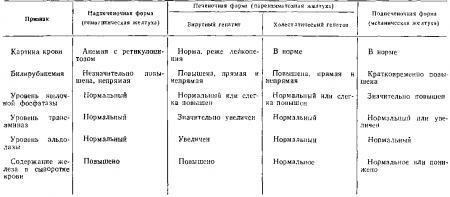
По данным Н А. Фарбера (1977), вирусный гепатит занимает основное место среди желтух у беременных (57,1%), реже встречаются различные заболевания печени, желчных путей и гемолитические анемии (16%), некоторые варианты патологии беременности (26,9%), например синдром острого жирового гепатоза беременных и более распространенный холестатический гепатоз беременных. В табл. 10 указаны основные дифференциально-диагностические признаки желтух.
Беременность не повышает восприимчивости к вирусному гепатиту, но в связи с частыми диагностическими и лечебными манипуляциями опасность возникновения этого заболевания у беременных возрастает: у них чаще обнаруживается австралийской антиген (до 77,4% в ранних стадиях гепатита).
Клиническое течение вирусного гепатита во время беременности остается в основном таким же, как вне беременности. При возникновении заболевания в поздние сроки беременности чаще развивается гепатодистрофия и болезнь переходит в хроническую форму.
Вирусный гепатит, как и другие болезни печени, оказывает неблагоприятное влияние на течение беременности и родов. Основным осложнением является недонашивание беременности, которое регистрируют у 17—30% больных женщин. Частота самопроизвольных выкидышей составляет в среднем 4%, преждевременных родов—14% (сводные статистические данные 60 авторов, по В. Е. Рычневу, 1980). Наблюдается отчетливая зависимость частоты осложнений от тяжести течения болезни. При легкой форме болезни Боткина преждевременное прерывание беременности наблюдается у 5,7—17% женщин, при средней тяжести —у 12,8—39,8%, при тяжелой —у 45,5—50% [Закиров И. 3.; 1973, Рычнев В. Е., 1980]. Самым опасным периодом является 7—8-й месяц беременности, когда почти у половины больных развиваются преждевременные роды. Беременность прерывается, как правило, в разгаре болезни, в первые 2—3 нед ее, особенно при поздней госпитализации.
Дифференциально-диагностические признаки желтух
В качестве непосредственной причины невынашивания указывают на холемию, действие вируса на плаценту, функцию яичников, плодные оболочки, общую интоксикацию организма, понижение свертываемости крови, нарушение обмена половых гормонов, цитотоксическое действие вируса, патоморфологические изменения в плаценте.
На продолжительность родов вирусный гепатит существенно не влияет. Наиболее частым осложнением родов и послеродового периода является маточное кровотечение, наблюдающееся у 3,5—23% женщин, больных острым гепатитом [Рычнев В. Е., 1980]. Причиной кровотечений являются гипопротромбинемия, изменение тромбопластической активности крови, гелеангиэктазии, снижение резистентности капилляров и др. Возникают и преимущественно гипотонические кровотечения, без выраженных нарушений гемостаза.
В послеродовом (и послеабортном) периоде ухудшение состояния наблюдается у многих женщин Прерывание беременности искусственное или самопроизвольное часто не улучшает здоровья больных; бывают даже смертельные исходы у женщин, у которых беременность прервалась самопроизвольно. И. 3. Закиров (1973) отмечает значительно большую частоту летальных исходов у таких женщин по сравнению с больными, которым беременность сохранили.
Кормление грудью не оказывает отрицательного влияния на родильниц; наоборот, оно способствует правильной инволюции органов в послеродовом периоде. Вирус гепатита с молоком матери ребенку не передается. Инфицирование через трещины сосков не исключается, но встречается редко, поэтому отказ от грудного вскармливания не оправдан [Фарбер Н. А, 1982; Krugman S , 1978].
У женщин, больных вирусным гепатитом, более чем в половине случаев дети рождаются недоношенными. Доношенные дети рождаются при легком течении, недоношенные — при среднетяжелой степени эпидемического гепатита.
При вирусном гепатите частой является мертворождаемость (13,5%), особенно при тяжелой форме, при которой она достигает 31,8% [Закиров И. 3., 1973]. Главной причиной перинатальной смертности является асфиксия плода и новорожденного, возникшая в результате интоксикации, резкого нарушения обмена веществ у матери, а также изменений маточно-плацентарного кровообращения. Перинатальная смертность при вирусном гепатите колеблется от 8 до 20—308%.
У 10—30% детей, рожденных женщинами, перенесшими во время беременности болезнь Боткина, наблюдаются отставание в общем развитии, предрасположенность к различным заболеваниям, отклонения в неврологическом статусе, развитии костно-мышечной системы.
Возможность передачи вирусною гепатита от матери ребенку интра- или постнатально полностью доказана. Заражение возникает в результате попадания крови на мацерированную кожу ребенка. Трансплацентарная передача вируса не доказана, хотя косвенные признаки свидетельствуют о такой возможности (повышение среднего уровня иммуноглобулина М в пуповинной крови, обнаружение в отдельных случаях австралийского антигена в печени новорожденного и др ).
Острый гепатит не является показанием для прерывания беременности. Эта необходимость возникает только при отсутствии эффекта от проводимого лечения. Н А. Фарбер (1970) и И. 3. Закиров (1973) считают, что при болезни Боткина не следует производить искусственное прерывание беременности независимо от срока при любом состоянии больной и любой степени тяжести гепатита, так как прекращение беременности в разгар заболевания не предотвращает рокового исхода и не предупреждает осложнений гепатита.
Профилактика вирусного гепатита у беременных заключается в надежной стерилизации инструментов, используемых в диагностических и лечебных целях. Беременным, находившимся в контакте с больными вирусным гепатитом, должен быть введен γ-глобулин.
Лечение вирусного гепатита у беременных основывается на тех же принципах, что и вне беременности [Фарбер Н. А., 1970]. При остром гепатите необходима госпитализация в инфекционную больницу. Режим требуется постельный, диета с высоким содержанием углеводов, нормальным количеством белков, повышенной калорийностью 12 560 кДж (3000 ккал). Белки ограничиваются только при тяжелом течении болезни с признаками азотемии Прием жиров не ограничен. Диету следует соблюдать и в последующие 6—12 мес Для улучшения метаболических процессов назначают комплекс витаминов В1, В2, С, ороговую, липоевую, пангамовую кислоты. Для облегчения зуда кожи применяют холестирамин. При тяжелом течении болезни показан преднизолон по 20—30 мг/сут. Предупреждение кровотечений у беременных достигается лечением основного заболевания с рациональным использованием средств, сокращающих матку.
Перенесенный вирусный гепатит оказывает неблагоприятное влияние на генеративную функцию женщины, вызывая нарушение менструального цикла, различные осложнения в течение последующих беременностей, бесплодие.
У женщин, перенесших вирусный гепатит во время беременности или в период лактации, чаще, чем у переболевших вне беременности, в отдаленные сроки после родов развиваются хронический гепатит, холецистит, холангит, реже (всего у 30%) наступает полное выздоровление [Фарбер Н. А., 1970; Рычнев В. Е., 1980]
После перенесенного вирусного гепатита женщины должны находиться под наблюдением врача-инфекциониста или гепатолога в течение 6—12 мес. В этот период они нуждаются в клиническом и биохимическом обследовании. Женщинам, перенесшим вирусный гепатит, рекомендуется в течение 1—2 лет воздержаться от гормональной контрацепции.