Большое практическое значение принадлежит рентгеновым лучам и в исследовании патологического заживления переломов. Сюда относятся так называемый неправильно сросшийся перелом, посттравматический синостоз, избыточная костная мозоль, асептический травматический некроз, ложный сустав, полное рассасывание костной ткани и пр.
С диагнозом неправильно сросшийся перелом рентгенолог должен быть крайне осторожен. Надо себе вообще точно уяснить принципы современного лечения переломов и конкретные задачи, которые перед собой ставит травматология в этом отношении.
Главное, чего добивается хирург-травматолог, — это полное восстановление функциональной деятельности поврежденной конечности. Оно достигается прочным сращением отломков костей, но вовсе не обязательно абсолютным возвратом к нормальной форме кости. Восстановление нормальной формы желательно и даже очень желательно, но отнюдь не обязательно. Иными словами, анатомическое излечение и функциональные результаты далеко не параллельны друг другу. Значительное смещение, например боковое, вполне совместимо с идеальным восстановлением функции сросшейся кости.
Наиболее практически важно восстановление осей над и под переломом. Пусть лучше и не будет полного контакта обоих фрагментов при боковом смещении, лишь бы не остался между ними угол. Отсутствие полного соприкосновения между отломками на худой конец только замедлит заживление перелома, но функциональный исход будет лучше. Значит, подчеркнем, что именно с осевым смещением даже малой степени не следует мириться, именно эта так называемая ангуляция требует тщательного исправления, осевые уклонения в наибольшей степени повинны в дальнейшем развитии в ближайших суставах посттравматических обезображивающих остеоартрозов. Для нижних конечностей, само собой разумеется, особенного внимания требует исправление смещений и по длиннику.
Таким образом, нередко на снимке неожиданно обнаруживается сравнительно большое смещение отломков, в то время как самый требовательный клиницист не имеет основания быть недовольным результатами репозиции. Строго говоря, мы лишь в редких случаях видим идеальную адаптацию отломков; как правило, обломки стоят хорошо только там, где они с самого начала и не были сильно смещены. При резких смещениях и наиболее испытанному хирургу редко удается добиться такого положения отломков, которое можно было бы и с рентгенологической точки зрения охарактеризовать как идеальное. Поэтому на неопытных исследователей и на больных рентгенограммы поставленных переломов часто производят невыгодное впечатление, и больным подобные снимки во избежание дополнительной иатрогенной психической травмы принципиально не должны быть показаны, по крайней мере без разъяснений.
Нужно быть очень осмотрительным с повторением репозиции. Опыт показывает, что в тех случаях, где некровавая репозиция не удается с первого же разу, она обычно не приводит к успеху и при повторных попытках: вина чаще лежит не на хирурге, а в интерпозиции мягких тканей или осколков между главными отломками или в других препятствиях, преодолимых лишь при оперативном вмешательстве. „Красивый” для глаза рентгенолога строго поперечный гладкий перелом диафиза наиболее неблагоприятен для консервативного лечения, для сопоставления и удержания отломков.
При больших смещениях отломков можно проследить на рентгенограммах, как в соответствии с законами трансформации меняется архитектоника кости. При неисправленном угловом смещении отломков костная мозоль появляется раньше внутри самого угла и здесь больше всего и сковывает отломки. Те части мозоли, которые непосредственно связывают корковый слой отломков и составляют их продолжения, все более уплотняются и принимают вид компактной кости: периферические же части мозоли, кнаружи от линии, соединяющей корковый слой, а также центральные, на месте костномозговой полости, рассасываются. Те продольные полосы коркового слоя, по которым проходят главные силовые линии, утолщаются и более резко выступают на снимках. Таким образом, кость принимает вид неправильного перегнутого, искривленного или сдавленного, или штыкообразного цилиндра (рис. 28).
Истинное представление о всех анатомических деталях плохо сросшегося перелома, о характере и степени невправленного смещения, об укорочении, о вторичных изменениях в кости дает, понятно, только рентгенологическое исследование; значение его для учета показаний к активному вмешательству и для выбора способа операции ясно без лишних слов.
При переломах рядом лежащих костей, которые сопровождаются значительным смещением отломков, нередко костная мозоль спаивает вместе четыре и больше отломков: образуются так называемые пост-травматические синостозы. Чаще всего это бывает при переломах предплечья, голени, ребер, реже — пястных и плюсневых костей. Синостоз может быть причиной ограничения функции, например предплечья, сильных болей и т. д. Клиническая диагностика синостоза не всегда легка; и тут решающее значение имеет рентгенологическое исследование, предоставляющее хирургу все необходимые сведения о форме, размерах, положении костной мозоли, доступах к ней и т. д.
Избыточная костная мозоль (рис. 29) — это чрезмерно разросшаяся пышная костная мозоль в виде неправильного веретена с причудливыми выростами, гребнями и шипами, окружающая отломки. Подобная мозоль встречается чаще всего на метафизарных концах длинных костей, в особенности в области шейки бедра, реже хирургической шейки плечевой кости и в области локтевого сустава. Главное значение для образования пышных мозолей имеет большое число широко раскинутых отломков и отслоение надяоетницы на большом протяжении; важны также большие кровоизлияния и присоединяющаяся при открытых переломах инфекция. Большая нерассасывающаяся костная мозоль вызывает обычно сильную боль и служит механическим препятствием, ограничивающим подвижность в близлежащем суставе.
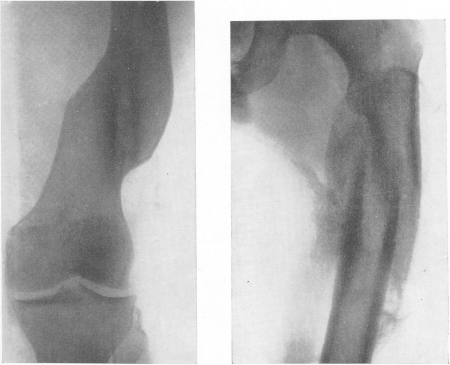
Рис. 28. Боковая костная мозоль со штыкообразной деформацией кости после перелома диафиза бедра. С боковым смещением отломков можно было бы мириться, неудовлетворительны значительное угловое смещение и особенно смещение по длиннику с укорочением. Рис. 29. Избыточная костная мозоль после открытого перелома диафиза бедренной кости.
Больные с избыточной костной мозолью (callus luxurians) нередко попадают к рентгенологу с диагнозом остеомы или даже злокачественного новообразования, вызванного травмой кости (рис. 30). Поэтому рентгенологическому исследованию здесь принадлежит большая роль. Дифференциальная диагностика основана на тех соображениях, что остеома имеет в отличие от избыточной костной мозоли правильную конфигурацию, резко ограниченные гладкие контуры и равномерный правильный рисунок. Саркома же или метастатическая злокачественная опухоль характеризуется большим разрушением кости, образованием дефекта, в то время как костная мозоль в: массе своей хорошо обызвествлена. Кроме того, при избыточной костной мозоли обычно имеется множество осколков с резко очерченными контурами в отличие от простого поперечного патологического перелома при новообразовании, проходящего через истонченный изъеденный опухолью корковый слой. Очень большие затруднения могут представлять те редкие случаи истинной саркомы, которые развиваются на почве избыточной костной мозоли. Иногда избыточная костная мозоль надолго, на многие годы сохраняет скорлупообразное строение и этим симулирует ту или иную кисту.
Значение асептического травматического некроза полностью оценено только в последние годы благодаря рентгенологии.
Омертвение костного отдела или изолированного травмой осколка в зоне повреждения становится явным после перелома лишь сравнительно поздно, самое раннее через несколько месяцев, только в периоде восстановления, которое этим самым осложняется или даже срывается.
При нормальных условиях довольно большие участки кости и какое-то количество костных осколков остаются на месте перелома полностью отрезанными от обычных источников артериального питания и иннервационных связей, они, как принято не очень удачно выражаться, девитализируются. В процессе образования мозоли все эти элементы обычно втягиваются в общий процесс восстановления, возобновляется прерванная иннервация, воссоздается через развивающиеся новые сосуды и анастомозы и кровообращение; частично лишенные питания мелкие участки костной ткани постепенно рассасываются и замедляются активными жизнеспособными тканями.
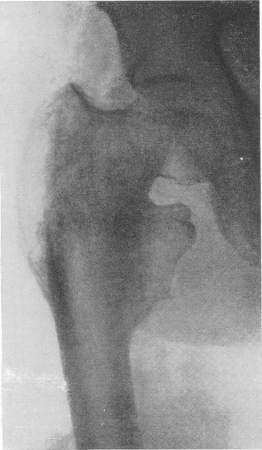
Рис. 30. Избыточная костная мозоль после заживления подвертельного перелома бедренной кости с варусной деформацией бедра, т.е. высоким стоянием большого вертела. С клинической стороны было высказано подозрение на опухолевый процесс.
Однако не столь уж редко омертвевшие костные элементы остаются бессосудистыми, аваскулярными, отрезанными от снабжения, и этим самым уподобляются своеобразным местным инородным телам, так сказать инородным телам внутреннего, органического происхождения. В силу еще не уточненных причин некоторые отделы скелета имеют определенное предрасположение к образованию некроза в связи с травмой. Чаще всего омертвевают при переломе шейки бедра бедренная головка, при поперечном переломе шейки таранной кости ее тело, а кпереди расположенная головка остается живой, медиальная часть ладьевидной кости запястья при поперечном ее переломе и т. д. Нетрудно усмотреть, что аваскулярный асептический некроз захватывает губчатые элементы костей, располагающиеся внутри суставов, покрытые на значительной поверхности хрящом. В результате неизбежно развивается длительно протекающий, прогрессирующий обезображивающий остеоартроз. Название „травматическая маляция”, которым пользуется ряд иностранных авторов, надо считать неудачным, неконкретным, и им пользоваться не рекомендуется.
Важное принципиальное значение имеют описанные в 1949 г. Компиром (Compere) совершенно аналогичные асептические травматические некрозы крупных осколков при переломах диафизов трубчатых костей, притом при переломах закрытых, не огнестрельного происхождения и не инфицированных. Это наблюдается при переломах бедра, большеберцовой кости, плеча, костей предплечья и других больших трубчатых костей.
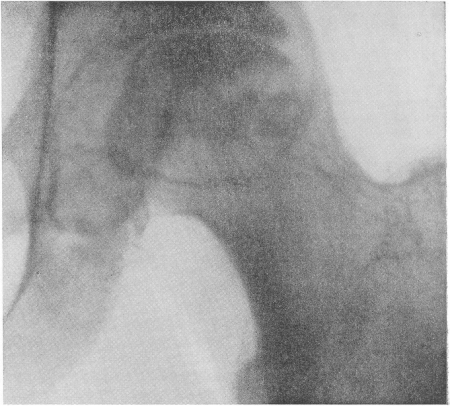
Рис. 31. Асептический некроз головки левой бедренной кости и начинающийся вторичный обезображивающий остеоартроз тазобедренного сустава, развившиеся у 40-летнего летчика после вправления бедра по поводу травматического вывиха в тазобедренном суставе. Клинически — сильные боли и ограничение функции, лишь недавно появившиеся и постепенно нарастающие.
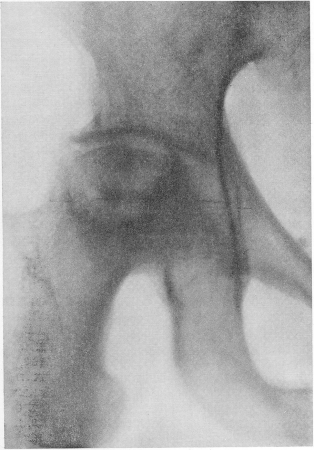
Рис. 32. Частичный асептический некроз головки правой бедренной кости у 50-летнего кузнеца через 2 года после тяжелой травмы, постепенно нараставшие, теперь сильнейшие боли. Свободное сгибание и разгибание, но резко ограниченные отведение и вращение бедра.
Обычно при этом структурный трабекулярный рисунок пораженного отдела смазан, не дифференцирован, компактное вещество сливается с губчатым, вся кость в пределах некроза становится однородно темной, иногда даже поразительно интенсивной, напоминающей металл.
Грубой рентгенологической ошибкой надо считать трактовку этой картины в качестве остеосклероза, так как под микроскопом истинного новообразования и уплотнения костного вещества, т. е. повышения количества костного вещества в единице объема, не бывает. На самом деле основной причиной нарастания контрастности между мертвой костью и ее живым окружением служит то обстоятельство, что в соседних костях продолжается жизнедеятельность, и в связи с гиперемией и иннервационными нарушениями развивается значительный остеопороз. Но вряд ли дело сводится только к этому фактору — уж слишком резка разница в интенсивности теней в мертвой и живой зонах и абсолютно затемнена некротическая ткань. Можно думать, что в повышении плотности тени в области некроза повинны еще какие-то физико-химические местные изменения в самом солевом составе костного вещества.
С клинико-рентгенологической точки зрения асептический травматический остеонекроз является серьезным осложнением. После перелома, как внутри-, так и внесуставного, наступает не обычное постепенное прогрессивное улучшение и излечение, а, наоборот, нарастающее ухудшение. При этом чем больше объем некроза, тем хуже течение и предсказание, тем безуспешнее обычно применяемые методы лечения. Сам по себе некротический очаг крупных размеров не способен рассосаться, он так же, как асептический, невоспалительный, не отторгается от материнской почвы и не секвестрируется. Этим самым поднимается вопрос о показаниях к специальным методам лечения, в первую очередь — о раннем оперативном удалении некротического очага, если только риск технически оправдывается. Впрочем, при некрозах диафизарных осколков ценой значительного промедления восстановительного периода все же может наступить и ассимиляция некроза. Мы также наблюдали восстановление живой кости после травматического некроза почти всей головки бедра, потребовавшее, правда, почти 5 лет усердного лечения. Значительный интерес представляет вопрос о профилактике некроза в связи с травмой скелета. Роль рентгенологического исследования для раннего и отличительного распознавания этого осложнения переломов, равно как и для динамического наблюдения и для всего клинического понимания его, ясна без дальнейших комментариев.
Ложный сустав, или псевдартроз, возникает преимущественно в тех случаях, когда вследствие нарушения целости сосудов прерывается питание концов отломков и на месте перелома наступают некрозы костей. Вероятно, здесь очень важен иннервационный фактор. Большую роль играют также широкое расхождение отломков при интерпозиции мышц, неправильное лечение, вторичная инфекция, некоторые общие заболевания и т.д. Псевдартроз является также обычным осложнением при ряде патологических переломов. При обычных травматических переломах наиболее частым осложнением является несращение с образованием ложного сустава в ладьевидной кости кисти, а затем и в шейке бедра. Подчеркнем, что ложные суставы крайне редки в детском и юношеском возрастах.
Диагностика ложного сустава имеет большое практическое значение, так как присутствие его показывает, что обычное излечение исключается, — кто ставит при обычных травматических переломах длинных трубчатых костей диагноз псевцартроза, тот вместе с этим ставит в принципе показания к оперативному вмешательству. Для клинициста распознавание этого осложнения перелома не всегда бывает легким, в особенности шатка клиническая диагностика при псевдартрозе вблизи истинных суставов, при псевдартрозе мелких костей, а также при поражении одной из костей голени или предплечья, когда другая кость сохранила целость.
Нам пришлось рентгенологически исследовать область левого локтевого сустава у одного 70-летнего отставного военного в связи со свежим ушибом этой области, и неожиданно был обнаружен пышный псевдартроз плечевой кости на уровне 4—5 см проксимальнее сустава, развившийся после ранения 48 лет назад.
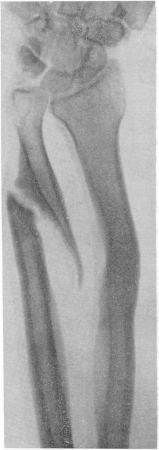
Рис. 33. Ложный сустав локтевой кости с деформацией лучевой кости после плохо леченного перелома предплечья.
Рентгенодиагностика ложного сустава (рис. 33, 118 и 119) имеет решающее значение. Основным и наиболее достоверным симптомом псевдартроза на снимках является закрытие конца костномозгового канала пластинкой компактного вещества — продуктом эндостальной мозоли.
Гомогенная тень кортикального слоя с одной стороны костномозгового канала, с одного полуцилиндра кости, непрерывной линией переходит на конце отломка на другую сторону канала, на прилегающий другой полуцилиндр, замыкая отверстие канала. На уровне ложного сустава, следовательно, костномозговая полость со стороны каждого отломка преграждена. В свежих случаях наиболее часто встречающегося так называемого интерпозиционного псевдартроза, когда концы отломков еще связаны фиброзной тканью, они слегка заостряются, их контуры сглаживаются, все неровности и зазубрины линии перелома исчезают; обнаруживается небольшой остеопороз, всякие следы костной мозоли отсутствуют.
В застарелых же случаях псевдартроза, протекающих не менее б—8 месяцев, особенно при диафизарных переломах, развивается нечто, напоминающее „новый сустав” со всеми элементами обычного сустава — гладкими пришлифованными хрящевыми поверхностями костных концов, сумкой и даже жидкостью наподобие синовиальной. Отломки укорачиваются и закругляются, их поверхностные части уплотняются и принимают вид толстого компактного слоя.
Один из концов расширяется блюдцеобразно и становится как бы суставной впадиной, другой конец принимает форму правильной суставной головки, „суставная щель”, т. е. соединительнотканная или хрящевая выстилка и щель между ними, на снимках широко зияет. Остеопороз костей при этом обыкновенно отсутствует.
В литературе имеются расхождения во мнениях и несогласованность в отличительном понимании псевдартроза и неоартроза. Под названием нового сустава — неоартроза — следует подразумевать только образовавшееся на необычном месте вблизи нормального сустава патологическое сочленение, одним из элементов которого является нормально преформированный эпифиз, например суставная головка. Неоартроз возникает чаще всего в результате длительного и стойкого смещения суставной головки из нормальной впадины во вторично образовавшуюся впадину вследствие любого врожденного, травматического, воспалительного и деструктивного поражения сустава. Таким образом, сустав на месте несросшегося диафизарного перелома, как бы он ни уподобился нормальному, не должен именоваться неоартрозом, а остается лишь псевдартрозом, пусть и высокодифференцированным. Неоартроз — это всегда по сравнению с нормальным суставом функционально неполноценное соединение костей.
Так называемый болтающийся ложный сустав характеризуется очень значительным расстоянием между отломками, которые имеют неправильно заостренную форму, иногда с шипами на концах, и обычно резко атрофированы. Более правильно было бы здесь обозначение изъян, дефект кости, а вовсе не „ложный сустав”. Таким образом, дифференциальная диагностика между свежим переломом и ложным суставом на основании этих рентгенологических симптомов, да и всей клинической картины не представляет никаких затруднений (рис. 34).
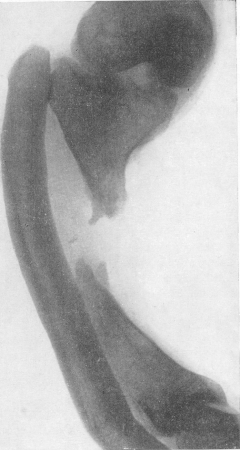
Рис. 34. К дифференциальной диагностике ложного сустава. Значительный изъян костной ткани в средней трети большеберцовой кости у 24-летней женщины после перенесенного в пятилетнем возрасте остеомиелита большеберцовой кости. Резкая деформация голени. Мощная гипертрофия малоберцовой кости с высоким ее стоянием.
Редким осложнением перелома является так называемый травматический массивный остеолиз — полное рассасывание костной ткани в зоне поражения („исчезающие кости”, „фантомная кость”). У совершенно здоровых в остальном людей, преимущественно в детском, юношеском и молодом возрасте после ничем не примечательного перелома неожиданно может произойти полное прогрессирующее рассасывание обширных отделов кости. Это чаще наблюдается в плоских костях свода черепа и лицевых костях, в области плечевого пояса (ключица, лопатка, проксимальный конец плеча) или таза (подвздошная и седалищная кости, одна половина крестца, проксимальный конец бедра). Обычными методами клинического, лабораторного и биохимического исследований не удается выявить никаких уклонений от нормы. В частности, нет никаких неврологических, нейротрофических симптомов. Это рассасывание кости после перелома само по себе не сопровождается никакими болями. В результате остается крупный стойкий изъян кости с соответствующей деформацией, патологической подвижностью, разболтанностью и выпадением опорно-двигательной функции. Кожа и мягкие ткани особых изменений не представляют.
Гистологически определяется картина полного рассасывания костной ткани без ее замещения или же в сочетании с образованием фиброзной ткани и множества тонкостенных полостей, наполненных лимфой, несомненно неопухолевого доброкачественного характера.
Этот удивительный процесс травматического массивного остеолиза дает отчетливую рентгенологическую картину полного, бесследного исчезновения кости. В покровных костях мозгового черепа обширные правильные округлые дефекты окаймлены четкими контурами. Мы наблюдали подобный случай (опубликованный Э. Ф. Ротермелем) исчезновения всей центральной части ключицы, с заостренными ее эпифизарными концами, после самого банального ее перелома, без последующего восстановления костного вещества. В другом нашем случае имел место массивный остеолиз нижней челюсти у молодой женщины — полностью рассосались сперва одна, а потом и другая половина тела кости, с последующим исчезновением подбородка, без болей, без биохимических сдвигов, причем процесс прогрессирующей невоспалительной деструкции протекал очень быстро во время беременности.
Дифференциальная диагностика не так трудна, практически исключить неврогенную остеопатию при сирингомиелии и сухотке спинного мозга, ксантомагоз, эозинофильную гранулему, а также злокачественную опухоль просто.
Причина этого осложнения костной травмы остается загадкой. По-видимому, массивный остеолиз может возникнуть и без предшествующей травмы. Такой убедительный случай самопроизвольного прогрессирующего остеолиза костей голени без явных неврологических нарушений описан в 1957 г. 3. В. Базилевской.