На основе анализа 272 амбулаторных больных с различными формами течения шизофрении изучена распространенность и характер экстрапирамидных нарушений при терапии традиционными и атипичными антипсихотиками. У 117 больных шизофренией изучена эффективность и безопасность миорелаксантов центрального действия — тизанидина и толперизона в сравнении с тригексифенидилом в коррекции экстрапирамидных нейролептических расстройств. Исследование показало, что миорелаксанты центрального действия — тизанидин и толперизон являются эффективными и безопасными препаратами для коррекции острых и подострых экстрапирамидных нейролептических расстройств и выявило различия в спектре их терапевтической активности.
Вызываемые антипсихотиками экстрапирамидные расстройства (ЭР) и применяемые в настоящее время методы их коррекции с использованием холинолитических препаратов центрального действия (ЦХЛ) широко освещены в литературе 60-х-80-х годов XX века (Авруцкий Г. Я., Гурович И. Я., Громова В. В., 1974). Основным недостатком ЦХЛ является их низкий уровень безопасности, возможность формирования лекарственной зависимости и неблагоприятные лекарственные взаимодействия (Малин Д. И., 2005; Мосолов С. Н., 1996; Федорова Н. В., Ветохина Т. Н. 2006) а так же отрицательное влияние на когнитивные функции у больных шизофренией (Кабанов С. О., 2007; Кабанов С. О., Мосолов С. Н., Сулимов Г. Ю., 2002; Broekma W., Groot L, Harten P., 2007).
Проблема ЭР остается актуальной и при терапии традиционными антипсихотиками (ТАП), так и антипсихотиками II поколения или атипичными антипсихотиками (ААП). До 40% пациентов психиатрических больниц Евросоюза, получающих атипичные антипсихотики ААП, одновременно получают и ЦХЛ (Broekma W., Groot I., Harten R, 2007). При лечении ААП возможно развитие таких тяжелых осложнений как, поздние дискинезии и злокачественный нейролептический синдром (Ahahth J., Parameswaran S., Gunatiake S., et all., 2004). Следует отметить, что имеющиеся в литературе оценки факторов риска и описания спектра клинических проявлений ЭР при терапии атипичными антипсихотиками достаточно противоречивы, что свидетельствует об обоснованности дальнейших исследований в данном направлении (Broekma W., Groot I., Harten P, 2007).
Одним из перспективных вариантов коррекции ЭР представляется применение миорелаксантов центрального действия (МЦД) -тизанидина и толперизона, которые в настоящее время используются преимущественно в неврологической практике для лечения спастичности центрального генеза. Миорелаксирующий эффект данных препаратов связан с ингибированием полисинаптической передачи в головном и спинном мозгу вследствие антагонизма к NMDA-рецепторам, что исключает возможность обострения психопатологических расстройств у больных шизофренией [7]. По данным ряда рандомизированных контролируемых исследований, обобщенным в обзоре (Kamen L., 2009), выраженность действия тизанидина (сирдалуда) на мышечную спастичность центрального генеза сопоставима с выраженностью эффекта диазепама. Тизанидин переносится лучше, чем диазепам, поскольку он не снижает силу произвольных мышечных сокращений. Выраженность антиспастического действия тизанидина при различных неврологических заболеваниях убедительно доказана во многих исследованиях (Шостак Н. А., 2005; Широков Е. А., 2004; Kamen L., 2009). Кроме того, тизанидин обладает гипногенным, общеседативным и анксиолитическим эффектами (Воробьева О. В., 2007; Malanga G., 2002), что позволяет ожидать позитивного воздействия терапии данным препаратом на симптомы тревоги, часто ассоциированные с ЭР.
Целью исследования явилась оценка распространенности и описание особенностей клинических проявлений ЭР, возникающих в процессе современной антипсихотической терапии больных шизофренией на этапе амбулаторной психиатрической помощи и изучение клинической эффективности и безопасности миорелаксантов центрального действия — тизанидина и толперизона в коррекции острых и подострых экстрапирамидных нейролептических расстройств.
Материал и методы исследования
Обследование и лечение больных осуществлялось в течение 2007-2009 гг на базе диспансерного отделения № 1 Государственного учреждения здравоохранения «Воронежский областной клинический психоневрологический диспансер». Для решения поставленных задач исследование было выполнено в форме двух фрагментов.
Первый фрагмент представлял собой исследование распространенности и выраженности ЭР у пациентов группы диспансерного наблюдения с диагнозом шизофрении, получающих постоянную поддерживающую терапию ТАП и ААП. В данном этапе исследования приняли участие 272 больных с различными формами шизофрении. Пациентам проводилось однократное обследование с использованием клинико — психопатологического метода, шкалы оценки выраженности психопатологических расстройств BPRS (Brief Psychiatric Rating Scale) и стандартизированных шкал оценки выраженности ЭР — шкалы Симпсона — Ангуса (далее -SAS), Extrapyramidal Symptoms Rating Scale (далее — ESRS) BAS). Диагностика ЭР осуществлялась по критериям DSM-IV. Наличие ЭР констатировалось при следующих значениях показателей стандартизированных шкал: общий балл SAS (далее — SASsum) > 3, общий балл ESRS (далее — ESRSsum) > 11 и (или) глобальная оценка по BAS (далее — Bglob) ≥ 3. Наличие факторов риска ЭР и связанных с ЭР проблем комплаенса определялось в ходе клинического обследования и анализа медицинской документации. Оценка переносимости корректоров ЭР проводилась путем опроса по субъективной 4 — балльной шкале, где 0 — отличная переносимость, а 3 — плохая переносимость. Использовались следующие критерии включения:
- диагноз шизофрении установлен в соответствии с критериями МКБ-10;
- пациент на момент обследования получает фармакотерапию хотя бы одним антипсихотиком;
- выраженность психопатологических расстройств, требующих назначения антипсихотиков варьировалась от 18 до 30 баллов по шкале BPRS<30;
- возраст больных составлял от 18 и до 65 лет;
- возможность личного обследования при очередном посещении диспансера;
- наличие информированного согласия на участие в исследовании.
Исключались пациенты с нарушениями контакта, не позволяющими провести обследование с использованием стандартизированных шкал оценки выраженности ЭР, с очаговой неврологической симптоматикой, эпилепсией или текущим неврологическим заболеванием, с тяжелыми соматическими заболеваниями в стадии декомпенсации.
Второй фрагмент работы представлял собой открытое проспективное рандомизированное сравнительное исследование эффективности и безопасности коррекции ЭР у пациентов амбулаторной психиатрической службы с применением тригексифенидила, тизанидина и толперизона. В исследовании приняли участие 117 амбулаторных больных параноидной шизофренией с неполными ремиссиями, отвечавших приведенным выше критериям включения и исключения, имевших достаточно выраженные ЭР (SASsum>3, ESRSsum>ll и (или) Bglob>3), соответствующие критериям акатизии, паркинсонизма или смешанного экстрапирамидного синдрома. Пациенты рандомизировались в 3 группы, однородные по клинико -демографическим характеристикам, значениям общего балла BPRS и выраженности ЭР.
- группа (активный контроль, n=39) — получали тригексифенидил (циклодол) в дозах, зависящих от SASsum: SASsum 4-8 баллов -2 мг\сут в 1 прием, SASsum 9-13 баллов — 4 мг\сут в 2 приема, SASsum >13 баллов — 6 мг\сут в 3 приема
- группа (терапевтическая, n=39) — получали толперизон в дозах, зависящих от SASsum: SASsum 4-8 баллов — 50 мг\сут в 1 прием, SASsum 9-13 баллов — 100 мг\сут в 2 приема, SASsum >13 баллов -150 мг\сут в 3 приема. Ранее назначенные корректоры ЭР одномоментно отменялись.
- группа (терапевтическая, n=39) — получали тизанидин в дозах, зависящих от SASsum: SASsum 4-8 баллов — 2 мг\сут в 1 прием, SASsum 9-13 баллов — 4 мг\сут в 2 приема, SASsum >13 баллов -6 мг\сут в 3 приема. Ранее назначенные корректоры ЭР одномоментно отменялись.
Длительность терапии антипаркинсоническими корректорами во всех группах исследования составила 2 месяца. В ходе исследования не допускалось изменение дозировок нейролептиков, за исключением снижения дозы клозапина при появлении выраженной сонливости. Оценка выраженности ЭР проводилась до начала терапии (ДО), на второй день лечения (Д2), на 30й (Д30) и 60й (Д60) дни терапии. Оценка состояния функций внимания с использованием корректурной пробы по Бурдону (далее — КП) проводилась на ДО и Д60, оценка выраженности психопатологических расстройств по шкале BPRS — на ДО, Д30 и Д60, оценка субъективной переносимости корректоров ЭР — на Д60. При появлении жалоб на кожный зуд, неприятный вкус во рту, стойкую тошноту, изменения цвета кожи и склер пациенты направлялись на биохимический анализ крови. Исключению подлежали пациенты, у которых в ходе исследования отмечалось обострение психопатологических расстройств с оценкой по шкале BPRS ≥ 30 баллов, появлялись суицидальная настроенность или агрессивные тенденции, нарушения со стороны соматической сферы нестабильность артериального давления, пульса, повышение активности трансаминаз.
Исследование завершили 109 пациентов. Из 8 выбывших больных 6 (4 в 1-й группе, 1 во 2-й группе, 1 в 3-й группе) выбыли в связи с обострением психотических расстройств, 1 — в связи с незапланированным отъездом, 1 — в связи с отказом от дальнейшего участия. Случаев выбывания пациентов в связи с побочными действиями препаратов не было.
Статистическая обработка результатов проводилась с помощью лицензионного пакета статистических программ STATISTICS 6.0. for Windows. Применялись стандартные методы описательной статистики (определение выборочного среднего и его ошибки), а также параметрические и непараметрические методы оценки достоверности различий. В качестве дискриминирующего уровня достоверности для всех изучавшихся различий использовался 95% доверительный интервал, общепринятый в медицинской статистике.
Результаты исследования
Состав антипсихотической терапии в выборке первого фрагмента исследования был достаточно гетерогенным — пациенты получали ТАП 12 наименований и ААП 7 наименований. Монотерапию психотропными средствами получали 24,9% больных, комбинированную психофармакотерапию — 75,1%. При анализе взаимосвязей назначения ААП, клинических и демографических характеристик больных было установлено, что ААП преимущественно назначались пациентам моложе 45 лет, со стажем наблюдения у психиатра менее 5 лет, с резидуально — органическим фоном и (или) выраженными ЭР в анамнезе. Общая частота ЭР при терапии ТАП составила 69,7%, на фоне терапии ААП — 35,7%.
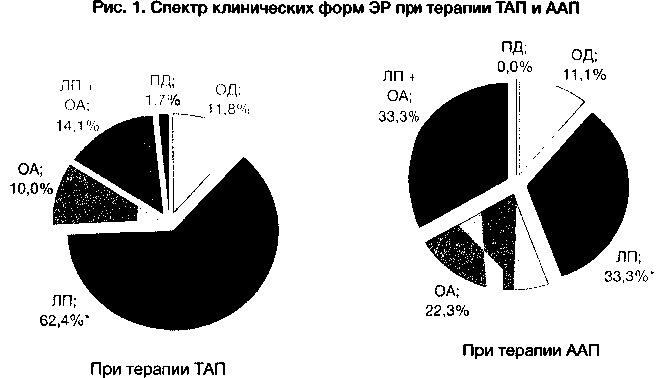
Обозначения: ОД — острая дистония, ЛП — лекарственный паркинсонизм, ОА-острая акатизия, ЛП + ОА — смешанный экстрапирамидный синдром, ПД -поздняя дискинезия, * — достоверные (р<0,05) различия в частоте форм ЭР
Как видно из представленных на рисунке 1 данных, спектр клинических проявлений ЭР при терапии ТАП и ААП отличался — при терапии ТАП основной формой ЭР был ЛП, а при терапии ААП чаще всего отмечались ОА и смешанный экстрапирамидный синдром.
Данные о частоте отказов от лечения, в зависимости от наличия либо отсутствия ЭР и терапии ТАП либо ААП отражены на рисунке 2.
Как видно из представленных на рисунке 2 данных, наличие ЭР при терапии как «традиционными», так и «атипичными» нейролептиками вело к достоверному росту частоты отказов от лечения.
Субъективные оценки переносимости наиболее часто назначавшегося в выборке исследования корректора ЭР — тригексифенидила (циклодол) представлены на рисунке 3.

Рис. 2. Частота отказов от лечения у пациентов, получавших ТАП либо ААП, в зависимости от наличия либо отсутствия ЭР
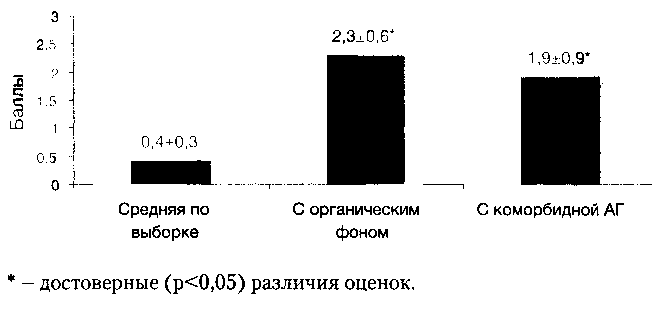
Рис. 3. Субъективная оценка переносимости тригексифенидила по выборке исследования в целом, пациентами с резидуапьно — органическим фоном и пациентами с коморбидной артериальной гипертензией (АГ)
Как видно из представленных на рисунке 3 данных, большинство пациентов с ЭР хорошо переносят тригексифенидил, однако, пациенты с такими факторами риска ЭР, как резидуально — органический фон и коморбидная артериальная гипертензия, переносят его достоверно хуже.
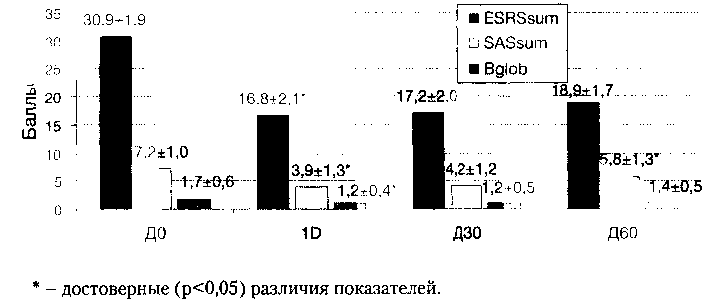
В ходе сравнительного исследования эффективности и безопасности тригексифенидила, толперизона и тизанидина было установлено, что тригексифенидил проявлял выраженный и быстро развивающийся антипаркинсонический эффект. В то же время, эффект тригексифенидила был недостаточно устойчивым — на Д60 отмечался достоверный рост показателя SASsum и тенденция к росту показателей ESRSsum, Bglob, не достигавшая статистической значимости. Клинически тригексифенидил вызывал быстрое, стойкое и выраженное улучшение состояния пациентов с ЛП, в то время как положительная динамика у пациентов с ОА была менее выраженной и имела тенденцию к «ускользанию» эффекта. Динамика показателей ESRSsum, SASsum и Bglob у пациентов группы активного контроля отражена на рисунке 4.
Как видно из представленных на рисунке 4 данных, к Д60 показатель ESRSsum снизился на 38,8% от значения на ДО, показатель SASsum — на 19,4%, показатель Bglob — на 17,6%.
Статистически достоверной динамики показателей коррекционной пробы (КП) и общего балла шкалы BPRS у пациентов группы активного контроля в целом выявлено не было. Однако, отмечалась тенденция к росту общего балла шкалы BPRS в интервале ДО -Д30 (Д0-17,5± 1,2 балла, Д30-18,7±1,6 баллов), не достигавшая статистической значимости. Клинически данной тенденции соответствовали жалобы на неопределенное беспокойство с усилением «наплывов» мыслей, а иногда и ощущения их «открытости», более выраженные в вечернее время, сопровождавшиеся затрудненным засыпанием. Кроме того, у пациентов с резидуально — органическим фоном и у пациентов, получавших ААП, на фоне коррекции ЭР тригексифенидилом отмечался достоверный (р<0,05) рост числа ошибок в КП, что отражено на рисунке 5.
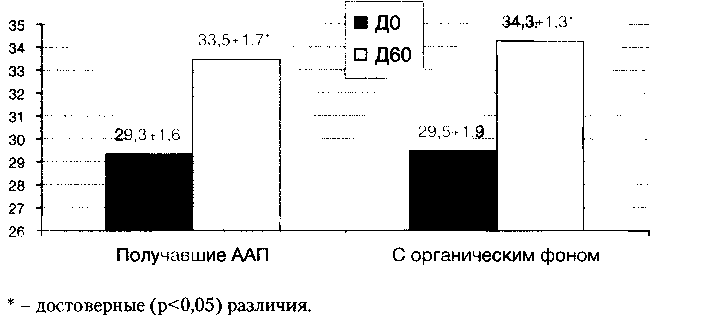
Рис. 5. Динамика числа ошибок в КП у пациентов группы активного контроля с резидуально — органическим фоном и у пациентов той же группы, получавших ААП
Средняя субъективная оценка переносимости тригексифенидила у пациентов с резидуально — органическим фоном со стороны ЦНС достоверно отличалась от средней по группе и соответствовала «удовлетворительной» или «плохой» переносимости. Соответствующие данные представлены на рисунке 6.
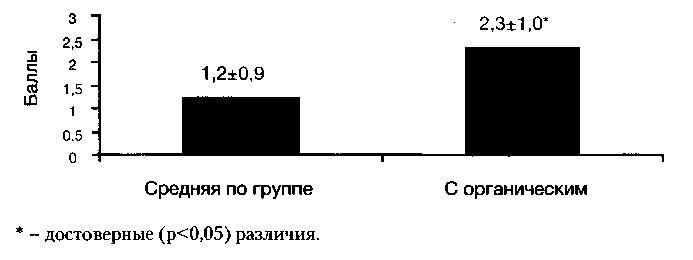
Рис. 6. Субъективная оценка переносимости тригексифенидила в группе активного контроля в целом и у пациентов с резидуально — органическим фоном
Нежелательные лекарственные реакции (далее — НЛР) отмечались у 35,9% пациентов, получавших тригексифенидил, при этом, 71,4% от общего числа случаев НЛР отмечалось у пациентов с резидуально — органическим фоном. В 64,3% отмечались НЛР со стороны психического состояния (возбуждение, тревога, затрудненное засыпание), в 36,7% — со стороны сомато — вегетативной сферы (тахикардия, сухость во рту, запор). К НЛР следует отнести и выявленное при анализе показателей КП отрицательное действие тригексифенидила на функции внимания.
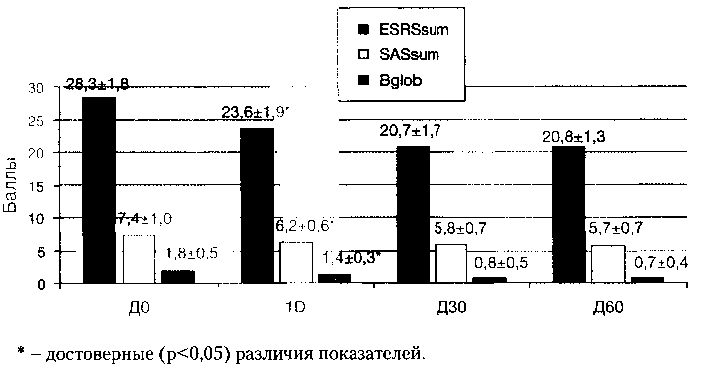
Эффект толперизона развивался значительно медленнее, чем эффект тригексифенидила, однако, был несколько более устойчивым. Клинически толперизон незначительно облегчал состояние больных с ЛП и вызывал выраженное, сопоставимое (при длительной терапии) с тригексифенидилом улучшение состояния больных с ОА. Динамика показателей ESRSsum, SASsum и Bglob у пациентов, получавших толперизон, отражена на рисунке 7.
Как видно из представленных на рисунке 7 данных, к Д60 на фоне приема толперизона показатель ESRSsum снизился на 26,5% от значения на ДО, показатель SASsum — на 23,0%, показатель Bglob -на 61,1%. Обращает на себя внимание малая выраженность динамики показателей на второй день лечения (ESRSsum — снижение на 16,7%, SASsum — на 16,2%), что говорит о более медленном, чем у тригексифенидила, развитии эффекта толперизона.
Статистически достоверной динамики показателей КП ни у пациентов 2 группы в целом, ни у пациентов с резидуально — органическим фоном, ни у пациентов, получавших ААП, выявлено не было, что говорит об отсутствии у толперизона отрицательного действия на функцию внимания.
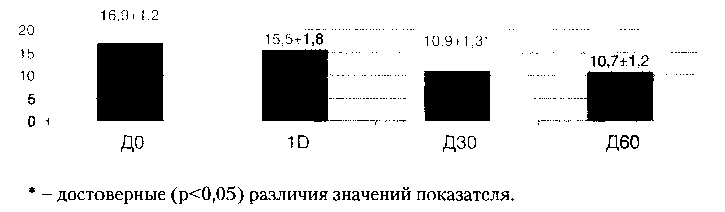
Динамика общего балла шкалы BPRS у пациентов, получавших толперизон, отражена на рисунке 8. Как видно из представленных на Рис. 8 данных, у пациентов, получавших толперизон, к Д30 отмечалась тенденция к снижению общего балла шкалы BPRS, которая к Д60 становилась статистически значимой (р<0,05). В интервале ДО — Д60 снижение общего балла шкалы BPRS составило 20,9% от исходного значения. Клинически данной динамике соответствовало уменьшение тревоги, аффективной напряженности, озлобленности, урежение «наплывов мыслей», уменьшение выраженности нарушений засыпания, ассоциированных с ЭР в форме ОА. Это позволяет говорить о наличии у толперизона отчетливого анксиолитического действия.
Средняя субъективная оценка переносимости толперизона у пациентов с резидуально — органическим фоном и у пациентов 2 группы в целом достоверно не отличалась и соответствовала «отличной» или «хорошей» переносимости. Соответствующие данные представлены на рисунке 9.
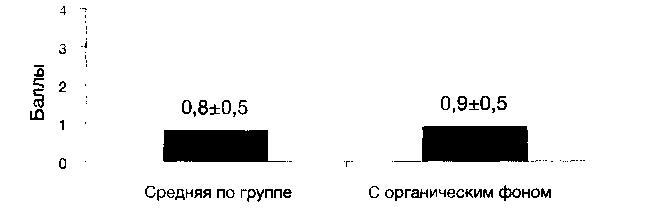
Рис. 9. Субъективная оценка переносимости толперизона у пациентов 2 группы в целом и у пациентов с резидуально — органическим фоном
НЛР отмечались всего у 25,6% пациентов, получавших толперизон, при этом, на долю пациентов с резидуально — органическим фоном приходилось лишь 40,0% случаев НЛР. Наиболее частой НЛР было головокружение, в единичных случаях отмечались тошнота и боли в эпигастрии. Это свидетельствует о большей безопасности толперизона в сравнении с тригексифенидилом, а также об отсутствии тенденции к накоплению НЛР у пациентов с резидуально -органическим фоном.
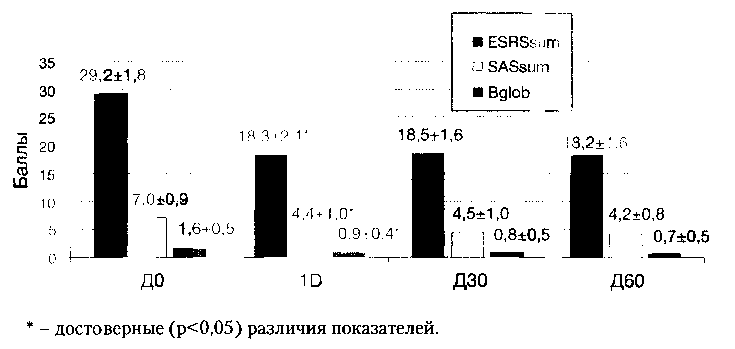
Антипаркинсонический эффект тизанидина по быстроте развития и выраженности был сопоставим с эффектом тригексифенидила. Клинически тизанидин в равной мере облегчал состояние пациентов с ЛП и пациентов с ОА. Динамика показателей ESRSsum, SASsum и Bglob у пациентов, получавших тизанидин, отражена на рисунке 10.
Как видно из представленных на Рис. 10 данных, к Д60 на фоне приема тизанидина показатель ESRSsum снизился на 37,7% от значения на ДО, показатель SASsum — на 25,7%, показатель Bglob -на 56,3%, что сопоставимо с динамикой соответствующих показателей в группе активного контроля. На второй день терапии снижение соответствующих показателей составило: ESRSsum -37,3%, SASsum — 22,9%, Bglob — 43,8%, что свидетельствует о быстром (в отличие от толперизона) развитии антипаркинсонического эффекта тизанидина.
Статистически достоверной динамики показателей КП ни у пациентов 3 группы в целом, ни у пациентов с резидуально — органическим фоном, ни у пациентов, получавших ААП, выявлено не было, что говорит об отсутствии у тизанидина отрицательного действия на функции внимания.
Как видно из представленных на рисунке 11 данных, уже на вторые сутки приема тизанидина отмечалась тенденция к снижению общей выраженности психопатологических расстройств по шкале BPRS на 8,3% от исходного. На Д30 отмечалось уже статистически достоверное (р<0,05) снижение общего балла шкалы BPRS на 35,5% от исходного, сохранявшееся и на Д60. Клинически данной динамике соответствовало влияние препарата на ассоциированную с ОА тревогу — пациенты отмечали значительное уменьшение беспокойства, улучшение засыпания, урежение «наплывов мыслей» неприятного содержания. Таким образом, тизанидин проявлял анксиолитический эффект, более выраженный, чем аналогичный эффект толперизона.
Средняя субъективная оценка переносимости тизанидина у пациентов с резидуально — органическим фоном и у пациентов 3 группы в целом достоверно не отличалась и соответствовала «хорошей» переносимости. Соответствующие данные представлены на рисунке 12.
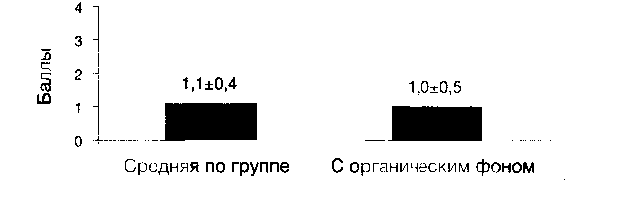
Рис. 12. Субъективная оценка переносимости тизанидина у пациентов 3 группы в целом и у пациентов с резидуально — органическим фоном
НЛР отмечались у 41,0% пациентов, получавших тизанидин, при этом, на долю пациентов с резидуально — органическим фоном приходилось лишь 37,5% случаев НЛР. Наиболее частыми НЛР были общая слабость и сонливость в дневное время; в единичных случаях отмечались головокружение, сухость во рту и незначительно выраженная артериальная гипотензия. Это свидетельствует о большей безопасности тизанидина в сравнении с тригексифенидилом (за счет отсутствия избыточного стимулирующего эффекта и негативного действия на функции внимания), а также об отсутствии тенденции к накоплению НЛР у пациентов с резидуально — органическим фоном.
Заключение
Как показали результаты проведенного исследования, экстрапирамидные побочные эффекты антипсихотической терапии обнаруживаются у большинства больных шизофренией на этапе амбулаторной терапии.
Они существенно затрудняют лечение заболевания и являются одной из причин отказа от проводимой терапии. Общая частота экстрапирамидных расстройств при терапии ТАП составяет 69,7%, при назначении ААП она существенно ниже — 35,7%. Спектр клинических проявлений экстрапирамидных расстройств при терапии ТАП и ААП также отличался. При терапии ТАП основной формой экстрапирамидных нарушений был паркинсонизм, а при терапии ААП чаще всего отмечались острая акатизия и смешанный экстрапирамидный синдром.
Исследование показало, что миорелаксанты центрального действия тизанидин и толперизон являются эффективными и безопасными средствами коррекции острых и подострых экстрапирамидных нейролептических расстройств, при этом выявлены различия в спектре терапевтической активности этих препаратов. Так, тизанидин по быстроте развития клинического эффекта и выраженности влияния на симптомы нейролептического паркинсонизма и острой акатизии сопоставим с тригексифенидилом (циклодолом). Толперизон уступает тригексифенидилу (циклодолу) при купировании симптомов нейролептического паркинсонизма, но, в то же время, обладает равной активностью при купировании острой акатизии. Важно отметить, что миорелаксанты центрального действия тизанидин и толперизон, в отличие от тригексифенидила (циклодола), обладают большей безопасностью и лучшей переносимостью. При этом они обнаруживают отчетливое анксиолитическое действие, не оказывают отрицательного влияния на функции внимания и не обладают аддиктивным потенциалом.
Выявленные различия в спектре терапевтической активности миорелаксантов центрального действия- тизанидина и толпери-зона позволяют выработать дифференцированные показания к их назначению для коррекции экстрапирамидных нейролептических расстройств у больных шизофренией в зависимости от остроты и формы их клинических проявлений.
Литература
- Авруцкий Г.Я., Гурович И. Я., Громова В. В. Фармакотерапия психических заболеваний. -М.; Медицина, 1974. -470 с.
- Воробьева О. В. Возможности альфа 2-адренергических агонистов в лечении миофасциальной боли//Русский медицинский журнал, 2007, Т.15, № 5, с. 16-21.
- Кабанов С. О. Сравнительная оценка влияния антипсихотической терапии на когнитивные нарушения у больных параноидной шизофрении: Афтореф. дисс. на соискание ученой степени к. м.н. — М., 2007, с. 24.
- Кабанов С. О., Мосолов С. Н., Сулимов Г. Ю. Коррекция нейрокогнитивного дефицита у больных шизофренией при длительной антипсихотической терапии//Новые достижения в терапии психических заболеваний/Под ред. Проф. С. Н. Мосолова. — М.: ЗАО Бином, 2002, с. 110-126.
- Малин Д. И. Побочное действие психотропных средств. — М.: Вузовская книга, 2000, с. 208.
- Мосолов С. Н. Основы психофармакотерапии. — М.: Восток, 1996, с. 228.
- Регистр лекарственных средств России. Энциклопедия лекарств. Изд-у 8. — М.: РЛС, 2001. с. 554,6698,858.
- Федорова Н. В., Ветохина Т. Н. Диагностика и лечение нейролептических экстрапира-мидных синдромов: Учебно-методическое пособие. — М.: РМАПО, 2006, с. 12.
- Шостак Н.А. Роль миорелаксантов при ревматических заболеваниях//Русский Медицинский Журнал, 2005, Т. 13, № 8, с. 2-3.
- Широков Е. А. Сирдалуд: области клинического применения//Русский Медицинский Журнал, 2004, Т. 12, № 14, с. 874-876.
- Ahahth J., Parameswaran S., Gunatiake S., et all. Neuroleptic malignant syndrome and atypical antipsychotic drugs//J. Clin Psychiatr., 2004, Vol. 65, p. 464-470.
- Broekma W., Groot I., Harten P. Simultaneous prescribing of atypical antipsychotics, conventional antipsychotics and anticholinergics — a European study//Pharm. World Sci, 2007, June, Vol. 29 (3), p.126-130.
- Kamen L., A practical overview of tizanidine use for spasticity secondary to multiple sclerosis, stroke and spinal cord injury//Current Medical Research and Opinion, 2009, Vol. 24, № 2, p. 425-439.
- Malanga G., Tizanidine Is Effective in the Treatment of Miofascial Pain Syndrome//Pain Physician., 2002, Vol. 5, № 4,- p. 422-432.
- Simpson G. Angus J.W.S. A rating scale for extrapyramidal side effects//Acta Psychiatr Scand., 1970, Vol. 45, Suppl. 212, p. 11-19.