В статье представлены данные по клинике, диагностике и лечению тяжелых осложнений психофармакотерапии, возникающих в процессе лечения больных шизофренией, к которым относятся злокачественный нейролептический синдром, серотониновый синдром, тяжелые токсико аллергические реакции и психофармакологический делирий. Даны критерии дифференциальной диагностики этих состояний и принципы дифференцированной терапии. В основу работы были положены результаты многолетних исследований, проводимых в отделе терапии психических заболеваний Московского НИИ психиатрии по изучению неотложных состояний у больных шизофренией.
Тяжелые осложнения психофармакотерапии включают в себя разнообразные неврологические, соматические и психические расстройства, возникающие в процессе лечения психотропными препаратами. В клинической психофармакологии принято различать понятие побочный эффект и осложнение. Побочными эффектами называются расстройства, связанные с прямым фармакологическим действием препарата (адренолитическое, антихолинергическое, каталептогенное и др.). (Авруцкий Г. Я., Недува А.А., 1988). В отличие от быстропроходящих побочных эффектов осложнения характеризуются включением новых патогенетических звеньев развития патологического процесса, собственными законами течения, представляют серьезную опасность для жизни и требуют проведения неотложной терапии. Выделяют побочные эффекты и осложнения со стороны неврологической, соматической и психической сферы.
Развитие побочных действий и осложнений психофармакотерапии связано с фармакологической активностью психотропных препаратов, их вмешательством в нейромедиаторный обмен, блокадой синаптической передачи, нарушающей нейротрансмиссию. Блокада нейролептиками дофаминовых D2 рецепторов в подкорковых структурах мозга (черная субстанция, полосатое тело, бугорная, межлимбическая и мезокортикальная области) приводит к развитию экстрапирамидной симптоматики и злокачественному нейролептическому синдрому. С адренолитическим действием нейролептиков и некоторых антидепрессантов связано развитие гипотонии и коллаптоидных состояний, а с холинолитической активностью — делириозных расстройств и спутанности сознания. Развитие серотонинового синдрома, возникающего при несоблюдении принципов терапии серотонинергическими антидепрессантами, обусловлено серотониновой гиперактивностью.
На развитие побочных эффектов психофармакотерапии большое влияние оказывают такие факторы как индивидуальная чувствительность и особенности метаболизма, возраст больных, наличие резидуальной церебральной органической недостаточности, текущие соматические и неврологические заболевания.
К тяжелым осложнениям психофармакотерапии, требующим применения интенсивной терапии относятся злокачественный нейролептический синдром, серотониновый синдром, тяжелые токсико-аллергические реакции и психофармакологический делирий.
Злокачественный нейролептический синдром (ЗНС), впервые описанный J. Delay, Р. Deniker в 1961 году, является редким, но крайне опасным осложнением нейролептической терапии, протекающим с развитием центральной гипертермии, мышечным гипертонусом, нарушением сознания и основных параметров гомеостаза и функции жизненно важных органов (Delay J. Deniker Р., 1968;. LevensonJ. L., 1985; Keck P. E., Pope H.G., Mc.Elroy S.V., 1991).
Частота развития ЗНС, по данным различных публикаций, составляет от 0,02 до 3.5 % от всех больных, госпитализируемых в психиатрический стационар, независимо от нозологии, а летальность -от 10 до 38%. (.Малин Д.И„ Костицын Н.В, 1996; Цыганков Б. Д., 1997; LevensonJ. L., 1985). ЗНС развивается, как правило, при проведении нейролептической терапии у больных шизофренией или шизоаффективным расстройством. Развитие ЗНС может отмечаться при назначении различных нейролептиков, вне зависимости от их дозировок, чаще при назначении традиционных нейролептиков с выраженной экстрапирамидной активностью. Однако описаны случаи развития ЗНС и при лечении атипичными антипсихотиками. В более чем в одной трети случаев возникновение ЗНС можно связать с быстрым наращиванием доз препаратов или добавлением новых препаратов с более мощным антипсихотическим действием. ЗНС может развиваться после резкого прекращения нейролептической терапии. Факторами риска развития ЗНС является наличие у больных резидуальной церебральной органической недостаточности. Предполагается, что физическое истощение и дегидратация могут приводить к повышению чувствительности к нейролептикам и способствовать развитию ЗНС (Keck Р.Е., Pope H.G., Mc.Elroy S.V., 1991).
Этиология и патогенез ЗНС остаются до настоящего времени неизученными. Большинство исследователей объясняют развитие ЗНС блокадой дофаминовых рецепторов в базальных ганглиях и гипоталамусе, а не прямым токсическим действием нейролептиков (LevensonJ.L., 1985). Предполагается, что в патогенезе ЗНС важную роль играют иммунологические нарушения и повышение проницаемости гематоэнцефалического барьера, приводящие к нейросенсибилизации организма с последующим аутоиммунным поражением ЦНС и висцеральных органов. Возникающие на определенном этапе течения ЗНС нарушения гомеостаза и, в первую очередь, водно-электролитного баланса являются одной из основных причин развития тяжелых нарушений гемодинамики, глубоких расстройств сознания и летального исхода (Цыганков Б. Д., 1997).
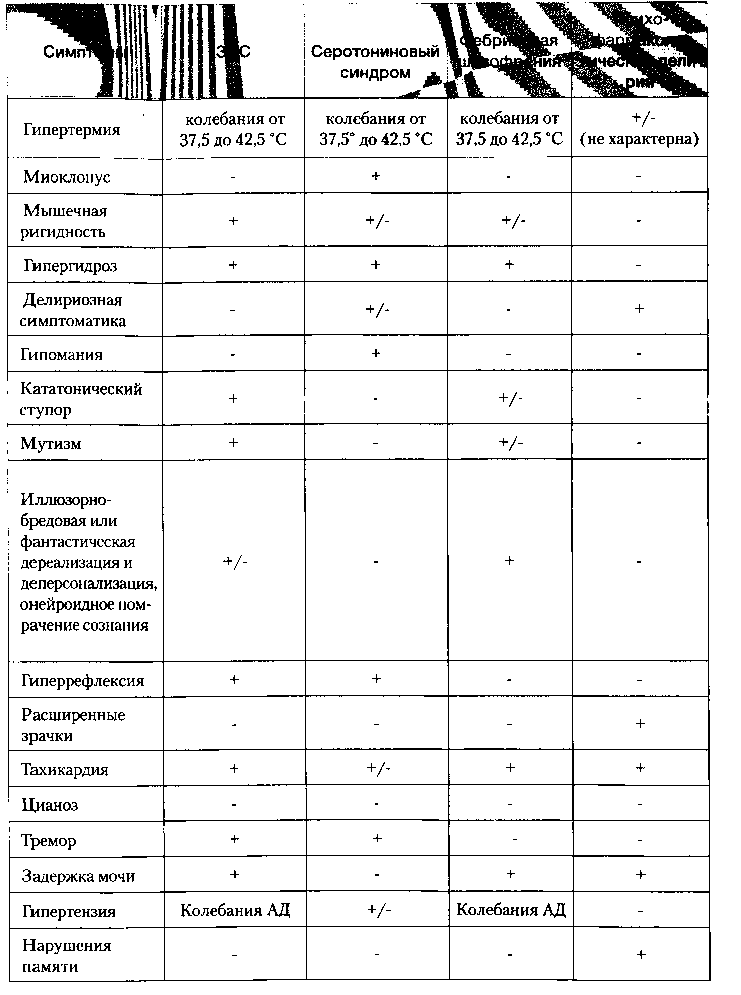
Основные клинические признаки ЗНС включают в себя следующие симптомы:
- гипертермию (гипертермия центрального генеза с повышением температуры от субфебрильных до фебрильных цифр, с неправильным характером температурной кривой в течение суток, не снижающаяся при назначении жаропонижающих противовоспалительных средств — анальгина, парацетамола);
- кататоническую симптоматику (кататонический ступор с мутизмом, активным негативизмом, явлениями каталепсии);
- мышечную ригидность с пластическим повышением мышечного тонуса;
- нарушение сознания — онейроид, сменяющийся по мере утяжеления состояния больных аменцией, оглушением сопором и комой.;
- тахикардию;
- нестабильность артериального давления (повышение систолического давления на начальных этапах заболевания и его снижение вплоть до коллапса при утяжелении состояния);
- гипергидроз (повышенное потоотделение в сочетании с бледностью кожных покровов);
- дисфагию (нарушение глотания из-за ригидности шейных и жевательных мышц).
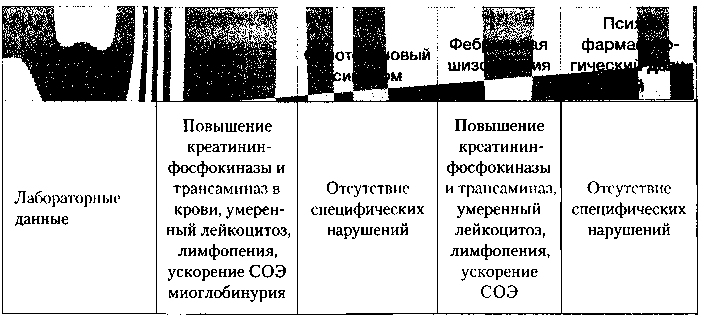
Течение ЗНС сопровождается дегидратацией со снижением объема циркулирующей крови и гипокалиемией. Изменения в лабораторных показателях характеризуются умеренным лейкоцитозом без палочкоядерного сдвига, ускорением СОЭ, лимфопенией, повышением активности тканевых ферментов — аланиновой и аспарагиновой трансаминаз, креатинфосфокиназы.
Для легкого варианта течения ЗНС характерны следующие признаки: подъем температуры до субфебрильных цифр, умеренные сомато-вегетативные нарушения (тахикардия до 100 уд. в мин., колебание артериального давления в пределах 150/90-110/70 мм рт. ст.), и сдвиги в лабораторных показателях (повышение СОЭ до 18-30 мм в час, нормальное или несколько пониженное количество лимфоцитов от 15 до 19 %). Отсутствуют нарушения гомеостаза и гемодинамические сдвиги. Психопатологическая картина определяется аффективно-бредовыми или онейроидно-кататоническими расстройствами.
Для течения ЗНС средней тяжести характерно повышение температуры тела до фебрильных цифр (38°-39 °С), выраженные соматовегетативные нарушения (одышка с тахикардией до 120 уд. в мин.), существенные сдвиги в лабораторных показателях (повышение СОЭ до 35-50 мм в час, лейкоцитоз до 10х109/л, снижение количества лимфоцитов до 10-15 %). Отмечаются умеренно выраженная гиповолемия и гипокалиемия, повышение уровня трансаминаз и креатинфосфокиназы в плазме крови. Психопатологическая картина определяется расстройствами сознания онейроидного и аментивно-подобного уровня. Кататоническая симптоматика представлена ступором с негативизмом или оцепенением, с появлением в вечернее время эпизодов возбуждения с импульсивностью, речевыми и двигательными стереотипиями.
При тяжелом течении ЗНС на фоне гипертермии, которая может достигать гиперпиректических цифр, происходит усиление сомато-вегтативных нарушений (тахикардия достигает 120-140 уд. в мин, одышка до 30 дыханий в мин), нарастают водно-электролитные нарушения, усиливаются гемодинамические расстройства, максимальные сдвиги обнаруживаются в лабораторных показателях (повышение СОЭ до 40-70 мм в час, лейкоцитоз до 12х109/л, понижение количества лимфоцитов до 3-10 %, значительное повышение уровня аланиновой и аспарагиновой трансаминаз, креатинфосфокиназы в плазме крови). Помрачение сознания может достигать аментивного, сопорозного и коматозного уровней. Ступор с оцепенением и негативизмом сменяется нецеленаправленным, ограниченным пределами постели, хаотическим возбуждением или вялым ступором с понижением мышечного тонуса, а в крайне тяжелых случаях — полной обездвиженностью с арефлексией.
В 40 % случаев течение ЗНС осложняется пневмонией. Для развития пневмонии при ЗНС имеется ряд предрасполагающих факторов:
- неподвижное положение больных;
- нарушение экскурсии грудной клетки;
- дисфагия;
- снижение иммунитета.
В 25 % случаев течение ЗНС может осложниться инфекцией мочевыделительной системы (уретритом, циститом, пиелонефритом). Среди других осложнений наблюдаются сердечные аритмии, явления отека легких и мозга, сепсис, тромбогеморрагический синдром.
Прогностически неблагоприятным является развитие буллезного дерматита, характеризующегося появлением пузырей различной величины в местах, подвергающихся давлению — пояснично-крестцовая область, на пятках и локтях. Пузыри, наполненные серозногемморагическим содержимым, быстро лопаются и на их месте образуются пролежни с участком некроза, которые быстро подвергаются нагноению и могут приводить к развитию сепсиса. Появление буллезного дерматита сопровождается резким ухудшением состояния больных с нарастанием гипертермии. Буллы могут появляться с первых дней развития ЗНС или присоединяться через несколько дней после начала его развития, особенно в тех случаях, когда больным продолжает проводиться нейролептическая терапия. Вероятность появления такого осложнения составляет 10-15%.
Диагностика ЗНС основывается на выявлении основных симптомов: центральной гипертермии, кататонической симптоматики с развитием ступора и мышечной ригидности, нарушения сознания, характерных изменений лабораторных показателей.
 Для исключения острых инфекционно-воспалительных и неврологических заболеваний все больные должны подвергаться тщательному динамическому соматическому, неврологическому, лабораторному и инструментальному обследованию. С целью объективизации диагностики, помимо общего и биохимического анализов крови, анализа мочи, особенно в спорных случаях, необходимо проводить исследования спинномозговой жидкости, осуществлять посев крови на стерильность. Для исключения инфекционных и воспалительных респираторных заболеваний, которые могли бы являться причиной лихорадки необходимо проводить рентгенографию грудной клетки. Для исключения объемного поражения ЦНС необходимо проведение электроэнцефалографического и М-ЭХО-исследования, магнитно-резонансной и компьютерной томографии головного мозга.
Для исключения острых инфекционно-воспалительных и неврологических заболеваний все больные должны подвергаться тщательному динамическому соматическому, неврологическому, лабораторному и инструментальному обследованию. С целью объективизации диагностики, помимо общего и биохимического анализов крови, анализа мочи, особенно в спорных случаях, необходимо проводить исследования спинномозговой жидкости, осуществлять посев крови на стерильность. Для исключения инфекционных и воспалительных респираторных заболеваний, которые могли бы являться причиной лихорадки необходимо проводить рентгенографию грудной клетки. Для исключения объемного поражения ЦНС необходимо проведение электроэнцефалографического и М-ЭХО-исследования, магнитно-резонансной и компьютерной томографии головного мозга.
ЗНС нужно дифференцировать с заболеваниями, протекающими с лихорадкой и схожими клиническими симптомами. Дифференциальную диагностику ЗНС следует проводить с лихорадочными состояниями, возникающими у больных шизофренией в результате развития инфекционно- воспалительных заболеваний (пневмонии, бронхита, циститов, аденовирусной инфекции и др.). На инфекционно-воспалительный генез лихорадочной реакции могут указывать специфические воспалительные изменения формулы крови (лейкоцитоз с палочкоядерным сдвигом) изменения на рентгенограмме грудной клетки, положительный тест при посеве крови на стерильность, быстрая нормализация состояния при проведении антибактериальной терапии. Течение инфекционно-воспалительных заболеваний не сопровождается развитием мышечной ригидности и кататоническим ступором.
ЗНС необходимо дифференцировать с неврологическими заболеваниями (объемные поражения ЦНС, ишемический и геморрагический инсульт, вирусный энцефалит, инфекционный менингит). В отличие от ЗНС при неврологических заболеваниях имеет место выраженная очаговая неврологическая симптоматика, а также преобладание общемозговых симптомов (сомнолентости, оглушения, делирия, сопора или комы), а не онейроида и кататонических расстройств. Кроме того, при ЗНС не обнаруживаются изменения в спинномозговой жидкости (за исключением незначительного повышения концентрации белка) и специфических изменений при М-ЭХО-исследовании и на компьютерной томографии головного мозга.
Кроме того ЗНС необходимо дифференцировать с другими осложнениями психофармакотерапии: серотониновым синдромом и психофармакологическим делирием. Наиболее сложной является дифференциальная диагностика ЗНС и гипертоксической (фебрильной) шизофрении, известной в мировой литературе как «летальная кататония».
Для фебрильных приступов шизофрении, так же как и для ЗНС характерен ряд общих признаков: сочетание тяжелых психопатологических расстройств и помрачения сознания с соматическими нарушениями, гипертермией центрального генеза, нарушениями параметров гомеостаза, изменениями формулы крови (лейкоцитозом, ускорением СОЭ, лимфопенией). Установлено, что фебрильный характер могут приобретать острые приступы в рамках рекуррентной (шизоаффективное расстройство) или приступообразнотекущей шизофрении (Тиганов А. С., 1982; Цыганков Б. Д., 1997).
Дифференциальная диагностика ЗНС и фебрильной шизофрении имеет важное практическое значение, так как в случаях фебрильной шизофрении развитие критического состояния происходит спонтанно как результат чрезвычайно острого течения шизоаффективного приступа. При фебрильной шизофрении нейролептическая терапия является терапией выбора и назначение нейролептиков, в первую очередь, хлорпромазина (аминазина) рекомендуется рядом исследователей. ЗНС является осложнением нейролептической терапии, при его развитии необходима полная отмена нейролептиков, при этом, чем быстрее они будут отменены и назначена корригирующая терапия, тем благоприятнее прогноз. В месте с тем, до настоящего времени отсутствуют четкие критерии позволяющие провести дифференциальную диагностику ЗНС и фебрильной шизофрении. При разграничении этих состояний следует, прежде всего, обращать внимание на связь развития гипертермии и ухудшения психического состояния больных с назначением нейролептиков и появлением экстрапирамидной симптоматики. Течение заболевания до развития ЗНС в целом не отличается от закономерностей течения неосложненных форм шизоаффективного психоза и приступообразной шизофрении (Малин Д.И., Костицын Н.В., 1996). Для фебрильной шизофрении с первых дней манифестации приступа характерна крайне выраженная острота психопатологических нарушений с появлением онейроидного помрачения сознания и кататонических расстройств — ступора или кататонического возбуждения (Тиганов А. С., 1982; Цыганков Б.Д., 1997).
Лечение больных шизофренией и шизоаффективным расстройством, осложненных ЗНС, имеет ряд особенностей и существенно отличается от лечения неосложненных форм психических заболеваний, как по интенсивности терапевтического воздействия, так и по характеру проводимых терапевтических мероприятий. При этом классические методы психофармакотерапии, применяемые при лечении острых психозов, оказались неэффективными у этих больных из-за непереносимости традиционных нейролептиков и трициклических антидепрессантов.
Лечение больных ЗНС носит комплексный характер и начинается с отмены нейролептиков и назначения инфузионной терапии, направленной на коррекцию параметров гомеостаза и в первую очередь водно-электролитного баланса. Больные с диагнозом ЗНС должны немедленно переводиться в специализированные отделения реанимации и интенсивной терапии, организованные в рамках психиатрических стационаров.
Лечение больных проводится по принципам интенсивной терапии в условиях с круглосуточными капельными инфузиями в центральную и периферическую вену плазмозамещающих и электролитных растворов под контролем лабораторных показателей (гематокрита, водно-электролитного, кислотно-щелочного и биохимического состава крови), центрального венозного давления и диуреза. Нейролептическая терапия отменяется на весь фебрильный период течения заболевания.
Инфузионная терапия проводится в определенной последовательности. Одной из основных задач терапии является борьба с дегидратацией и детоксикация. Инфузионная терапия начинается с восполнения объема циркулирующей крови, улучшения ее реологических свойств и восстановления электролитного баланса с назначением плазмозамещающих растворов (повидона, среднемолекулярного декстрана), солевых растворов (хлосоля, трисоля, изотонического раствора, раствора хлорида калия, сульфата магния), 5 % раствора глюкозы. Для коррекции кислотно-щелочного состояния крови и борьбы с метаболическим ацидозом назначаются дисоль 1000 мл (сбалансированный раствор хлорида натрия — 6 частей, гидрокарбонат натрия — 4 части в 1 мл апирогенной воды) или 150-200 мл/сут 5 % бикарбоната натрия. В процессе инфузионной терапии строго учитывается объем введенной жидкости и выделенной мочи (с поправкой на потоотделение и испарение с поверхности легких, особенно выраженное при одышке). Регидратацию проводят с учетом суточной потребности человека в жидкости (2500-2800), степени обезвоженности, диуреза и способности больного пить. Количество вводимой жидкости должно быть равно суточному диурезу + 400 мл (потеря при дыхании) + 400 мл на каждый градус температуры тела выше 37 °С. Об эффективности лечения дегидратации свидетельствует снижение относительной плотности мочи и увеличение диуреза до 400-500 мл за 8 ч. Среднесуточный объем вводимой жидкости может колебаться от 3 до 5 л в сутки.
При появлении симптомов отёка мозга (сильной головной боли, тошноты, рвоты, менингеальных знаков, расстройств глазодвигательной иннервации, прежде всего смена мидриаза миозом в сочетании с вялой реакцией зрачков на свет, вестибулярных нарушений с нистагмом, судорожных припадков) назначаются диуретики (лазикс 2-4 мл 15% раствора внутримышечно, маннитол внутривенно 100-200 мл 10-15% раствора в течение 20-30 мин), гипертонические растворы глюкозы, глюкокортикоиды (преднизолон, дексаметазон).
В качестве немедикаментозной детоксикации высоко эффективно применение методов экстракорпоральной детоксикации — плазмафереза и гемосорбции (Малин Д.И., 1997).
Существенное значение в системе интенсивных терапевтических мероприятий имеет борьба с гипертермией, на фоне которой быстро наступают угрожающие нарушения гомеостаза и отек мозга. Парентеральное введение анальгина при центральной гипертермии оказывается малоэффективным. Поэтому его введение должно сочетаться с физическими методами охлаждения — краниоцеребральной и общей гипотермией, наложением пузырей со льдом на область крупных сосудов, влажными холодными обертываниями и т. п.
Для борьбы с психомоторным возбуждением с целью седации и восстановления сна эффективным и в то же время безопасным является диазепам (реланиум) в дозе до 80 мг/сут, гексобарбитал (гексенал), тиопентал-натрия (тиопентал) до 1 г/сут и оксибутират натрия до 10 г/сут, геминеврин до 3 г/сут в/в, внутрь, флунитразепам (рогипнол) 4-8 мг в сутки в/м. Купирование психомоторного возбуждения при ЗНС проводится без назначения нейролептических препаратов.
Одним из эффективных способов лечения ЗНС является электросудорожная терапия. Применение электросудорожной терапии на начальных этапах развития ЗНС позволяет в короткие сроки добиться улучшения состояния больных с редукцией гипертермии, кататонической симптоматики и прояснением сознания. Электросудорожная терапия может проводиться после коррекции основных параметров гомеостаза и гемодинамики. Она не эффективна у больных с аментивным расстройством сознания.
Антипаркинсонические корректоры тригексифенидил (циклодол), бипериден (акинетон) оказались неэффективными. В качестве патогенетической терапии предлагается назначение специфического агониста дофаминовых рецепторов бромокриптина (парлодела) в дозе от 7,5 до 15 мг в сутки и миорелаксанта дантролена в дозе от 60 до 80 мг в сутки. Применение дантролена приводит к снижению мышечного тонуса при ЗНС и как следствие этого к уменьшению гипертермии и улучшению состояния больных.
Важная роль в терапии ЗНС отводится препаратам нейрометаболического действия (ноотропам). Применение ноотропных препаратов (ноотропила, пикамилона, кавинтона, церебролизина), обладающих способностью улучшать энергетические обменные процессы в ЦНС и повышать устойчивость мозговых тканей к патогенным воздействиям, способствует уменьшению последствий гипоксии и профилактике отека мозга.
В оказании помощи больным с ЗНС наряду с основными терапевтическими мероприятиями, направленными на поддержание функции жизненно важных органов и систем, большая роль должна отводиться уходу. Полноценный уход за больными включает полноценное питание, выполнение лечебных назначений, наблюдение за больным, предупреждение возможных осложнений и в первую очередь трофических расстройств.
При оказании экстренной помощи больным, находящимся в возбужденном состоянии, необходима мягкая фиксация, исключающая самоповреждения и дающая возможность проведения интенсивной терапии в полном объеме. В ряде случаев для проведения длительной интенсивной терапии применяется методика катетеризации подключичной вены, требующая особого ухода. Превентивные меры по предупреждению пневмонии включают в себя назначение антибиотиков широкого спектра действия и бронхолитиков, частую смену положения тела, вибрационный и баночный массаж. Важным аспектом профилактики гнойно-септических и трофических осложнений является своевременная катетеризация мочевого пузыря, что снижает возможность инфицирования трофических поражений кожи и их образование.
Полноценное питание является важной задачей в ведении больных с ЗНС. Сохранение функциональных возможностей желудочно-кишечного тракта предопределяет проведение наряду с парентеральным, более физиологичного энтерального питания высококалорийными смесями через зонд. Как показывает опыт, жизнь больных с критическими состояниями в психиатрии в значительной степени зависит от адекватности терапии и правильности ухода.
Прогноз течения ЗНС зависит от того, насколько быстро отменялась нейролептическая терапия и назначалась интенсивная инфузионная терапия, корригирующая гомеостаз. Критериями эффективности лечения являются положительная динамика лабораторных показателей с восстановлением основных параметров гомеостаза и гемодинамики, снижение гипертермии, редукция кататонической симптоматики и прояснение сознания. При своевременной отмене нейролептиков, адекватности проведения инфузионной терапии, применения методов экстракорпоральной детоксикации и ЭСТ удается в течение первых 5-7 дней добиться терапевтического эффекта у большинства больных ЗНС.
Серотониновый синдром является редким, но опасным осложнением, которое может возникать при лечении серотонинергическими антидепрессантами и кломипрамином при их сочетании между собой или с ингибиторами МАО обратимого и необратимого действия, L-триптофаном и некоторыми другими серотонинергическими препаратами.
Серотониновый синдром обусловлен гиперстимуляцией как центральных, так и периферических серотониновых рецепторов и проявляется миоклонией, диареей, спутанностью, гипоманией, ажитацией, гиперрефлексией, нарушением координации, лихорадкой, диафорезом (гипергидрозом), тремором, изменением артериального давления, тошнотой и рвотой. (Мосолов С. Н., Костюкова Е. Г., Сердитов О. В., 2002; Sternbach Н., 1991).
Начальные проявления серотонинового синдрома затрагивают, главным образом, пищеварительную и нервную системы организма. Первично возникают бурление, колики в животе, метеоризм, жидкий стул, тошнота, реже рвота и другие диспептические явления (Sternbach Н., 1991). Неврологические симптомы включают экстрапирамидную симптоматику (тремор, дизартрию, неусидчивость, мышечный гипертонус), гиперрефлексию и миоклонические подергивания, которые обычно начинаются в ступнях и распространяются по всему телу. Могут наблюдаться атактические расстройства, нарушение координационных проб. Хотя серотонинергические антидепрессанты практически не оказывают влияния на сердечно-сосудистую систему и даже способны замедлять сердечный ритм, при развитии серотонинового синдрома часто наблюдается тахикардия и повышение артериального давления.
При утяжелении состояния у многих больных развивается маниакально-подобное состояние (не путать с возможной инверсией аффекта) со скачкой идей, ускоренной смазанной речью, нарушением сна, гиперактивностью, а иногда спутанностью и симптомами дезориентировки. Финальная стадия состояния очень похожа на картину ЗНС: резко повышается температура тела, появляется профузный пот, маскообразность, сальность лица. Смерть наступает от острых сердечно-сосудистых нарушений. Такое злокачественное течение наблюдается крайне редко (описаны отдельные случаи при сочетании с ИМАО), однако характерные гастроэнтерологические и неврологические расстройства достаточно часто встречаются при сочетанной терапии серотонинергическими препаратами, а в комбинации с ИМАО, по некоторым данным, почти у половины больных.
Большинство симптомов серотонинового синдрома сходны с симптомами других тяжелых осложнений психофармакотерапии, таких состояний как ЗНС, холинолитический делирий, а также с фебрильной шизофренией и злокачественной гипертермией.
Диагностические критерии серотонинового синдрома включают в себя:
- Сведения о включении в схему лечения серотонинергического препарата или увеличение дозировки уже принимаемого серотонинергического препарата. Должно присутствовать не менее 3 из перечисленных ниже симптомов, таких как ажитация, изменение психического статуса (спутанность, гипомания), миоклонус, гиперрефлексия, диафорез (гипергидоз), дрожь тела, тремор, диарея, нарушения координации, лихорадка (повышение температуры тела).
- Должны быть исключены другие заболевания (инфекционные, метаболические нарушения, наркомания или синдром отмены).
- Должно быть известно, что к моменту развития симптоматики пациенту не назначались антипсихотические препараты или не производилось увеличение дозировок уже принимаемых нейролептиков.
Лечение, серотонинового синдрома начинается с немедленного прекращения приема антидепрессантов. После отмены антидепрессантов обычно в течение 24 часов удается добиться улучшения состояния больных. Рекомендуется назначение антагонистов серотониновых рецепторов — метисергида и ципрогептадина, бета-адреноблокатора — анаприлина и миорелаксанта — дантролена. Для снижения мышечной ригидности и купирования судорог эффективным является назначение бензодиазепинов. В тяжелых случаях проводится интенсивная терапия, направленная на коррекцию основных параметров гомеостаза и поддержание функции жизненно важных органов.
Умеренно выраженные побочные эффекты, связанные с активацией периферических серотониновых рецепторов, являются дозозависимыми и обычно исчезают после снижения дозы антидепрессантов. Они могут быть уменьшены назначением антигистаминных препаратов. Ряд антигистаминных препаратов (бикарфен, астемизол) обладают антисеротониновой активностью.
Желудочно-кишечные расстройства (тошнота, рвота, диарея) могут быть устранены назначением домперидона (мотилиума), являющегося блокатором периферических дофаминовых и серотониновых рецепторов.
Профилактика «серотонинового синдрома» заключается в соблюдении определенных правил при назначении серотонинергических антидепрессантов:
- строгое соблюдение рекомендуемых дозировок и режима приема антидепрессантов;
- недопустимость одновременного назначения серотонинергических антидепрессантов друг с другом, а также с кломипрамином, необратимыми и обратимыми ингибиторами МАО, L-триптофаном, декстраметафаном и другими серотонинергическими препаратами;
- назначать серотонинергические антидепрессанты можно через 2 недели после отмены ингибиторов МАО необратимого действия и через 24 часа после отмены ингибиторов МАО обратимого действия;
- лечение ингибиторами МАО можно начинать через 2 недели после отмены серотонинергических антидепрессантов и через 5 недель после отмены флуоксетина;
- при переходе с флуоксетина на другой серотонинергический препарат необходим интервал не менее двух недель (этот период может быть увеличен у больных пожилого возраста).
Токсикоаллергические реакции.
Психотропные средства, как и любые другие фармакологические препараты, могут вызывать аллергические реакции. Аллергические реакции развиваются y 0,1-0,5 % больных, получающих психофармакотерапию. Из нейролептиков наиболее часто аллергические реакции в виде дерматитов возникают при лечении хлорпромазином (аминазином), а из антидепрессантов при лечении мапротилином (лудиомилом). Они могут проявляться зудом, отечностью и покраснением кожи, сыпью петехиального характера, макулезно-папулезными высыпаниями, повышением температуры тела, эозинофилией. Чаще поражаются открытые части тела при контакте с солнечным светом (фотосенситивность). Дерматиты могут сопровождаться проявлением ангионевротического отека, распространяющегося на лицо, шею, руки и другие части тела (Гурович И. Я., 1971; Авруцкий Г. Я., Недува А. А., 1988;. Спивак Л. И., Райский В. А., Виленский Б. С., 1988).
Описаны аллергические реакции с буллезным дерматитом, характеризующиеся появлением пузырей величиной от горошины до грецкого ореха с серозным или серозно-гемморагическим содержимым, которые лопаются и подсыхают. Появление булл сопровождается температурной реакцией и эозинофилией. Хотя аллергические дерматиты появляются наиболее часто при лечении хлорпромазином (аминазином), они могут возникать и при применении пиперазиновых производных фенотиазина и бутирофенонов.
Особую опасность представляют так называемые генерализованные аллергические реакции с буллезным дерматитом (Равкин И. Г., Голодец Р. Г., Самтер Н. Ф., Соколова-Левкович А. П., 1967; Цыганков Б. Д., 1997). Это осложнение сопровождается гипертермией, нарушением сознания, тяжелыми расстройствами гомеостаза и гемодинамики и представляет собой один из наиболее неблагоприятных вариантов течения злокачественного нейролептического синдрома.
Токсикоаллергические поражения печени возникают относительно редко и наблюдаются в основном на фоне лечения аминазином. Пиперазиновые и пиперидиновые производные фенотиазина гораздо реже вызывают печеночную патологию. Предполагается, что развитие гепатитов связано с изменениями аллергического характера в желчных канальцах, вызывающих закупорку желчных ходов с нарушением оттока желчи, разрывом мелких желчных канальцев, приводящих к некрозу гепатоцитов из-за токсического действия желчи. Относительно благоприятно протекающие холестатические гепатиты характеризуются появлением желтухи, субфебрилитета, анорексии и общего недомогания. Часто отмечается кожный зуд, возможны и диспептические расстройства. Печень увеличена незначительно. В лабораторных анализах отмечается повышение билирубина различной степени выраженности, увеличение активности трансаминаз (как правило умеренное), щелочной фосфатазы и эозинофилия. Длительность течения — 2-3 недели, с последующим полным выздоровлением.
В некоторых случаях поражение печени протекает без клинических симптомов и проявляется лишь в изменении лабораторных показателей (повышении билирубина и трансаминаз).
Помимо относительно благоприятно протекающих холестатических гепатитов, очень редко наблюдаются аминазиновые гепатиты с паренхиматозно-некротическим поражением печени с тяжелым течением. Поражение печени возникает в результате тяжелой токсико-аллергической реакции, протекающей с высокой лихорадкой, нарушением гемодинамики. Характерны кожные проявления от единичных мелкоточечных высыпаний до сливной генерализованной пятнисто-папулезной сыпи с зудом. В крови наблюдаются нейтрофильный лейкоцитоз с токсической зернистостью лейкоцитов. Печень может быть нормальных размеров или слегка увеличена. Характерная для гепатитов желтуха не является постоянным признаком (Авруцкий Г.Я., Недува А.А., 1988; Спивак Л. И., Райский В. А., Виленский Б. С., 1988).
Лечение аллергических дерматитов заключается в отмене нейролептика или замене на препарат другой химической структуры, не вызывающей аллергии. Назначаются антигистаминные средства. Эффективным является проведение плазмафереза. Лечение генерализованных токсикоаллергических реакций с буллезным дерматитом проводится по тем же принципам, что и ЗНС с проведением интенсивной терапии. При поражении печени назначается диета № 5, проводится витаминотерапия (витамины В1, В2, В6, РР, С). В схему терапии включаются S-аденозинметионин (гептрал) 800 мг в/в, эссенциале 5,0 в/в, метадоксил 300-600 мг в/м, в/в, антигистаминные препараты, внутривенно капельно — гемодез 200-400 мл, 5-10% раствор глюкозы 400 мл. При тяжелом течении проводится интенсивная терапия, направленная на коррекцию параметров гомеостаза и гемодинамики.
Психофармакологический делирий. Развитие делириозной симптоматки в процессе психофармакотерапии наблюдается при примении нейролептиков и антидепрессантов с выраженным холинолитическим эффектом, как правило, при применении высоких доз препаратов и в случаях их передозировки. У больных с церебральной органической недостаточностью, сосудистой патологией и у лиц пожилого и старческого возраста делириозные расстройства могут возникать и при применении препаратов в среднетерапевтических дозах (Авруцкий Г. Я., НедуваА. А., 1988; Кекелидзе 3. И., Чехонин В. П., 1997) При сочетании антидепрессантов с нейролептиками и антипаркинсоническими корректорами происходит взаимное потенцирование действия препаратов и усиление их центральных и периферических холинолитических эффектов. В связи с этим риск развития психофармакологического делирия увеличивается.
Начальными проявлениями медикаментозного делирия могут быть появление тревоги, суетливости, расстройства сна. Развернутый период характеризуется развитием спутанности сознания со зрительными галлюцинациями, дезориентировки в месте и времени, нарастанием тревоги, психомоторного возбуждения и в целом напоминают картину алкогольного делирия. Чаще делириозные явления наблюдаются в виде кратковременных эпизодов при пробуждении и засыпании, реже — в виде более продолжительного состояния (Гурович И. Я., 1971).
Лечение психофармакологического делирия заключается в полной отмене антидепрессантов, нейролептиков и антипаркинсонических корректоров. Внутривенно капельно назначаются 5-10% раствор глюкозы 400-800 мл, физиологический раствор, гемодез 200-400 мл. В схему терапии включаются ноотропы (пирацетам 2,5-10 г в/в капельно), витамины Bl, В6, С внутримышечно, сульфат магния 10 мл 25 % раствора внутривенно. Центральные холинолитические эффекты купируются назначением 2 мл 0,2 % раствора физостигмина или 0,5-1 мл 1 % раствора галантамина подкожно, периферические — 0,5-1 мл 0,05% раствора прозерина. При падении артериального давления и коллапсе назначаются внутривенно капельно 400 мл раствора полиглюкина, 2 мл 20% раствора кофеина в сочетании с 20 мл 40 % раствора глюкозы внутривенно, кордиамин 2 мл подкожно или внутримышечно. Трициклические антидепрессанты в 2-10 раз потенцируют прессорный эффект парентерально введенных симпатомиметиков прямого действия — норадреналина, адреналина, мезатона — и могут вызвать гипертонический криз, сопровождающийся потливостью, сильной головной болью. Поэтому применять их для повышения артериального давления не рекомендуется. Психофармакологический делирий при своевременной отмене препаратов и проведении адекватной терапии, как правило, разрешается без последствий. В ряде случаев после купирования делирия отмечаются астения, проявления психоорганического синдрома, вегето-сосудистая неустойчивость.
Профилактика психофармакологического делирия заключается в учете факторов, предрасполагающих к его развитию (органическая и сосудистая патология мозга, пожилой возраст, совместное назначение препаратов, обладающих центральной и периферической антихолинергической активностью). При лечении больных с церебральной органической недостаточностью, лиц пожилого и старческого возраста следует избегать назначения антидепрессантов с выраженным холинолитическим действием.
Заключение
Лечение больных шизофренией в ряде случаев может осложниться развитием тяжелых побочных эффектов и осложнений психофармакотерапии, сопровождающихся неврологическими, соматическими и психическими расстройствами, нуждающихся в своевременной диагностике и адекватной терапии. К тяжелым осложнениям психофармакотерапии, требующим применения интенсивной терапии, относятся злокачественный нейролептический синдром, серотониновый синдром, тяжелые токсикоаллергические реакции и психофармакологический делирий. На развитие побочных эффектов психофармакотерапии большое влияние оказывают такие факторы как индивидуальная чувствительность и особенности метаболизма, возраст больных, наличие резидуальной церебральной органической недостаточности, текущие соматические и неврологические заболевания, несоблюдение рекомендуемых схем лечения с учетом неблагоприятного лекарственного взаимодействия препаратов. Лечение тяжелых осложнений психофармакотерапии строиться на общих подходах и включает отмену психотропных средств и назначение интенсивной терапии, направленной на коррекцию соматического статуса больных и основных параметров гомеостаза.
Литература
- Авруцкий Г. Я., Недува А. А. Лечение психически больных.- М.: Медицина, 1988, с. 528.
- Гурович И. Я. Побочные эффекты и осложнения при нейролептической терапии //Дисс. докт. мед. наук.- М., 1971, с. 443.
- Кекелидзе З.И., Чехонин В.П. Критические состояния в психиатрии.-М., 1997, с. 362.
- Малин Д. И. Плазмаферез в психиатрии и наркологии.-М.: Спутник, 1997, с. 143.
- Малин Д.И„ Костицын Н. В. Клиника и терапия эндогенных психозов, осложненных злокачественным нейролептическим синдромом — М., Спутник, 1996, с 166
- Мосолов С. Н. Основы психофармакотерапии.- М., Восток, 1996, с. 288.
- Мосолов С. Н., Костюкова Е. Г., Сердитое О. В. Серотониновый синдром и лечение депрессий//Новые достижения в терапии психических заболеваний (под ред. С. Н. Мосолова), М.,2002, с. 316-330.
- Равкин И. Г., Голодец Р. Г., Самтер Н. Ф., Соколова-Левкович А. П. Опасные для жизни осложнения, наблюдающиеся у больных шизофренией при лечении нейролептическими препаратами//Вопросы психофармакологии.-М, 1967, с. 47-61.
- Спивак Л. И., Райский В. А., Виленский Б. С. Осложнения психофармакотерапии — Л.: Медицина, 1988, с. 168.
- Тиганов А. С. Фебрильная шизофрения: клиника, патогенез, лечение. — М.: Медицина, 1982, с. 128.
- Цыганков Б.Д. Клинико-патогенетические закономерности развития фебрильных приступов шизофрении и система их терапии — М.,-1997, с. 232.
- Caroff S.N. The neuroleptic malignant syndrome//J. Clin. Psychiat. 1980, Vol. 41, № 3, p. 79-83.
- Delay J., Deniker P. Methodes Chimiotherapeutiques en Psychiatrie. -Pnris.-Masson, — 1961, p. 496.
- Delay J. Deniker P. Drug-induced extrapyramidal syndromes. Handbook of clinical neurology. -New York, 1968, Vol. 6, p. 248-266.
- Keck P. E., Pope H. G., Mc.Elroy S. V. Frequency and presentation of neuroleptic malignant syndrome: A prospective study//Amer.J. Psychiat. 1991, Vol. 148, № 7, p. 880-882.
- Levenson J. L. The neuroleptic malignant syndrome//Amer.J. Psychiat. 1985, Vol. 142, № 10, p. 1137-1145.
- Sternbach H. The serotonin syndrom//Am. J. Psychiatr, 1991, № 148, p. 7.